膝关节痛风性关节炎尿酸盐沉积MRI特点研究
杨 丹,黄 萨,陈 博,郭德明,李颖智*
(吉林大学第二医院 1.放射科;2.运动医学科,吉林 长春130041)
痛风性关节炎(GA)通常为单关节发病,多发生于下肢,如足、踝、膝等部位[1],其中第一跖趾关节受累为特征性表现[2],表现为关节疼痛、僵硬、畸形、活动受限。流行病学调查显示,我国成年人的患病率有所增加[3]。通常当血清尿酸盐浓度大于6.8 mg/dl时可引起尿酸盐晶体沉积,然而血清尿酸水平升高不一定均会出现痛风,急性痛风发作期间因肾排泄增加血尿酸也有可能处于正常水平[4-6]。关节穿刺液镜检发现尿酸盐(MSU)晶体为诊断痛风的金标准[6-7],但需关节腔穿刺抽取滑囊液,痛风急性发作的患者难以接受。MRI作为影像学检查手段,可清晰显示痛风石、骨髓水肿、骨侵蚀和软组织炎症等[8],对于监测疾病的进展过程具有较好的效果[9]。另外,鉴于GA患者需长期治疗控制血尿酸以减少并发症,准确诊断、治疗及监测疾病进展就显得尤为重要[10]。本文旨在分析GA急性发作时的MRI表现,总结其影像学特点,以期提高临床与影像科医生对GA的认识。
1 资料与方法
1.1 一般资料
吉林大学第二医院关节外科2019年3月至2021年3月收治痛风性膝关节炎急性发作15例患者共计20个膝关节临床与影像资料,所有患者均经病理检查确诊,受累关节红肿痛。病例均为男性患者,年龄31-57岁,平均42岁;其中5例患者双膝关节受累;在15例患者中有4例血尿酸水平正常,11例血尿酸水平升高。
1.2 方法
所有患者入院后进行膝关节核磁平扫,采用GE公司生产的 3.0T磁共振机,常规行冠状位、矢状位和轴状位平扫,扫描序列为轴位快速自旋回波(TE42ms、TR2213ms、FSE),T1WI(TE 12ms、TR826ms),冠状位自旋回波序列(SE),脂肪抑制序列(TE45ms、TR2191ms、FS PD)。MRI检查结果由两名具有10年以上MRI诊断经验的高年资影像科医师共同分析,协商后达成共识。主要观察内容包括:痛风结节的数量、位置、大小、信号特征,关节软骨及骨质破坏情况,韧带、骨髓水肿、滑膜增厚情况。
2 结果
2.1 关节镜下图像及病理结果15例患者均行关节镜下关节清理术如图1。术中取病理。光镜下可见大量尿酸盐结晶沉积,并伴有异物肉芽肿反应,滑膜结节组织内淋巴细胞浸润,伴有较多炎性、纤维素渗出物。
2.2 MRI检查均表现有多少不等的积液;关节周围滑膜有不同程度的增厚,核磁信号表现为等或长T1WI和稍长T2WI信号,与关节周围邻近软组织分界欠清;股骨髁中间区软骨的T2值较后侧缘增高,前侧缘T2值最低,这种空间分布差异可能源于运动或受力差异。痛风结节边界较模糊,T1WI信号多表现为等、低信号,T2WI多表现为低、偏高混杂信号,分布有一定规律;7个关节内存在多发不定形痛风结节,9个关节表现关节外多发痛风结节,存在于髌上囊、髌下脂肪垫、股骨外髁腘肌腱周围、髁间窝等部位,其长轴与临近解剖结构走向基本一致;9个关节伴有前后交叉韧带、内外侧副韧带周围尿酸盐浸润,10个关节内伴有一定程度的压迫性骨破坏,呈局限性、边缘性、非对称性、穿凿样改变,受损形状多呈圆形或卵圆形,受损面最大径多在5 mm以上,受损边缘较清晰;10个关节伴有轻度骨髓水肿(如图2、3)。
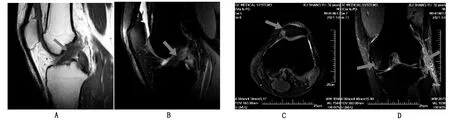
图2 左膝关节MRI T1及T2压脂上表现为前交叉韧带增宽,其内信号不均,可见不规则斑片状稍高信号,交叉韧带形态欠规整,呈“素描样”改变,类似交叉韧带损伤,但纤维走行方向、角度基本正常(A、B),髌骨内侧支持带附近骨髓水肿(C),股骨外髁未见水肿信号,股骨内髁局限水肿(D)。尿酸盐晶体沿外侧副韧带滑膜表面沉积,伴有实质部侵入(D)
3 讨论
痛风是一种常见的成人炎症性关节病,多发生于下肢[1]。近年来,随着生活水平的提高和饮食结构的改变,发病率日渐增高,年龄趋于年轻化,全球患病率呈逐年上升趋势[3],我国40岁以上的男性或绝经期的妇女多见。
欧洲抗风湿病联盟在2018年更新的痛风诊断循证专家建议中,将痛风的病程分为临床前期(包括无症状高尿酸血症及无症状 MSU 晶体沉积)和痛风期(分为痛风性关节炎发作期及发作间期、慢性痛风性关节炎期)[11]。由于痛风性关节炎的临床症状与体征没有明显的特异性,故目前仍需影像学来辅助诊断。MRI能够清楚显示骨、软骨、韧带等部位的解剖结构及病理改变[12],且因其无辐射、无创伤、多参数及多方位成像的特点,成为诊断痛风性关节炎的重要影像学方法。
高尿酸血症是痛风发生的最重要危险因素[6],血尿酸水平与MRI滑膜增厚呈正相关[13]。在生理pH值和正常体温下,血尿酸浓度大于 6.8 mg/dL 时可引起尿酸盐结晶,且多沿韧带、肌腱或肌肉筋膜表面分布沉积,膝关节多在侧副韧带、交叉韧带等处发现尿酸盐沉积,并伴有实质部侵入(箭头),如图2D,交叉韧带周围滑膜水肿,韧带纤维“素描样”改变(箭头)如图2A、2B,此时须与交叉韧带损伤相鉴别,GA无外伤史或轻微外伤,关节红肿热痛;交叉韧带损伤通常有明确外伤史,关节内出血导致肿胀疼痛,无发红。GA患者的交叉韧带形态欠规整,周围滑膜水肿类似交叉韧带损伤,但纤维走行方向、角度基本正常,股骨外髁无“对吻征”水肿信号,股骨髁局限压迫性水肿边界清晰,深度通常大于5 mm。而当GA合并交叉韧带损伤时,鉴别会变得复杂,结合既往病史及临床查体(前抽屉试验、Lachman试验)很重要,前交叉韧带断裂往往位于股骨止点,在T1及T2压脂上表现为前交叉韧带明显不均匀增宽,韧带股骨侧止点附近形态不规整,其内信号增高,可见多发斑片状稍长T2信号影,纤维走行方向改变,角度变小(箭头)如图3A、3B所示。此时结合对吻征、Segond 征等间接影像征象有利于提高前交叉韧带损伤的诊断准确率。

图3 右膝关节MRI(与图2同一患者,GA合并ACL股骨止点断裂),在T1及T2压脂上表现为前交叉韧带明显不均匀增宽,其内信号增高,可见多发斑片状稍长T2信号影,较图2中明显迂曲增厚,韧带股骨侧止点形态不规整,纤维走行方向、角度变小(图A.B.箭头)。内侧副韧带、髌内侧支持带信号不均(图C.箭头),股骨外髁远端水肿信号影,水肿深度超过5 mm(图D.箭头),关节周围损害较左侧明显加重。
血尿酸控制不佳,尿酸盐会不断沉积,并被纤维组织及炎性细胞包裹,关节旁软组织呈偏侧性或广泛性的肿胀,累及皮肤、皮下组织、肌肉及韧带,在压脂 T2WI 上呈斑片状或弥漫性高信号,但是临床中也发现未出现软组织改变的病例[14];随着尿酸盐不断沉积,还可引起邻近骨质出现虫蚀状或穿凿状缺损,在T1WI及T2WI上呈等信号或稍低信号,破坏边缘可伴低信号硬化[15],此外,痛风性关节炎患者关节腔内还可出现大量积液,当积液较多时会形成腘窝囊肿,可以通过关节镜下清理结合囊肿内引流治疗[16]。
在GA的影像学诊断方面,双能 CT(DECT)可以特异性的识别尿酸盐结晶[17],其在显示尿酸盐沉积方面与超声地位相同[7],但DECT无法了解半月板、滑膜、韧带、软骨及关节周围软组织情况;与此相比,MRI检查的优势在于:①可显示尿酸盐晶体、关节内炎症信息;②可在早期发现骨质破坏[18],对GA的诊断及关节损害程度评价有较大价值[19];③可显示滑膜不同程度的增厚[19],量化滑膜厚度[20];④可精确观察和监测由于血尿酸浓度的变化引起膝关节软骨的进行性损伤改变,GA后期多出现软骨损伤,因为MSU晶体具有抑制软骨细胞活力和功能的作用,其与软骨细胞相互作用,可减少软骨细胞活力并促进分解代谢,引起软骨细胞空置,软骨结构丢失。软骨损伤参照ICRS 分级(0 级:即正常软骨,软骨表面光滑未见缺损,其内信号均匀一致,无形态及信号改变;Ⅰ级:软骨形态尚正常,表面光滑连续,但其内出现局灶性异常信号影;Ⅱ级:软骨表面出现较轻不规则、局灶性缺损,但缺损深度未及全层软骨50%;Ⅲ级:缺损加深,超过全层的 50%,但并未累及全层软骨;Ⅳ级:全层软骨缺失,软骨下骨质裸露,可伴有骨质信号改变);⑤可清晰显示骨髓水肿的位置、范围、深度、边界,利于痛风结节压迫性水肿与韧带损伤应力性水肿的鉴别;⑥可显示关节腔内及周围的痛风石,晚期GA(如图3D)患者出现痛风石,多沉积在腘肌腱、半月板,其次是前后交叉韧带和股四头肌[21],MRI表现主要为半月板变性、前后交叉韧带增粗伴 T2WI 信号增高,而无明显痛风结节,这些表现是否为痛风的特征影像表现,有待进一步研究[22]。
总之,骨质虫蚀状或穿凿状缺损、压迫性水肿及前交叉韧带纤维“素描样”改变是膝关节GA较特异性表现,能够与前交叉韧带断裂或退变相鉴别,当GA合并交叉韧带损伤时,需结合股骨外髁“对吻征”、胫骨平台“Segond 骨折”等间接征象,以及既往病史及临床查体(前抽屉试验、Lachman试验)提高诊断率。

