DWI对鼻咽癌颈部小淋巴结转移瘤的诊断价值及其对放疗靶区的优化
林灿洁,唐 爽,文小芝,何明盛
(广西科技大学第二附属医院 1.肿瘤放射治疗科;2.放射科,广西 柳州545006)
鼻咽癌(NPC)易发生转移,初诊时约有70%-80%患者合并颈部淋巴结转移[1-2]。目前,临床上通常采用超声、磁共振(MRI)等常规影像学方法对NPC颈部转移性淋巴结进行诊断,但这些方法诊断准确率较低,容易造成误诊,导致放疗后淋巴结转移复发率上升[3]。磁共振扩散加权成像(DWI)是一种可观察活体水分子运动的非创伤性成像技术,具有无辐射、准确率和敏感度高等优点,在诊断头颈部组织病变、评估肿瘤分期等方面具有一定价值[4-5]。本研究探讨DWI对NPC颈部小淋巴结转移瘤的诊断价值及对放疗靶区的优化,旨在为临床精准放疗提供参考依据。
1 资料与方法
1.1 一般资料
选取2017年9月至2019年12月广西科技大学第二附属医院收治的72例NPC患者,按检查方法分为对照组和观察组。对照组20例,其中男性12例,女性8例,年龄27-65岁,平均年龄(45.07±8.46)岁;观察组52例,其中男性32例,女性20例,年龄26-67岁,平均年龄(49.77±9.15)岁。纳入标准:颈部淋巴结均经穿刺活检或手术切除病理证实;心、肝、肺等重要脏器功能正常。排除标准:合并其他恶性肿瘤;近期抗生素治疗史;药物过敏史。本研究经本院医学伦理委员会批准,患者及家属均签署知情同意书。
1.2 检查方法
对照组放疗前采用西门子1.5 MRI仪进行检查,头颈部矩阵线圈参数:200 mT/(m·s)为最大切换率,45 mT/m为梯度场强。观察组行常规MRI平扫、增强扫描及DWI扫描。常规MRI扫描序列包括横轴位(FSE-T1WI:TR为600 ms,TE=Min Full ms,FOV=24 cm×24 cm,层厚5 mm,层间隔0.5 mm;FSE-T2WI-FS:TR为3700 ms,TE为102 ms,FOV=24 cm×24 cm,层厚5 mm,层间隔0.5 mm);矢状位(FSE-T2WI:TR为3 000 ms、TE为102 ms,层厚5 mm,层间隔0.5 mm);冠状位(STIR:TR为5 700 ms,TE为42 ms,层厚5 mm,层间隔0.5 mm)。增强扫描:采用0.2 ml/kg速率为3 ml/s的钆喷酸葡胺行T1FSPGR增强扫描。DWI扫描:横轴位扫描TR为2 600 ms,TE=Minimum ms,b为600 s/mm2,层厚5 mm,层间隔0.5 mm,在x、y、z三个不同的方向轴上施加扩散梯度。
1.3 图像分析及数据测量
放疗靶区勾画:对照组和观察组分别在常规CT扫描、DWI序列上勾画肿瘤原发灶和颈部转移淋巴结的最大放疗面积。小淋巴结转移瘤诊断标准:横断面上,咽后淋巴结最大短径低于5 mm,其他颈部区域淋巴结最大短径低于10 mm,病灶未见中央坏死、环形强化或淋巴结包膜外侵犯等现象。大淋巴结转移瘤诊断标准:横断面上,淋巴结最短径超过10 cm,可见中央坏死、环形强化或淋巴结包膜外侵犯等现象,结合常规MRI扫描图像及增强扫描图像确定淋巴结在DWI图及表观弥散系数(ADC)图上的位置,避开液化坏死区,测量病灶内三部位ADC值,以平均值作为此病灶的ADC值。
1.4 统计学方法

2 结果
2.1 病理检查结果
对照组20例NPC患者共检出小淋巴结转移瘤31枚,大淋巴结转移瘤26枚、良性淋巴结57枚,共114枚。观察组52例NPC患者共检出小淋巴结转移瘤84枚、大淋巴结转移瘤71枚、良性淋巴结137枚,共292枚。
2.2 两组淋巴结检出情况比较
对照组经常规检测检出小淋巴结转移瘤24枚,大淋巴结转移瘤20枚、良性淋巴结51枚,共95枚,检出率为83.33%。观察组经DWI检出小淋巴结转移瘤83枚,大淋巴结转移瘤70枚、良性淋巴结137枚,共290枚,检出率为99.32%,高于对照组,差异有统计学意义(P<0.05)。见表1。

表1 两组不同淋巴结检出情况比较
2.3 观察组各淋巴结ADC值比较
观察组颈部小淋巴结转移瘤ADC值(0.72±0.14)×10-3mm2/s,与大淋巴结转移瘤ADC值(0.74±0.16)×10-3mm2/s比较,差异无统计学意义(P>0.05);良性淋巴结ADC值(1.08±0.19)×10-3mm2/s高于颈部小淋巴结转移瘤、大淋巴结转移瘤,差异均有统计学意义(P<0.05),见表2。

表2 观察组各淋巴结ADC值比较
2.4 DWI对NPC颈部小淋巴结转移瘤的诊断价值
当颈部小淋巴结转移瘤ADC值为0.908×10-3mm2/s时,DWI对NPC颈部小淋巴结转移瘤的诊断价值为0.919,诊断敏感性和特异性分别为95.30%、83.10%。见图1。
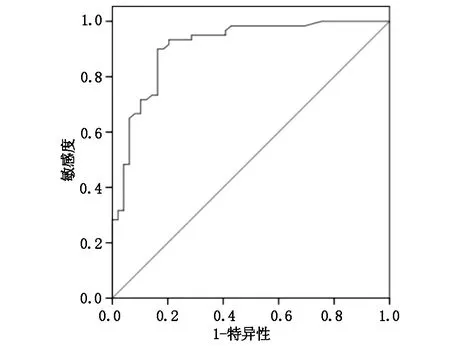
图1 DWI对NPC颈部小淋巴结转移瘤的诊断价值分析
2.5 两组放疗勾画面积比较
观察组NPC肿瘤原发灶和颈部淋巴结转移瘤勾画面积均低于对照组,差异均有统计学意义(P<0.05),见表3。

表3 两组放疗勾画面积比较
3 讨论
NPC发病机制复杂,包括遗传、感染、地域和饮食等因素,并具有种族特异性、男性高发等特点,且鼻咽部黏膜下淋巴组织丰富,肿瘤常易沿淋巴管转移至颈部淋巴结[6-7]。目前常规影像学方法对颈部小淋巴结转移瘤的诊断效果较一般,而放疗虽然是治疗NPC的有效方式,但约15%的患者在治疗后可因颈部淋巴结转移瘤复发而失败[8]。因此,寻找一种高准确性的诊断方式提高NPC患者颈部小淋巴结转移瘤检出率对改善患者的预后意义重大。
DWI以MRI技术为基础,利用从分子水平上观测水分子功能改变这一原理,可用于炎症、肿瘤坏死等检测[9]。本研究的病理检查显示,对照组20例患者检出小淋巴结转移瘤31枚,大淋巴结转移瘤26枚,良性淋巴结57枚,共114枚;观察组检出小淋巴结转移瘤84枚,大淋巴结转移瘤71枚,良性淋巴结137枚,共292枚。对照组经常规检测检出小淋巴结转移瘤24枚,大淋巴结转移瘤20枚,良性淋巴结51枚,共计95枚,检出率为83.33%;观察组经DWI检出小淋巴结转移瘤83枚,大淋巴结转移瘤70枚,良性淋巴结137枚,共290枚,检出率为99.32%,观察组检出率高于对照组,表明DWI技术具有更高的检出率。而在黄涛等[10]研究中的DWI检出率可高达100%。
DWI技术通过ADC值分析淋巴结内细胞密度和细胞膜完整性,可准确地判断淋巴结良恶性状态,一般情况下淋巴结转移瘤的ADC值较良性淋巴结更低[11]。本研究结果显示,观察组颈部小淋巴结转移瘤ADC值与大淋巴结转移瘤ADC值比较无统计学差异;良性淋巴结ADC值高于颈部小淋巴结转移瘤、大淋巴结转移瘤。分析其原因可能是由于良性淋巴结内细胞排列疏松,细胞间隙大,利于水分子扩散,从而具有更高ADC值[12]。而当NPC发生颈部淋巴结转移时,淋巴结内癌细胞迅速增殖,细胞密度增大、间隙缩小,同时大分子物质对水分子吸附能力较强,导致淋巴结转移瘤ADC值降低[13]。唐爽等[14]研究表明,这一特性并不适用于所有情况,当淋巴结内出现坏死、囊变等情况时,细胞密度降低,ADC值上升。因此,在勾画ADC测量区域时应尽量避开坏死、囊变和出血区,并多次测量取平均值,以降低误差。
本研究发现,当颈部小淋巴结转移瘤ADC值为0.908×10-3mm2/s时,DWI对NPC颈部小淋巴结转移瘤诊断价值为0.919,诊断敏感性和特异性分别为95.30%、83.10%。表明相比常规技术,DWI对NPC小淋巴结转移瘤诊断价值更高,且当最佳诊断阈值为0.908×10-3mm2/s时诊断价值最高。
观察组NPC肿瘤原发灶和颈部淋巴结转移瘤勾画面积均低于对照组,与黄立敏等[15]的研究结果一致,表明DWI检测可缩小肿瘤放疗靶区面积,在保证肿瘤得到足够放射剂量的同时减少周围正常组织的损害。
综上所述,DWI技术对NPC小淋巴结转移瘤具有较高的诊断价值,当诊断阈值为0.908×10-3mm2/s时,其诊断价值最高。DWI技术可缩小靶区勾画面积,减少周围组织损伤,可用于NPC小淋巴结转移瘤的筛查和治疗。

