早产儿视网膜病变的发生情况及其相关危险因素分析
陈俊杰 叶良生 杨苹
【摘要】目的:探讨早產儿视网膜病变(ROP)的发生情况及其相关危险因素。方法:回顾性分析2019年1月至2020年12月本院收治的436例早产儿资料。所有早产儿均进行ROP筛查,记录436例早产儿ROP发生情况。根据检查结果分为ROP组与非ROP组,统计两组临床资料,分析ROP发生的危险因素。结果:436例早产儿中,检出45例ROP,检出率为10.32%(45/436);ROP组孕周<30周、出生体重<2.0.kg、合并呼吸暂停、贫血、呼吸机使用时间≥5.d、高胆红素血症占比均高于无ROP组,差异有统计学意义(P<0.05);两组性别、宫内窘迫等对比,差异无统计学意义(P>0.05);Logistic回归分析:孕周<30周、出生体重<2.0.kg、合并呼吸暂停、贫血、呼吸机使用时间≥5.d、高胆红素血症是ROP发生的独立危险因素(P<0.05且OR≥1)。结论:ROP发生率较高,主要受孕周<30周、出生体重<2.0.kg、合并呼吸暂停、贫血、呼吸机使用时间≥5.d、高胆红素血症等因素影响,临床应予以高度重视。
【关键词】.早产儿视网膜病变;发生情况;危险因素
【中图分类号】R722.6.【文献标识码】A.【文章编号】2096-5249(2021)12-0201-02
近些年,随着医学技术快速发展,临床成立单独的新生儿科,使得早产儿存活率大大提高,加之疾病筛查技术的普及,早产儿疾病检出率也随之升高[1-2]。早产儿视网膜病变(ROP)在早产儿中较为常见,视网膜病变与新生血管形成是其主要表现,高发于低体重儿、未成熟儿,可导致视野缺损,影响视力,危害性较大[3]。ROP发病机制较为复杂,视网膜纤维增生、血管异常发育均可致病,是导致儿童失明的重要原因[4-5]。因此,统计ROP发生情况,并全面分析相关危险因素对预防疾病发生有重要意义。鉴于此,本研究进一步探讨ROP的发生情况及其相关危险因素。现总结如下。
1 对象与方法
1.1 研究对象
回顾性分析2019年1月至2020年12月本院收治的436例早产儿资料,其中男243例,女193例;孕周27~36(31.24±1.49)周;体重1.1~2.9(2.04±0.34)kg。
纳入标准:(1)均为孕周<37周的早产儿;(2)符合ROP筛查标准;(3)临床资料完整。
排除标准:(1)早产儿家长无认知障碍或精神疾病,能够独立填写相关调查表;(2)合并先天性视力损伤;(3)伴有严重畸形。
1.2 方法
所有早产儿均进行ROP筛查,检查前进行散瞳准备,提前半小时予以复方托吡卡胺滴眼液(邯郸康业制药有限公司,国药准字H20044926),间隔5 min滴一次,连续滴5次,散瞳后实施表面麻醉。由经验丰富的眼科医师使用新生儿专用的开睑器、眼底镜展开检查,通过广域小儿眼底成像系统(Retcam Ⅲ)采集图像,并进行保存。所有早产儿ROP筛查均由相同医师进行,检查过程中新生儿科医师需进行协助,密切观察受检者生命体征变化,确保安全。
1.3 观察指标
记录436例早产儿ROP发生情况,并分为ROP组与非ROP组。统计两组临床资料,包括性别、孕周、出生体重、有无合并呼吸暂停、宫内窘迫、贫血、呼吸机使用时间、黄疸、高胆红素血症,分析ROP发生的危险因素。
1.4 统计学分析
采用SPSS 22.0统计分析软件,计量资料以(x±s)表示,用t检验;计数资料以率(%)表示,采用χ2检验;多因素使用Logistic回归分析;当P<0.05为差异有统计学意义。
2 结果
2.1 ROP发生情况

436例早产儿中,检出45例ROP,检出率为10.32%(45/436)。
2.2 单因素分析
ROP组孕周<30周、出生体重<2.0 kg、合并呼吸暂停、贫血、呼吸机使用时间≥5 d、高胆红素血症占比均高于无ROP组,差异有统计学意义(P<0.05);两组性别、宫内窘迫等对比,差异无统计学意义(P>0.05)。见表1。
2.3 多因素分析
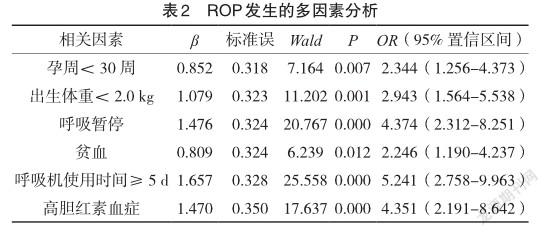
Logistic回归分析:孕周<30周、出生体重<2.0 kg、合并呼吸暂停、贫血、呼吸机使用时间≥5 d、高胆红素血症是ROP发生的独立危险因素(P<0.05且OR≥1)。见表2。
3 讨论
ROP发生率逐年升高,可能与医学技术发展、早产儿存活率提高有关。ROP发病后会造成视力损害,严重者甚至失明,对患儿生活质量造成较大影响,同时加重患儿家庭及社会负担[6]。ROP的具体病机尚未完全明确,与视网膜发育不完全有关,在早产儿中较为常见,随着该病检出率的逐年提高,新生儿科面临较大挑战,建立完善的筛查标准有重要意义[7-8]。
ROP发生受多方面因素影响,若能深入分析高危因素,并针对危险因素制定预防措施,能够在一定程度上降低ROP发生,提高早产儿生存质量[9-10]。本研究结果显示,436例早产儿中,检出45例ROP,检出率为10.32%;ROP组孕周<30周、出生体重<2.0 kg、合并呼吸暂停、贫血、呼吸机使用时间≥5 d、高胆红素血症占比均高于无ROP组;Logistic回归分析:孕周<30周、出生体重<2.0 kg、合并呼吸暂停、贫血、呼吸机使用时间≥5 d、高胆红素血症是ROP发生的独立危险因素。表明ROP发生率较高,与受孕周<30周、出生体重<2.0 kg、合并呼吸暂停、贫血、呼吸机使用时间≥5 d、高胆红素血症等相关,临床应予以高度重视。分析原因如下:(1)胚胎16周时视网膜血管开始生长,36周可达鼻侧锯齿缘,40周成熟。而早产儿视网膜发育尚未成熟,孕周越小新生儿体重越轻,机体功能发育越不成熟,合并疾病发生风险越高,基础条件相对较差,更易发生ROP[11-12]。(2)呼吸暂停是ROP发生的重要影响因素,早产儿因肺部功能不成熟,无法形成独立的呼吸系统,往往需要外界呼吸支持,若呼吸支持缺乏则会出现呼吸暂停。为预防呼吸暂停发生,吸氧是重要措施,高浓度吸氧会使视网膜血管收缩,造成缺氧状态,使视网膜产生新生血管因子,出现大量异常的新生血管,从而引发ROP[13-14]。(3)早产儿娩出后,因外界环境与宫内环境存在较大差异,易破坏红细胞,降低血红蛋白,出现贫血情况,同时也会造成视网膜缺氧,对诱导因子转录起到刺激作用,使得血管内皮生长因子的分泌大大增加,增生新生血管,引发ROP。(4)随着呼吸机使用时间延长,会加重视网膜组织缺氧,导致血管异常收缩,出现牵拉性视网膜脱离,增加氧自由基,加重损伤,ROP发生风险随之增加[15]。(5)早产儿发生高胆红素血症提示生理机能较差,易出现严重的合并症,ROP发生可能性更高。ROP为可预防的致盲性疾病,针对合并高危因素的早产儿,临床需予以高度重视,尽可能规范吸氧,缩短呼吸机使用时间,降低ROP发生率。
综上所述,新生儿科中ROP存在较高的发生率,孕周<30周、出生体重<2.0 kg、合并呼吸暂停、贫血、呼吸机使用时间≥5 d、高胆红素血症是其独立影响因素,临床需针对高危因素制定干预对策,以降低ROP发生。
参考文献
[1] 王亮,张自峰,陶梦璋,等.中国大陆地区2008至2018年早产儿视网膜病变发病变化趋势[J].中华眼科杂志,2021,57(5):379-385.
[2] 姜燕荣.关注早产儿视网膜病变抗血管内皮生长因子药物治疗的结局和终点[J].中华眼底病杂志,2019,35(2):115-118.
[3] Ozturk T,Engin CD,Kaya M,et al. Complete blood count parameters to predict retinopathy of prematurity: when to evaluate and what do they tell us [J]. International Ophthalmology,2021,41(6):2009-2018.
[4] 李靖宇,李瑩莹,谢园,等.174例极低出生体质量早产儿视网膜病变筛查分析[J].中国预防医学杂志,2019,20(12):1183-1186.
[5] 马俊苓,高琦,刘鸽,等.超早产儿早产儿视网膜病变的发病情况及危险因素分析[J].中华眼底病杂志,2021,37(1):40-46.
[6] 陈金国,熊丽春,葛品,等.福州地区617例早产儿视网膜病变筛查结果与危险因素分析[J].临床眼科杂志,2019,27(6):546-548.
[7] 毛剑波,俞雪婷,沈丽君,等.严格控制用氧的超低出生体重儿早产儿视网膜病变的相关因素分析[J].中华眼科杂志,2019,55(4):280-288.
[8] 田汝银,张国明,谢昊,等.标准方位眼底摄像技术在早产儿视网膜病变远程筛查中的应用[J].眼科新进展,2019,39(6):568-570.
[9] 何俐莹,易明,姜小华,等.301例早产儿视网膜病变筛查结果及其高危因素分析[J].现代生物医学进展,2019,19(08):1503-1507.
[10] 张春丽.内蒙古地区新生儿视网膜病变的发生率及危险因素分析[J].中国妇幼保健,2019,34(16):3689-3691.
[11] Borea C,Stoica F,Boia M,et al. Risk Factors Associated with Retinopathy of Prematurity in Very and Extremely Preterm Infants[J]. Medicina (Kaunas,Lithuania),2021,57(5):420.
[12] 骆新瑞,杜娟,罗晓燕,等.四川省早产儿视网膜病变初步筛查结果及危险因素分析[J].国际眼科杂志,2019,19(5):813-816.
[13] 毛娅妮,刘恬,王建勋,等.广州地区出生体重2~2.5 kg早产儿视网膜病变筛查情况分析[J].中国斜视与小儿眼科杂志,2018,26(1):14-17.
[14] 何俐莹,岑超,陶雪莹,等.新生儿中早产儿视网膜病变患病情况分析[J].重庆医学,2019,48(6):1029-1031.
[15] 孙娜,陈垂海,杨瑰艳,等.三亚地区早产儿视网膜病变流行现状及其母亲相关因素分析[J].国际眼科杂志,2021,21(3):500-504.

