腔内彩超检查在诊断剖宫产术后子宫瘢痕处早期妊娠中的应用价值
崔 玲
(连云港市赣榆区中医院彩超室 江苏 连云港 222100)
剖宫产术后子宫瘢痕妊娠(CSP)是一种异位妊娠,受精卵在患者上次剖宫产子宫切口的瘢痕部位着床[1-2]。但这一定义仅限于不超过12周的早孕期孕妇。若孕妇妊娠时间超过12周,则属于中期CSP,临床诊断为宫内中孕、胎盘植入。中期CSP容易并发胎盘前置,会进一步危害孕妇生命安全。临床主张早期确诊疾病,早期实施对症处理,避免妊娠囊进一步增长,对子宫瘢痕切口造成压迫,诱发子宫破裂出血,危害孕妇生命安全[3-4]。在我国全面开放二胎政策后,该病发病率持续升高,并成为妇科重点研究疾病之一。临床多采用影像学方法诊断疾病,但因为CSP患者的特殊性,临床多采用超声作为诊断方法。从应用情况看,多数孕妇停经后,主动前往医院产科检查,继而诊出CSP。超声检查具有无创、无辐射、操作简答、重复性高等多种特点,所以在产科广泛应用。本研究选取2017年1月—2020年12月本院收治的30例CSP患者为临床研究对象,探讨分析腔内超声的应用价值,报道如下。
1 资料与方法
1.1 一般资料
选取2017年1月—2020年12月本院收治的30例CSP患者为临床研究对象,患者年龄23~39岁,平均年龄(30.68±3.71)岁;停经时间是34~68d,平均(51.38±12.21)d;妊娠次数是2~5次,平均孕次(3.69±0.65)次;生产次数1~3次,平均产次(2.04±0.65)次;剖宫产术次数1~2次,平均次数(1.65±0.58)次;距上次剖宫产术时间2~10年,平均时间(6.38±3.27)年;临床表现:无症状患者5例,不规则阴道出血患者19例(点滴状出血患者13例,类似月经量出血6例),剧烈腹痛患者6例。纳入标准:(1)患者均有剖宫产术史;(2)患者的妊娠距离剖宫产术时间在1年以上;(3)患者均具备正常的沟通功能,可正常沟通交流;(4)患者均对本次研究知情同意,并签署知情同意书。排除标准:(1)无法进行腔内超声检查患者;(2)确诊抑郁症、焦虑症或是精神分裂症患者;(3)临床资料不完整患者。
1.2 方法
本次研究腹部超声与腔内超声所用彩色多普勒超声仪为同一台,均为飞利浦公司生产,型号是Affiniti 70 W。
腹部超声:探头频率为3.5 MHz,指导患者检查前适当饮水充盈膀胱,进入检查室后,指导患者平卧,彩超探头扫查患者的腹部,明确妊娠囊具体位置与实际大小,常规扫查患者的子宫、盆腔、子宫双附件等多个部位,密切监测患者的切口部位基层厚度以及血流阻力值,观察期与宫颈、宫腔的实际关系。
腔内超声:探头频率5.0 MHz~9.0 MHz,指导患者取截石位,在超声探头上涂抹适量耦合剂,套上一次性无菌避孕套,在避孕套外涂抹浓度为2%的碘伏溶液。将超声探头轻柔的探入患者阴道中,进行横向、纵向扫描。仔细检查患者的宫腔、盆腔、子宫双侧附件,密切监测患者的子宫妊娠囊位置、着床位置、宫颈回声情况以及宫颈血流情况,密切监测患者的切口瘢痕流血情况、肌层实际厚度。
1.3 观察指标
(1)切口型C S P、胚囊型C S P、流产型C S P检出率;(2)超声检查相关参数。
1.4 统计学方法
采用SPSS 22.0统计学软件进行数据处理,计数资料应用率(%)表示,组间差异通过χ2检验,在P<0.05时,差异具有统计学意义。
2 结果
2.1 CSP的超声检出结果比较
临床综合检查方法证实30例患者均属于剖宫产术后子宫瘢痕处早期妊娠,其中切口型、胚囊型、流产型剖宫产术后子宫瘢痕处早期妊娠分别有7例、15例、8例。超声检查结果如下,腹部超声诊出切口型、胚囊型、流产型剖宫产术后子宫瘢痕处早期妊娠5例、12例、5例,检出准确例数22例;腔内超声诊出切口型、胚囊型、流产型剖宫产术后子宫瘢痕处早期妊娠6例、15例、8例,检出准确例数29例。
2.2 超声检查相关参数分析
将临床综合检查结果作为疾病诊断金标准,腹部超声诊断CSP的灵敏度为73.33%(22/30),准确性为73.33%(22/30),阳性预测值为100.00%(22/22),阴性预测值为0.00%(0/0),漏诊率为26.67%(8/30);腔内超声诊断 CSP的灵敏度为96.67%(29/30),准确性为96.67%(29/30),阳性预测值为100.00%(29/29),阴性预测值为0.00%(0/0),漏诊率为3.33%(1/30);可见腔内超声灵敏度、准确性显著高于腹部超声,漏诊率显著低于腹部超声(P<0.05);阳性预测值以及阴性预测值对比不存在差异(P<0.05)。见表1、表2。

表1 腹部超声与金标准诊断对比(例)
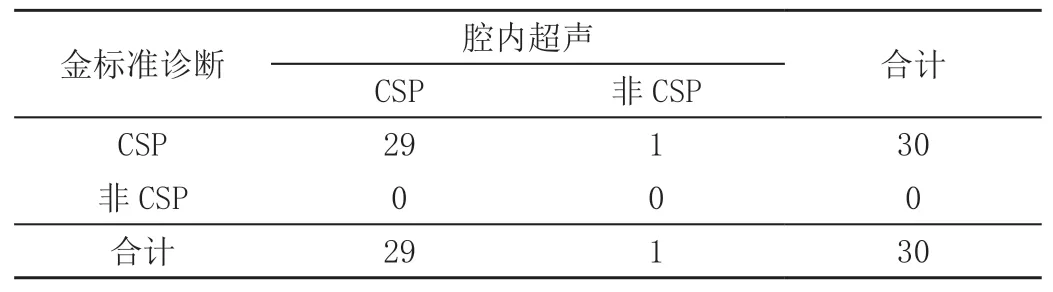
表2 腔内超声与金标准诊断对比(例)
3 讨论
临床尚未明确CSP的发病机制,但有研究学者认为该病的发生发展和子宫切口瘢痕部位的解剖结构、局部生化因子改变具有一定相关性[5]。也有学者认为,剖宫产术后患者的蜕膜血管产生缺陷、子宫内膜损伤以及切口愈合不良等因素和疾病发生存在密切关系[6]。但是,疾病早期缺乏典型表现,所以疾病的临床误诊率与漏诊率非常高。
超声技术是临床常用的一种影像学技术,且随着科学技术的发展而发展,尤其是彩超。有研究指出,彩超可很好地呈现CSP患者的切口瘢痕位置、妊娠囊位置,还可辅助临床进一步明确瘢痕血流情况、肌层厚度、妊娠囊实际着床情况。腹部超声与腔内超声是超声主要检查方法,主要采用超声探头扫描患者腹部,便可完成检查,操作极为简单便捷,患者更容易接受。但是,有研究[7]指出,CSP患者实施腹部超声,腹部脂肪、肠腔内气体均会对检查结果造成影响,导致临床诊断准确性下降。所以,单纯采用腹部超声诊断CSP,存在高漏诊率或高误诊率现象,会妨碍临床及时确诊、治疗疾病。
腔内超声其实就是经阴道超声,将超声探头置入患者阴道中,清晰显示患者的宫腔以及宫颈内口形态和局部肌层形态,还可辅助临床明确宫腔回声改变,立体地展现患者妊娠组织和剖宫产术切口的实际位置关系,清晰展现其妊娠组织内部结构,并且可多角度、多平面对妊娠组织深入肌层深度进行有效分析,综合判断患者的妊娠组织和瘢痕肌层的实际厚度。并且可显示患者的妊娠囊滋养层血流,计算血流阻力指数,判断血流来源与分布情况,并且可以辅助临床判断妊娠组织的肌层侵入深度。陈霞[8]研究指出,CSP实施腔内彩超检查,诊断准确率高达91.67%。本研究赞成上述观点,本研究结果指出,腔内超声检查的灵敏度96.67%、准确性96.67%显著高于腹部超声检查的73.33%、73.33%,漏诊率3.33%显著低于腹部超声检查的26.67%。
由此可知,腔内超声可有效诊断CSP,诊断准确性、灵敏性高,值得推广应用。

