血流感染患者血小板参数动态变化及其预后价值*
岳福仁,闫瑞振,魏志斌,宗晓龙,张静会(.天津市宝坻区人民医院检验科,天津 30800;.天津医科大学第二医院检验科,天津 3000)
血流感染(bloodstream infection,BSI)具有高发病率和高病死率[1-2],BSI 患者的预后评估十分重要。血小板来源于巨核细胞,外周血中数量丰富,主要发挥止血功能。近年来,大量基础研究表明血小板同时具有免疫细胞属性,其直接或间接参与机体对病原微生物的免疫防御反应[3-5]。临床研究发现,重症感染和脓毒症患者常伴随血小板参数的异常波动[6-7]。本研究回顾分析136例BSI患者血小板相关参数包括血小板计数(PLT)、平均血小板体积(MPV)、MPV/PLT比值(MPL/PLT ratio,MPR)的动态变化,进一步探讨其与BSI预后的关联。
1 资料与方法
1.1 研究对象 回顾性分析2019 年1 月至2020年12月于天津市宝坻区人民医院感染科和ICU住院的136 例BSI 患者,其中生存组102 例,死亡组34例。纳入标准:(1)年龄≥18 岁;(2)符合《医院感染诊断标准(试行)》文件中BSI 的诊断标准[8];(3)住院时间≥72 h。排除标准:(1)合并血液系统疾病、恶性肿瘤;(2)外科手术后转入感染科或ICU病房;(3)入院前已诊断BSI;(4)近1 周应用抗血小板药物;(5)输注血小板或升血小板药物治疗。本研究经天津市宝坻区人民医院伦理委员会批准(文号:BDYYLL2021001)。
1.2 数据采集及相关定义 采集患者年龄、性别等人口统计学资料以及实验室检查数据和临床资料,根据入院24 h 内血常规、肝肾功能生化指标、血气分析和体格检查等结果计算SOFA评分,研究期间多次入院者选取首次住院资料。为观察BSI患者血小板参数的动态变化过程,设定5个观察节点/段:(1)入院当天;(2)BSI 发生当天;(3)BSI 后1 d;(4)BSI后2~4 d;(5)BSI后5~7 d。其中BSI发生时间定义为:首套血培养阳性对应的样本采集时间。为尽可能解决数据缺失问题,第(4)和(5)观察点数据采集方式设置为取第2~4 天和第5~7天目标参数值的算术平均数。观察参数包括PLT、MPV、MPR,MPR=MPV(fL)/PLT(109/L)×100%。
1.3 细菌培养、鉴定及血小板检测 采集患者静脉血20 mL,分别注入需氧瓶和厌氧瓶中,注意穿刺部位及血培养瓶口消毒灭菌处理。单侧单瓶检出凝固酶阴性葡萄球菌视为污染排除研究,单培养瓶鉴定出≥2种病原菌不予分析。血培养、细菌鉴定和药敏分析分别采用法国Bio_Mérieux 公司BacT/ALERT_3D_120_Combo 血培养仪和VITEK 2 Compact 微生物分析系统。采集患者静脉血,EDTA-K2抗凝,用迈瑞BC-6800 全自动血细胞分析仪及相关配套试剂检测血常规。首次PLT 低于100×109/L时,行人工镜检复核确认。
1.4 统计学分析 采用SPSS 22.0 软件和Med-Calc15.2.2软件进行。符合正态分布的计量资料以表示,两组间比较采用两独立样本t检验;非正态分布的计量资料以M(P25,P75)表示,两组间比较采用Mann-WhitneyU检验;计数资料比较采用χ2检验;通过二元Logistic 回归分析BSI 死亡风险因素,制作ROC曲线并评价MPR、SOFA 评分以及二者联合的预测效能;以P<0.05 为差异有统计学意义。
2 结果
2.1 BSI患者病原菌分布 所有患者住院期间分离出病原菌136株:包括革兰阴性(G-)杆菌72 例(52.9%),革兰阳性(G+)球菌54 例(39.7%),酵母菌10例(7.4%)。G-菌前3 位为大肠埃希菌41 例(30.2%)、肺炎克雷伯菌21例(30.2%)和铜绿假单胞菌3 例(2.2%),多重耐药(multi-drug resistant,MDR)菌株[9]主要为产ESBLs 大肠埃希菌和肺炎克雷伯菌;G+菌前3位为凝固酶阴性葡萄球菌(coagulase negative staphylococci,CNS)23 株(16.9%)、金黄色葡萄球菌17 株(12.5%)和屎肠球菌7 例(5.2%),MDR株主要为耐甲氧西林CNS 和金黄色葡萄球菌。见表1。

表1 BSI患者病原菌分布
2.2 不同临床结局BSI 患者资料比较 生存组和死亡组BSI患者年龄、性别、ICU 住院率、住院时间比较差异均无统计学意义(P均>0.05);死亡组入院SOFA评分、感染性休克发生率、入院至首次血培养阳性采样时间的天数(BSI 时间)高于生存组(P均<0.01),血清清蛋白(Alb)低于生存组(P=0.017)。泌尿系统、肺和腹腔是常见的原发感染灶,起源于泌尿系统的BSI预后好于肺源性BSI(χ2=13.406,P<0.01)。两组患者BSI 发生当天PCT值(PCTBSI)及全程最大PCT 值比较差异均无统计学意义(P均>0.05),入院PLT、MPV水平差异均无统计学意义(P均>0.05),全程最低PLT、最大MPV比较差异均有统计学意义(P均<0.05)。见表2。
表2 生存组和死亡组BSI患者基本资料比较[n(%),或M(P25,P75)]

表2 生存组和死亡组BSI患者基本资料比较[n(%),或M(P25,P75)]
注:*,BSI时间,指从入院至首套阳性血培养对应采样日期的时间间隔(d)。
2.3 BSI患者血小板参数动态变化 动态数据显示,BSI发生后第1 天PLT 呈现减低,之后逐渐升高,第5~7天生存组PLT升高至基线水平以上,而死亡组仍维持在较低水平(P<0.01),见表3;与PLT变化趋势相反,MPV 和MPR 在BSI 发生后迅速升高(1 d),随后逐渐降低(2~4 d),生存组在第5~7天恢复至基线水平左右,而死亡组持续处于较高水平,第5~7 天两组比较差异有统计学意义(P均<0.01),见表3、图1。

图1 不同临床结局BSI患者MPR结果
表3 2组患者血小板参数动态对比[或M(P25,P75)]

表3 2组患者血小板参数动态对比[或M(P25,P75)]
注:各观察时间节点/段可用样本数分别为:入院当天,n =136;BSI发生当天,n =104;BSI 后第1 天,n =83;BSI 后第2~4 天,n =119;BSI后第5~7天,n=97。*,与生存组比较,P<0.05。
2.4 MPR 预测BSI 临床结局的ROC 曲线分析 ROC曲线分析显示,MPR5~7d对BSI 预后具有中等预测价值,AUCROC为0.706(95%CI:0.605~0.795,P=0.014),低于入院SOFA 评分0.770(95%CI:0.674~0.849,P<0.01),二者联合(联合预测因子)可提高预测效能(AUCROC=0.812,95%CI:0.720~0.884,P<0.01)。以10%为临界值时,MPR5~7d预测BSI住院结局的敏感性为61.9%,特异性为88.2%,阳性预测值和阴性预测值分别为40.6%和87.7%。见表4、图2。

表4 基线SOFA评分、MPR5~7d对BSI患者临床结局的预测价值

图2 入院SOFA评分、MPR5~7d预测BSI结局的ROC曲线
2.5 BSI预后因素的Logistic回归分析 为探讨影响BSI预后的危险因素,以住院期间是否死亡为因变量,分别以基线资料(入院SOFA评分、BSI时间、PCTBSI和Alb)和基线资料联合血小板动态参数(入院SOFA 评 分、BSI 时 间、PLT5~7d、MPV5~7d和MPR5~7d)为自变量,构建Logistic 回归模型。模型1结果(表5)显示,入院SOFA、BSI 时间与BSI 死亡风险独立相关,OR值分别为1.691(95%CI:1.341~2.132)、1.130(95%CI:1.058~1.208)。模型2 结果(表6)显示,校正SOFA 评分和BSI 时间后,MPR5~7d与BSI 死亡风险独立相关(OR=1.155;95%CI:1.023~1.305),而PLT5~7d、MPV5~7d与BSI住院死亡无显著关联(表6,模型3、4)。
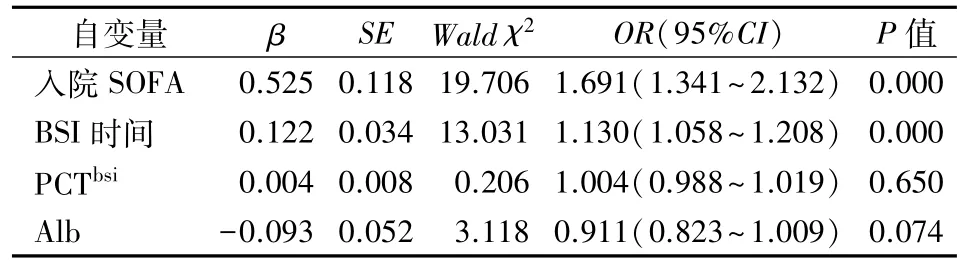
表5 BSI死亡风险因素的Logistic回归分析(模型1)

表6 MPR联合基线资料对BSI死亡风险的Logistic回归分析(模型2~4)
3 讨论
血小板生命周期为7~14 d,衰老血小板主要经脾脏清除。生理条件下,血小板数量日波动范围在4.5%~10%之间。人体每天约更新10%的血小板,新生血小板体积较大、功能活性更强,MPV 可作为血小板活化的替代标志物[10]。本研究发现,BSI发生后血小板参数呈双相波动。BSI 发生后第1天,PLT呈下降趋势,推测与炎症消耗和器官“截获”有关;而MPV 呈升高趋势,可能与血小板激活和新生血小板释放有关,这种趋势持续至第3 天左右。重要的是,在第5~7 天,生存与死亡患者血小板参数呈不同变化趋势。生存组PLT 于第5 天左右逐渐回升,MPV逐渐降低,而死亡组PLT持续维持在较低水平,MPV保持在较高水平,提示血小板失代偿性激活消耗。这种趋势与对脓毒症患者的观察结果相似[6,11]。
鉴于BSI患者PLT和MPV相反方向的变化趋势,推测MPV/PLT比值(MPR)可能作为BSI 的预后指标。ROC曲线分析显示,BSI发生后第5~7天MPR值(MPR5~7d)对BSI 住院结局具有中等预测价值(AUCROC=0.706)。降钙素原(PCT)在BSI 诊断中具有重要地位,但其预后价值各方报道不一[12]。本研究结果显示,PCT 对BSI 预后预测价值较低,Logisitc回归分析显示PCT 水平与BSI 预后无显著关联(表5),与Wang等[13]报道一致。此外,本研究发现入院至首套阳性血培养采样时间(BSI时间)是BSI 预后不良的危险因素,提示BSI诊断延迟一定程度影响患者预后。
动态数据显示,MPR 检测窗口较滞后,BSI 发生后第5~7天的MPR值具有死亡预测价值,提示MPR可以作为BSI 的中晚期预后指标。回归分析结果显示,校正基线SOFA 评分后,MPR5~7d与BSI住院死亡风险独立相关,提示MPR 作为中晚期预后指标与基线SOFA 具有联合应用价值。ROC 分析证实了这一推断,MPR5~7d联合SOFA 评分能够提高预测效能(AUCROC=0.812)。
综上,本研究发现MPR5~7d是BSI 住院死亡的独立风险因素,可作为BSI 的中晚期预后指标,临床应重视对BSI患者血小板参数的动态观察,可联合SOFA评分对患者预后进行综合评价。本研究尚存一些不足。首先,作为一项回顾性研究,BSI发生后1周内每日血小板参数数据存在缺失,虽然我们通过取平均值的方式一定程度解决了该问题,但仍不能完全再现其动态趋势。其次,样本量较小,不能将多个候选因素同时纳入回归模型进行分析,所获结论有待扩大样本量进一步验证。

