剖宫产术后再次妊娠分娩方式的临床分析
唐宏
剖宫产是产科常见而重要的手术,主要用于解决高危妊娠的分娩问题。随着我国二胎政策的实施,剖宫产术后再次妊娠的发生率逐渐升高,越来越多有剖宫产术史的育龄妇女面临再次妊娠和分娩的问题。瘢痕子宫妇女再次妊娠可能会引起多种并发症[1]。分娩方式包括选择性再次剖宫产(elective repeat cesarean section,ERCS)和剖宫产术后阴道试产(trial of labor after cesarean section,TOLAC),而选择哪种分娩方式成为产科工作者的主要困扰。本研究收集92例单次剖宫产术后再次妊娠产妇的相关资料进行对比分析,探讨剖宫产术后再次妊娠分娩方式的选择。
1 资料与方法
1.1 一般资料
选取2016年12月—2019年9月在北京新世纪妇儿医院进行TOLAC并成功阴道分娩的产妇45例做为研究组,平均年龄为(34.51±3.34)岁,平均孕周(39.54±1.03)周;随机配对选择同期ERCS产妇47例为对照组,平均年龄为(35.23±3.51)岁,平均孕周(38.09±0.90)周。研究组纳入标准:(1)既往1次子宫下段横切口剖宫产史,术后无不良反应,无其他子宫手术史;(2)足月单胎头位妊娠,孕期无严重并发症及合并症;(3)无前次及新发生的剖宫产指征,无阴道分娩绝对禁忌证;(4)产妇及家属被告知并了解相关风险,自愿要求试产,并签署知情同意书。对照组纳入标准:符合研究组纳入标准(1)和(2)的同期择期剖宫产的产妇。本研究经医院伦理委员会批准进行。
1.2 研究方法
(1)对比研究组与对照组的年龄、教育程度、阴道分娩史、前次剖宫产指征、距离前次剖宫产时间、子宫下段厚度、产前BMI、新生儿体质量、产后24 h出血量、住院时间。(2)对比对照组内前次和本次剖宫产指征为社会因素所占比例。
1.3 观察指标
(1)产妇一般情况,包括年龄、教育程度、阴道分娩史、距离前次剖宫产时间;(2)产妇孕期情况,包括子宫下段厚度、产前BMI;(3)产妇分娩情况,包括新生儿体质量、产后24 h出血量、住院时间;(4)社会因素剖宫产所占比例。
1.4 统计学方法
应用SPSS 23.0软件进行统计学分析。正态分布计量资料以(±s)表示,采用t检验;非正态分布定量资料以中位数(P25,P75)表示,采用Mann-WhitneyU检验;定性资料用[例(%)]表示,采用χ2检验。以P<0.05表示差异具有统计学意义。
2 结果
2.1 研究组与对照组各项指标比较
研究组和对照组的年龄、教育程度、有无阴道分娩史、距离前次剖宫产时间、子宫下段厚度、产前BMI、新生儿体质量、产后24 h出血量差异无统计学意义(P>0.05)。见表1。两组均未出现新生儿窒息。研究组的住院时间少于对照组,差异具有统计学意义(P<0.05)。
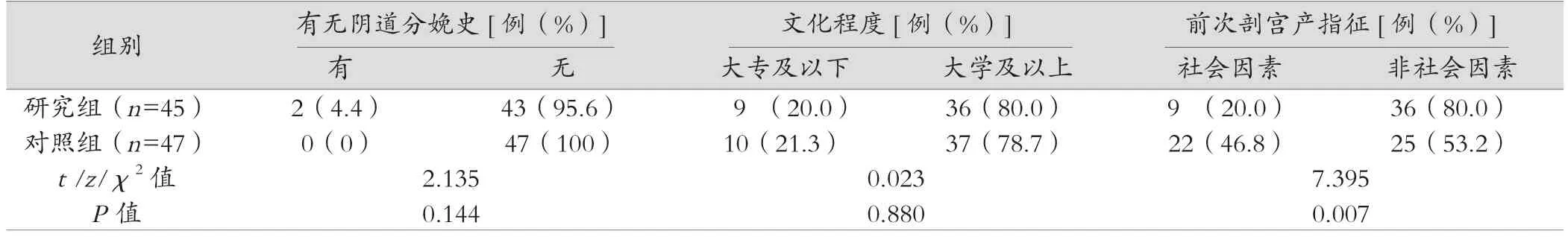
表1 (续)
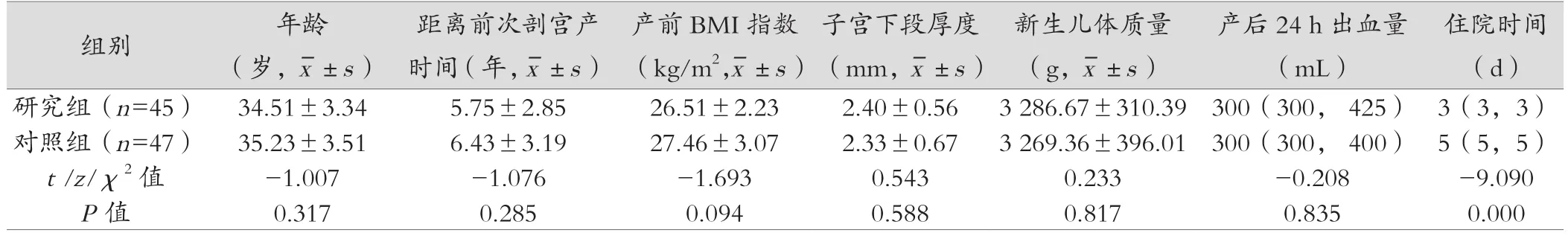
表1 研究组与对照组各项指标比较
2.2 对照组前次和本次剖宫产手术指征为社会因素的比较
对照组前次剖宫产指征为社会因素者22例,占该组总人数的46.81%;本次剖宫产指征为社会因素者43例,占该组总人数的91.49%,差异具有统计学意义(P<0.05)。另有3例剖宫产指征为骨盆狭窄,1例为中央型前置胎盘。见表2。

表2 对照组前次和本次剖宫产手术指征为社会因素的比较
3 讨论
二次剖宫产增加了剖宫产率,且可能导致严重的产后出血、胎盘植入等严重并发症[2]。研究发现,既往有剖宫产术史的孕妇再次剖宫产后,其子宫下段切口愈合能力较差,容易造成感染[3]。此外,二次剖宫产产后出血、子宫破裂、子宫切除、盆腔粘连、前置胎盘、胎盘植入等并发症发生率均高于初次剖宫产者[4]。瘢痕子宫为胎盘位置异常的独立危险因素。胎盘附着位置异常与瘢痕子宫次数呈现“剂量-效应”关系[5]。另有研究证实剖宫产次数≥1次是导致前置胎盘伴胎盘植入发生的独立危险因素[6]。同时二次剖宫产与大量输血、尿道损伤、子宫切除术、重症监护病房入住率、脓毒症和住院时间长有相关性,是威胁母儿生命的重要危险因素[7]。在很长一段时间内,瘢痕子宫作为独立的剖宫产手术指征导致剖宫产率不断攀升。随着大量研究报道证实TOLAC的安全性和可行性,国内外专家已达成共识,瘢痕子宫并非剖宫产的绝对指征,通过严格评估阴道分娩指征,严密监护产程,可行TOLAC,一旦试产成功,可避免再次剖宫产引起的多种弊端[8]。故我院也不将“瘢痕子宫”视作独立的剖宫产指征。本次研究显示,剖宫产术后二次妊娠成功阴道分娩(vaginal birth after cesarean section,VBAC)和ERCS相比,产后出血量差异无统计学意义,且两组均无新生儿窒息,体现出在严格掌控TOLAC的适应症和严密监护试产全程的前提下,TOLAC的可行性和安全性。研究中发现,TOLAC成功分娩产妇的住院时间短于ERCS产妇,可见阴道分娩的产妇产后恢复快,住院时间短,花费少,这对产妇保持良好的身心健康,新生儿得到母亲的良好哺育,以及对社会资源的节省均具有重要意义。
对照组中有43例产妇具备TOLAC的适应证,无TOLAC禁忌证,而主动要求剖宫产分娩,故视为社会因素的剖宫产。本研究中研究组前次剖宫产指征为社会因素者占20.0%,对照组前次剖宫产指征为社会因素者占46.81%,差异具有统计学意义(P=0.007)。而对照组中本次剖宫产社会因素者所占比例高达91.49%,与本组前次剖宫产指征为社会因素者所占比例差异具有统计学意义(P=0.000)。说明剖宫产术后再次妊娠者分娩方式的选择与前次剖宫产指征有相关性。前次剖宫产指征为社会因素者,再次妊娠行二次剖宫产的可能性更大。因此,减少不必要的剖宫产手术,降低社会因素剖宫产率,降低二次妊娠风险,改善母儿预后是产科医务工作者需要迫切解决的问题。
综上所述,TOLAC为产妇提供了VBAC的机会。美国妇产科医师学会(american college of obstetrics and gynecology,ACOG)提出,VBAC可以降低孕产妇发病率,同时通过降低人口总剖宫产率而降低未来再次妊娠并发症的发生风险。但是TOLAC一旦失败,与VBAC和ERCS相比,孕产妇和新生儿围生期的发病率均增加[9]。同时,TOLAC成功组的产程时间、产后出血量、新生儿Apgar评分、产褥病率、子宫破裂率均优于TOLAC失败组[10-12]。因此需要产科医务工作者重视剖宫产术后二次妊娠的特殊性,严格把握TOLAC的适应症和禁忌症,严密监控产程,最大限度地提高安全性,改善母儿预后。

