4562例阴道上皮内瘤变和阴道癌的临床特征分析
张 璐,汪 清,张宏伟,杜 明,高蜀君,谢 锋,董 晶,丰 华,陈 敏,陈丽梅,朱彩英,刁雯静,宋 昱,郭奇桑,李燕云,曹远奎,周 奇,李 清,隋 龙,丛 青
(复旦大学附属妇产科医院 a.妇产科;b.宫颈与阴道早期疾病诊疗中心,上海 200011)
阴道上皮内瘤变(vaginal intraepithelial neoplasia,VaIN)和阴道癌由高危型人乳头瘤病毒(high-risk HPV,hrHPV)引起[1-4],VaIN 2/3是阴道癌的癌前病变[5-6]。阴道癌及VaIN的高危因素包括免疫抑制、吸烟、多个性伴侣、性生活过早等[7-8]。此外,宫颈病变和既往hrHPV相关性子宫切除术史也是VaIN和阴道癌的危险因素[9-10]。然而,VaIN临床研究非常缺乏[3,11-15]。随着细胞学、hrHPV和阴道镜检查的不断增加,VaIN检出率呈上升趋势。复旦大学附属妇产科医院2013~2015年阴道镜引导下活检诊断1923例VaIN,检出率占所有下生殖道上皮内瘤变的11.5%[16]。近年来,VaIN病例临床数据持续增长,在此基础上,本研究拟探讨细胞学、hrHPV分型和阴道镜检查在诊断VaIN及阴道癌中的作用。
1 材料与方法
1.1 资料来源 选取2018年1月1日至2019年12月31日在复旦大学附属妇产科医院就诊,阴道镜下活检病理诊断为VaIN或阴道癌的患者,共计4596例。收集其临床资料,剔除宫颈癌浸润阴道、重复行阴道镜检查者,最终纳入4562例患者。收集入组病例的临床数据,包括年龄、手术史、细胞学结果、hrHPV结果、阴道镜诊断和病理结果。病理检查由妇科病理医师初检,并经高年资病理科专家审核后完成。本研究经复旦大学附属妇产科医院伦理委员会批准,患者在阴道镜检查前均签署知情同意书。
1.2 方法
1.2.1 细胞学检查 细胞学检查均采用液基薄层细胞学检查方法(BD公司)。细胞学诊断根据Bethesda分类系统(the Bethesda system,TBS)的标准[5],包括未见上皮内病变细胞和恶性细胞(negative for intraepithelial lesion or malignancy,NILM),未明确诊断意义的不典型鳞状上皮细胞(atypical squamous cells of undetermined significance,ASC-US),低级别鳞状上皮内病变(low-grade squamous intraepithelial lesion,LSIL),不典型鳞状上皮细胞-高度病变不除外(atypical squamous cells that cannot exclude HSIL,ASC-H),高级别鳞状上皮内病变(high-grade squamous intraepithelial lesion,HSIL),非典型腺上皮细胞(atypical glandular cells,AGC),腺原位癌(adenocarcinoma in situ,AIS)和鳞状细胞癌(squamous cell carcinoma,SCC)。其中,对于≥ASCUS者视为异常。
1.2.2 hrHPV DNA检测 hrHPV检测方法包括HCII(凯杰)或Cobas 4800 assay(罗氏)、荧光实时多重hrHPV DNA基因分型试剂盒(硕世)。hrHPV包括hrHPV16、18、31、33、35、39、45、51、52、56、58、59、66和68。
1.2.3 阴道镜下活检 阴道镜检查的适应证包括:细胞学异常或hrHPV阳性;接触性出血;异常阴道排液;宫颈阴道或外阴赘生物;LEEP术后随访;宫颈病变全子宫切除术后的首次随访;可疑癌。阴道镜检查在细胞学检查/hrHPV检查后的6周内完成。阴道镜检查均由复旦大学附属妇产科医院宫颈与阴道早期疾病诊疗中心20位阴道镜医师进行,参照2011年国际子宫颈病理与阴道镜联盟(IFCPC)的阴道镜术语[4]形成阴道镜诊断,分为正常或良性病变,VaIN 1,VaIN 2/3,或可疑癌。
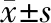
2 结 果
2.1 VaIN和阴道癌患者的一般临床特征 4562例患者中VaIN 1、VaIN 2/3和阴道癌分别为3887例(85.2%)、620例(13.6%)和55例(1.2%)。阴道癌和VaIN 2/3患者的平均年龄分别为(54.5±11.4)岁和(51.6±12.3)岁,显著高于VaIN 1[(46.2±13.2)岁](均P<0.01)。VaIN 2/3阴道镜诊断的准确率最低,约47.7%,而VaIN 1和阴道癌的准确率分别达77.6%和89.1%。57.1%的患者仅存在阴道病变,不合并宫颈和外阴病变。1955例合并其他下生殖道病变的患者中,83.1%合并宫颈病变,8.8%合并外阴病变,8.1%同时合并宫颈和外阴病变。VaIN 1和VaIN 2/3患者合并病变的发生率为42.9%和43.9%,阴道癌合并其他部位病变率为30.9%(P=0.075和P=0.063)。见表1。

表1 VaIN和阴道癌患者的一般临床特征[n(%)]
2.2 全子宫切除的指征 754例患者行全子宫切除术或广泛性全子宫切除术,105例子宫切除原因未知。子宫切除指征明确的患者中,78.3%的患者手术指征是宫颈癌前病变及癌,其中癌前病变及宫颈癌分别占45.0%和33.3%(图1),其他指征包括子宫内膜癌、卵巢癌、子宫内膜间质肉瘤和良性病变,如子宫肌瘤、腺肌病和子宫内膜不典型增生等。全子宫切除术后患者VaIN 2/3和阴道癌分别占31.0%和4.1%,而未行全子宫切除患者VaIN 2/3和阴道癌仅占9.9%和0.6%。此外,全子宫切除术后患者平均年龄较未行全子宫切除患者增加9.6年(P<0.01)。
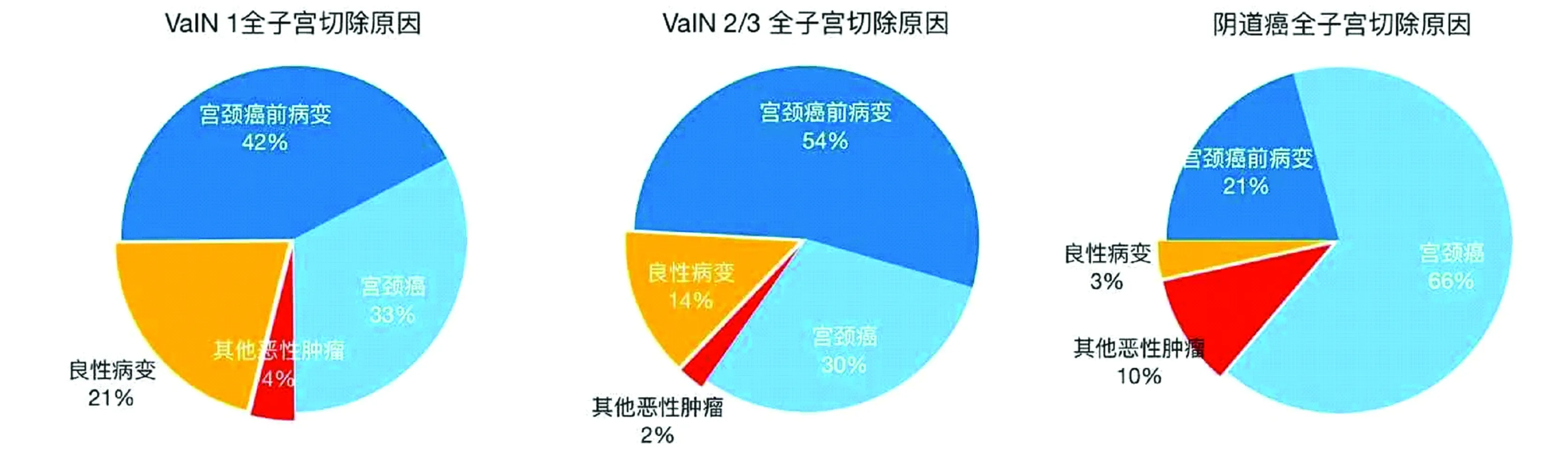
图1 全子宫切除指征
2.3 VaIN和阴道癌的各类筛查方法敏感度比较 细胞学筛查的总体敏感度为68.7%,VaIN 2/3敏感度最高(80.3%);细胞学和活检病理符合率较低,VaIN 2/3细胞学为HSIL、ASC-H和AGC者占29.5%,VaIN 1细胞学是LSIL或ASCUS者占52.4%;全子宫切除术后细胞学敏感度升高为75.3%。hrHPV的总体敏感度为86.2%,显著高于细胞学筛查(P<0.01)。联合筛查敏感度高达95%以上,显著高于单独细胞学(P<0.01)和hrHPV筛查(P<0.01)(图2)。
2.4 VaIN和阴道癌中hrHPV分型 4445例患者行hrHPV检测,其中847例行HCII检测,962例行Cobas分型检测,2636例行基因分型。VaIN 2/3的hrHPV感染率最高,为93.5%,显著高于VaIN 1(85.1%,P<0.01)和阴道癌(83.3%,P<0.01)。hrHPV16型是最常见的感染型别,阳性率为30.1%,64.3%的VaIN 2/3和95.5%的阴道癌患者hrHPV16阳性;VaIN 1患者的hrHPV52感染率最高(24.6%),其次为hrHPV16(23.7%)、hrHPV58(21.2%)(图3)。
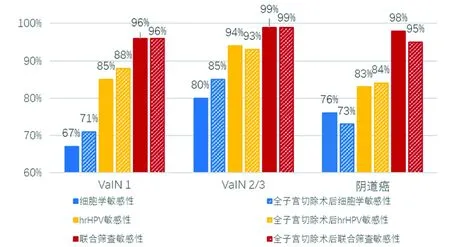
图2 VaIN和阴道癌的各类筛查方法敏感度比较
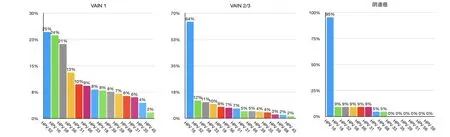
图3 VaIN和阴道癌中hrHPV分型
3 讨 论
文献报道,VaIN是一种比较少见的疾病,目前绝大多数研究引用的数据源于发表于1977年的美国一项大型流行病学调查研究:VaIN发生率为(0.2~0.3)/10万,为子宫颈上皮内瘤变(CIN)的1.0%,占所有下生殖道上皮内瘤变的0.4%~1.0%[17]。复旦大学附属妇产科医院2013~2015年VaIN病例数(1923例)和检出率(占所有下生殖道上皮内瘤变的11.5%)均呈上升趋势[11]。本研究显示,2018-2019年2年VaIN病例数(4562例)和检出率(占黄浦院区总下生殖道瘤变的23.7%)继续呈上升趋势,表明随着细胞学、hrHPV检测和阴道镜医生对阴道病变检查的不断重视,VaIN发生率可能显著高于既往文献报道。
本研究中,阴道癌患者的平均年龄为(54.5±11.4)岁,比VaIN 2/3患者平均年龄增大3年,比VaIN 1患者增大10年,与文献报道的阴道病变进展与年龄高度相关一致[18];然而,在切除全子宫的患者中,3组的平均年龄并不存在显著差异(54.6岁,55.5岁和55.9岁,P=0.377)。78.3%的患者全子宫切除术指征为宫颈病变,其中又以VaIN 2/3和阴道癌患者更为相关,手术指征为宫颈病变者分别占84%和87%。表明宫颈病变与VaIN和阴道癌密切相关,与既往文献报道宫颈癌前或宫颈癌患者行全子宫切除术的患者更易发展为VaIN 2/3或阴道癌一致[19-20],其原因可能为这部分患者术前存在阴道病变,或术后持续存在hrHPV感染继发阴道病变,是VaIN和阴道癌的高危人群。2019版ASCCP《基于风险的异常宫颈癌筛查试验和癌前体管理共识指南》建议,因宫颈癌前病变或浸润性宫颈癌而接受全子宫切除术的女性应接受至少25年的监测[21]。
关于细胞学筛查对VaIN或阴道癌的价值的研究较少[22-24]。有学者认为,细胞学取样于宫颈脱落细胞,对阴道病变的准确性较低。一项meta分析显示,对于子宫切除术后VaIN 2/3的患者,细胞学的敏感性为83%[25]。本研究发现,细胞学筛查对VaIN 2/3的敏感性约80.3%,全子宫切除术后VaIN 2/3细胞学敏感性升高,达85%。因此,认为阴道和宫颈密切接触,阴道脱落细胞可存在于宫颈表面,既使取材部位为宫颈,同样可取到阴道脱落细胞从而用于阴道病变的筛查;细胞学诊断与活检病理的符合率较低(29.5%),约50%细胞学筛查结果仅为LSIL或ASCUS,因此细胞学ASCUS且hrHPV阳性或LSIL不能排除VaIN 2/3及以上病变,需转诊阴道镜检查。
大量研究着眼于CIN和宫颈癌中hrHPV亚型[26],但目前仅3项超过100例的研究分析VaIN和阴道癌的hrHPV分型分布[12,14-15]。Alemany等[15]对1986~2011年31个国家的189例VaIN 2/3和408例阴道癌病例进行了一项横断面研究,发现VaIN 2/3 hrHPV阳性率为96%,阴道癌为74%。Bertoli等[27]汇总了1986-2017年间PubMed、Embase和Cochrane数据库26项研究,共1374例VaIN和593例阴道癌,发现VaIN hrHPV阳性率为85.2%(95%CI为78.2~91.0),阴道癌为66.7%(95%CI为54.7~77.8),hrHPV16是阴道癌最主要的感染类型,其次为hrHPV33和hrHPV18。本研究纳入了复旦大学附属妇产科医院单中心3887例VaIN 1、620例VaIN 2/3和55例阴道癌患者,发现hrHPV阳性率分别为85.1%、93.5%和83.3%,hrHPV16是VaIN 2/3及阴道癌最主要的感染类型,而VaIN 1 hrHPV 52感染最多,其次是hrHPV16型、hrHPV58、hrHPV56,这是迄今样本量最大的VaIN hrHPV分型数据。
阴道镜引导下活检对于发现VaIN及阴道癌至关重要[28-29]。复旦大学附属妇产科医院一项研究纳入比较了467例阴道活检患者的阴道镜诊断与VaIN病理诊断,发现阴道镜诊断与病理诊断的一致率约69.2%,其中VaIN 2/3的一致率最低,约35.7%[30]。本研究阴道镜诊断与活检结果的总体符合率为73.7%,过度诊断占8.0%,诊断不足占18.3%,其中VaIN 2/3、VaIN 1、阴道癌的阴道镜诊断符合率依次升高,分别为47.7%、77.6%、89.1%,表明阴道镜诊断在VaIN及阴道病变的诊断中起到重要的定位作用,但阴道镜下的活检对于明确诊断至关重要。
综上所述,细胞学和hrHPV检查同样可用于阴道病变的筛查,包括全子宫切除术后女性,不同hrHPV型别在不同阴道病变中比例不同,既往宫颈病变史与VaIN 2/3及阴道癌相关,阴道镜检查及定位活检对阴道病变诊断至关重要。值得注意的是,本研究数据来源于复旦大学附属妇产科医院宫颈与阴道早期疾病诊治中心,是目前中国病例数目最大的阴道病变研究,但作为单中心研究,并非基于人群的研究,具有一定局限性,无法代表整个中国阴道病变发病和检出水平。

