极早产儿存活率和并发症的多中心回顾性研究
吴新萍 谷传丽 韩树萍 邓晓毅 陈筱青 王淮燕 李双双 王军周勤 侯玮玮 高艳 韩良荣 刘红杰 余章斌 王增芹 李娜李海欣 周金君 陈珊珊 姜善雨 路星星 潘兆军 陈小慧
(1.扬州市妇幼保健院新生儿科,江苏扬州 225001;2.南京医科大学附属妇产医院新生儿科,江苏南京210004;3.徐州市妇幼保健院新生儿科,江苏徐州 221009;4.江苏省妇幼保健院新生儿科,江苏南京210036;5.常州市妇幼保健院新生儿科,江苏常州 213003;6.南通市妇幼保健院新生儿科,江苏南通226018;7.徐州医科大学附属医院新生儿科,江苏徐州 221002;8.无锡市妇幼保健院,江苏无锡 214002;9.苏北人民医院,江苏扬州 225001;10.连云港市妇幼保健院新生儿科,江苏连云港 222000;11.淮安市妇幼保健院新生儿科,江苏淮安 223002)
随着围生医学和新生儿重症医学的发展,早产儿存活率逐渐提高,近期/远期并发症的发生率明显降低。然而受到社会经济、文化背景、医院诊疗水平等多种因素的影响,早产儿的存活率和并发症发生率在不同国家、不同地区和不同医院的新生儿重症监护室(neonatal intensive care unit,NICU)之间存在很大差异[1-3]。早产儿各器官系统发育不成熟,住院期间易发生支气管肺发育不良(bronchopulmonary dysplasia,BPD)、坏死性小肠结肠炎(necrotizing enterocolitis,NEC)、脑室内出血(intraventricular hemorrhage,IVH)、脑室周围白质软化(periventricular leukomalacia,PVL)及早产儿视网膜病(retinopathy of prematurity,ROP)等并发症,而这些并发症严重影响了早产儿出院后的存活率和生存质量[4-6]。本研究回顾性分析了江苏省11家医院极早产儿的临床资料,旨在探讨极早产儿的预后和短期结局,为规范极早产儿临床救治和更好地为高危早产儿父母提供家庭咨询提供更多临床依据。
1 资料与方法
1.1 研究对象
回顾性选取2018年1月至2019年12月江苏省11家单位收治的极早产儿作为研究对象。纳入标准:胎龄<32周的活产儿,且生后7 d内入住NICU救治;极早产儿临床资料完整(包括母婴基本信息、相关并发症信息及转归信息等)。排除产房死亡的极早产儿。本研究已在美国临床试验数据库(ClinicalTrials.gov)注册,注册号为NCT03453502。
1.2 资料收集
(1)围生期基本信息:患儿性别、胎龄、出生体重、出生方式、是否小于胎龄儿(small for gestational age,SGA)、1 min和5 min Apgar评分、是否有创机械通气、母亲产前糖皮质激素使用情况,以及母亲妊娠高血压、妊娠糖尿病、绒毛膜羊膜炎(包括临床绒毛膜羊膜炎和组织学绒毛膜羊膜炎)患病情况;(2)合并症:败血症、BPD、NEC、IVH/PVL、ROP;(3)住院时间和转归情况。
1.3 诊断标准
产科疾病是产科医师依据第8版《妇产科学》[7]进行的疾病诊断。严重并发症是指包含以下任何疾病之一:血培养证实的败血症、中重度BPD、≥Ⅱ期NEC、≥Ⅲ级IVH/PVL、≥Ⅲ期ROP或需治疗的ROP,这些疾病的诊断标准均参照第4版《实用新生儿学》[8]。无严重并发症存活率定义为无一种上述严重并发症的存活儿占所有极早产儿的百分比。
1.4 出院预后判断标准
(1)治愈:纠正胎龄≥35周或体重≥2 000 g,生命体征平稳,基础疾病已治愈,经口喂养量可满足正常生长需要。(2)好转:虽未达上述出院标准,但临床评估已无生命危险或家属强烈要求出院者,并随访1个月存活。(3)转院:因病情需要或家属要求转往其他医院治疗。(4)放弃治疗:家属因经济问题和/或担心患儿预后,要求放弃积极救治。转院治疗或出院时病情不稳定放弃治疗者,均在转院或出院1~2个月内采用电话形式回访以确定是否存活。存活率=治愈出院、好转出院、放弃治疗后存活的例数总和/总例数×100%。
1.5 统计学分析
应用SPSS26.0软件进行统计学分析。偏态分布的计量资料用中位数(四分位数间距)[P50(P25,P75)]表示,多组间比较采用Kruskal‐WallisH检验;计数资料以例数和百分率(%)表示,组间比较采用行×列表资料的χ2检验或趋势χ2检验。采用单因素和多因素非条件logistic回归分析模型分析极早产儿死亡和严重并发症发生的危险因素。P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
共纳入极早产儿2 339例。胎龄22~31+6周;出生体重500~2 900 g;男1 316例(56.26%),女1 023例(43.74%);剖宫产1 169例(49.98%);5 min Apgar评分≤3分44例(1.88%),1 min Apgar评分≤3分206例(8.81%);母亲产前使用糖皮质激素1 580例(67.55%);母亲妊娠糖尿病434例(18.55%),妊娠高血压328例(14.02%);SGA 140例(5.99%);有创机械通气645例(27.58%);母亲绒毛膜羊膜炎254例(10.86%);中位住院时间32 d。各胎龄组间出生体重及剖宫产、母亲妊娠高血压、1 min Apgar评分≤3分、5 min Apgar评分≤3分的比例的比较差异均有统计学意义(均P<0.05),而各胎龄组间性别及母亲产前糖皮质激素使用、妊娠糖尿病、绒毛膜羊膜炎及SGA、有创机械通气比例的比较差异无统计学意义(均P>0.05)。见表1。
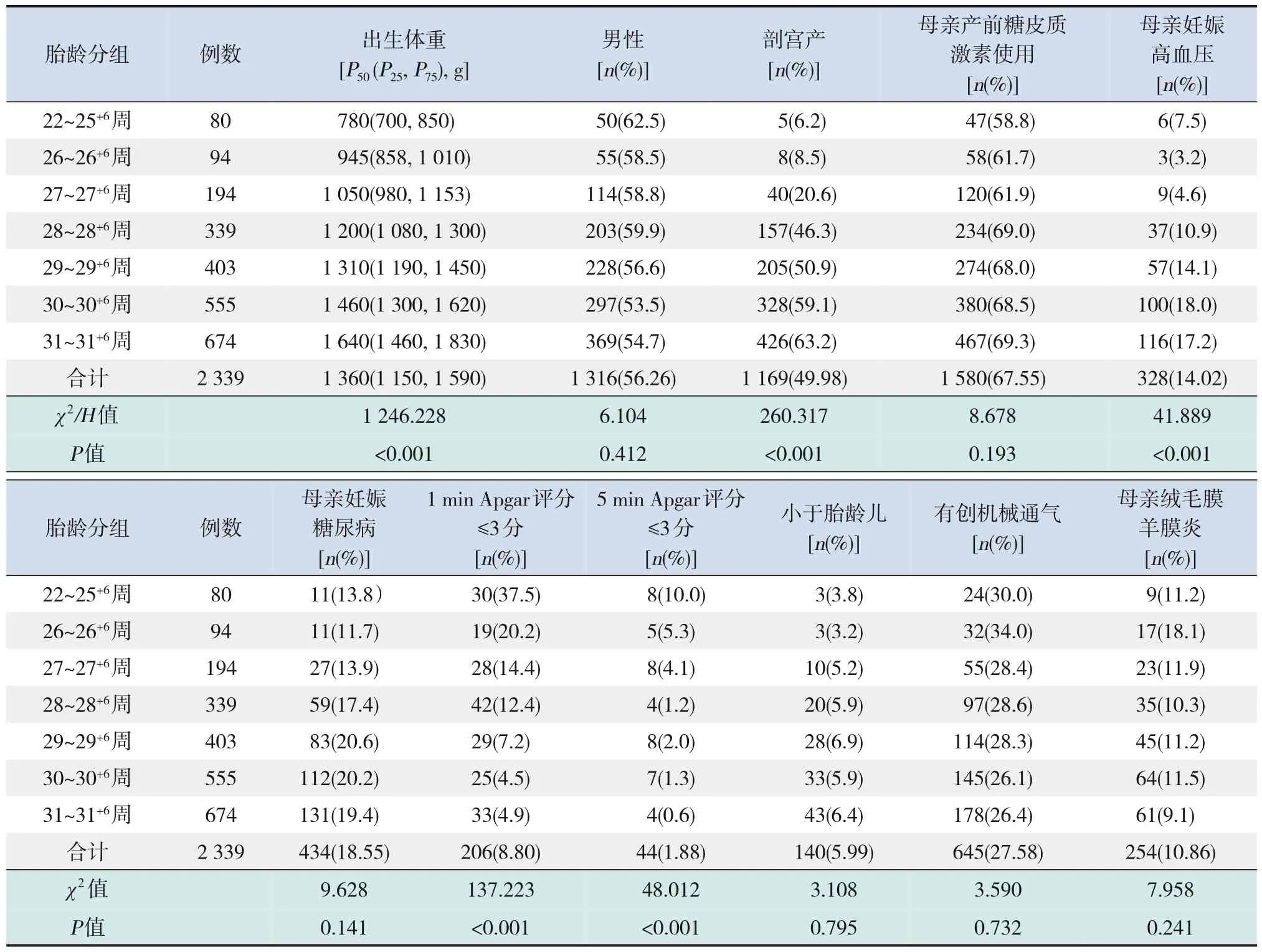
表1 各胎龄极早产儿及其母亲一般情况的比较
2.2 极早产儿存活率
2 339例极早产儿中,存活2 010例(85.93%),无严重并发症存活1 507例(64.43%)。胎龄22~25+6周、26~26+6周、27~27+6周、28~28+6周、29~29+6周、30~30+6周、31~31+6周各组极早产儿存活率分别是32.5%、60.6%、68.0%、82.9%、90.1%、92.3%、94.8%,随着胎龄增加,存活率呈升高趋势(χ2=295.931,P<0.001);无严重并发症存活率分别是7.5%、18.1%、34.5%、52.2%、66.7%、75.7%、81.8%,随着胎龄增加,无严重并发症存活率呈升高趋势(χ2=129.119,P<0.001)。见表2。
2.3 存活早产儿严重并发症
2 010例存活极早产儿中,≥Ⅲ级IVH/PVL、中重度BPD、≥Ⅱ期NEC、败血症、≥Ⅲ期ROP或需治疗ROP的发生率分别为4.98%、9.60%、4.88%、5.92%、7.27%。随着胎龄的增加,各并发症的发生率呈下降趋势(P<0.01),见表2。
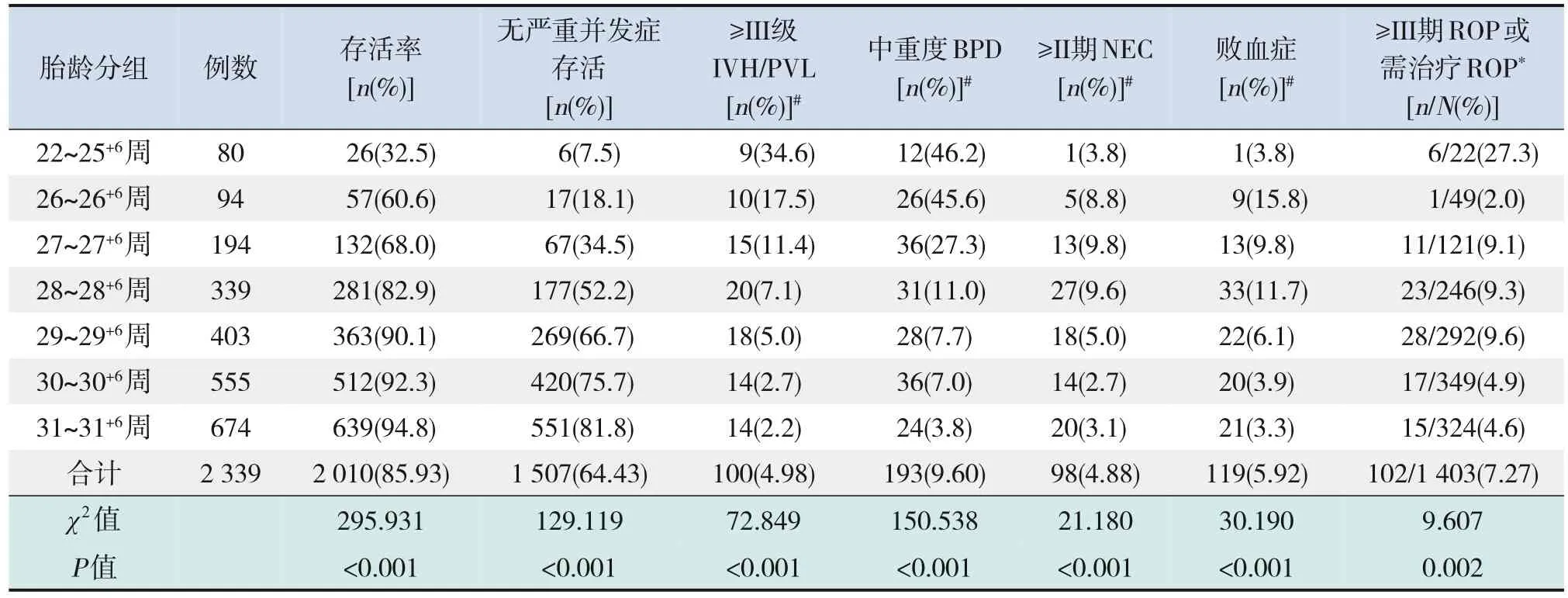
表2 各胎龄极早产儿存活率和存活早产儿严重并发症发生情况比较
2.4 极早产儿死亡和严重并发症发生的危险因素
单因素logistic回归分析显示,胎龄大、出生体重大、剖宫产、产前使用糖皮质激素、妊娠糖尿病与极早产儿死亡风险降低有关(均P<0.05);SGA、1 min Apgar评分≤3分、5 min Apgar评分≤3分、有创机械通气与极早产儿死亡风险增加有关(均P<0.05)。胎龄大、出生体重大、剖宫产与存活极早产儿严重并发症发生风险降低有关(均P<0.05);1 min Apgar评分≤3分、5 min Apgar评分≤3分、绒毛膜羊膜炎与存活极早产儿严重并发症发生风险增高有关(均P<0.05)。见表3。
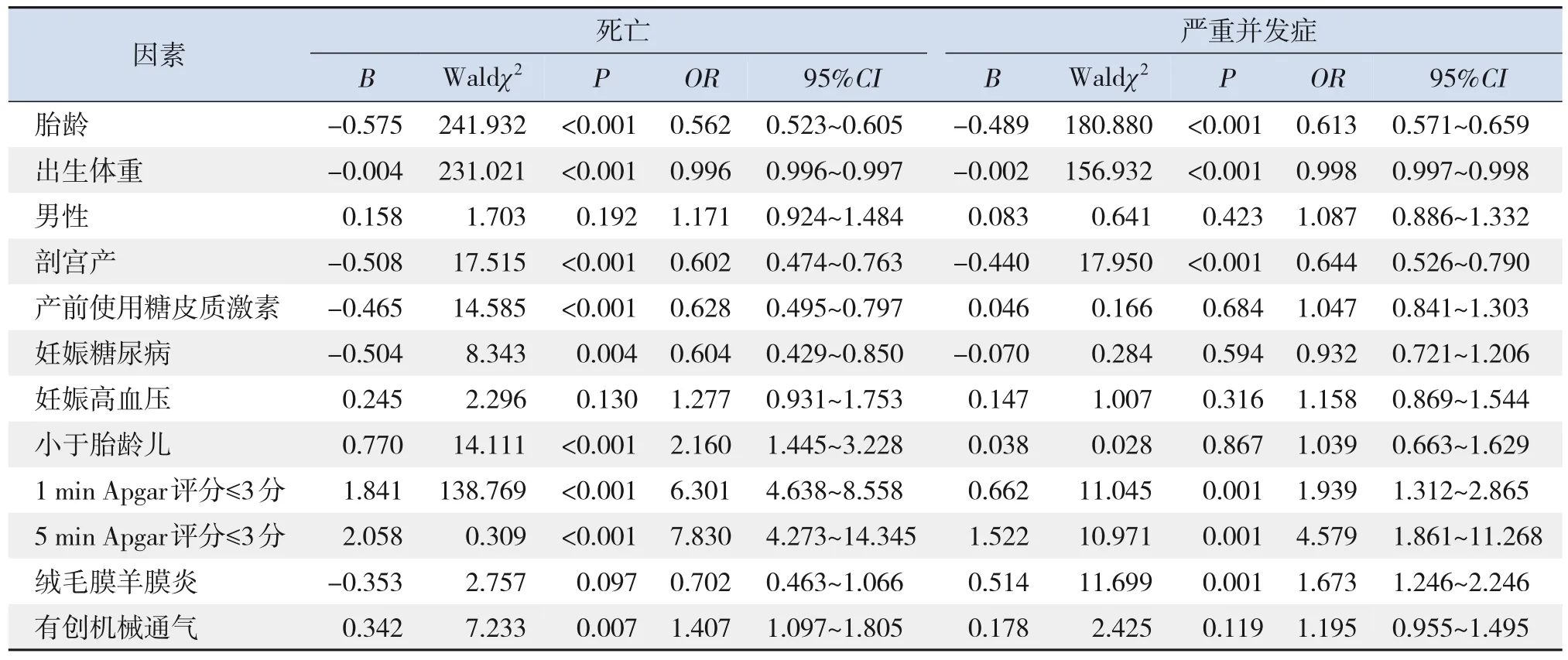
表3 极早产儿死亡和严重并发症发生的单因素logistic回归分析
将单因素logistic回归分析筛选出P<0.05的变量引入多因素非条件logistic回归分析模型,进行逐步回归分析,显示胎龄大、出生体重大、产前使用糖皮质激素是极早产儿死亡的保护因素(均P<0.05),而1 min Apgar评分≤3分是极早产儿死亡的危险因素(P<0.05),见表4。胎龄大、出生体重大是存活极早产儿发生严重并发症的保护因素(均P<0.05),而5 min Apgar评分≤3分、绒毛膜羊膜炎是存活极早产儿发生严重并发症的危险因素(均P<0.05),见表5。
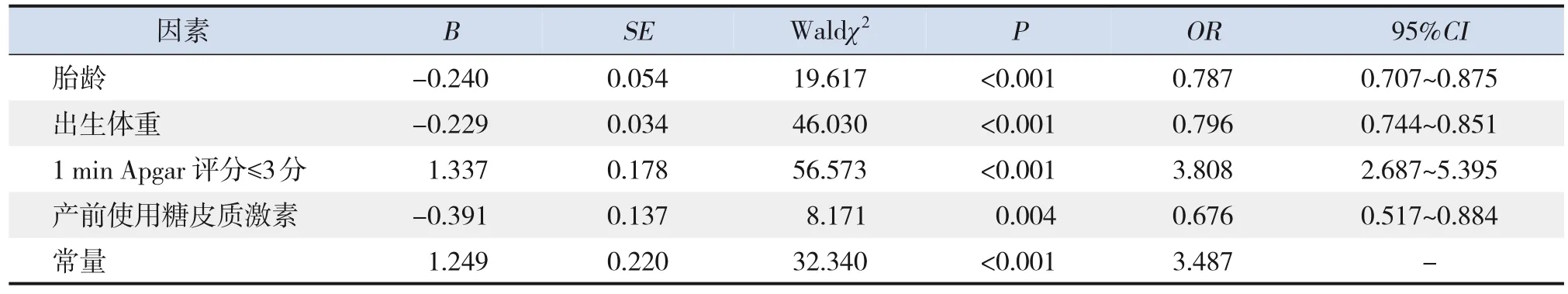
表4 极早产儿死亡危险因素的多因素logistic回归分析
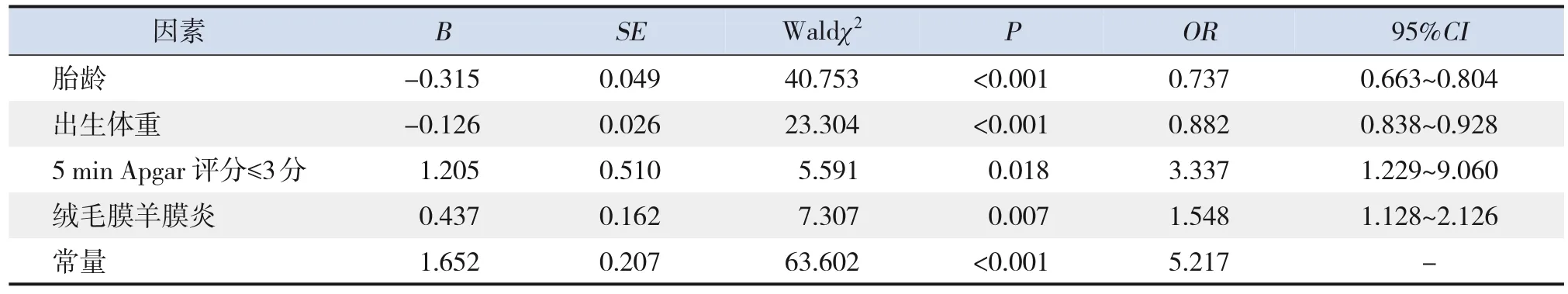
表5 极早产儿发生严重并发症危险因素的多因素logistic回归分析
3 讨论
随着先进生命支持技术的改进,早产儿存活率逐年提高。尽管在过去的几十年,NICU取得了持续的发展,但早产儿的存活率依然是新生儿科医生和早产儿家庭极其关注的问题。本研究以多中心数据库为平台,回顾性分析了2018~2019年期间在江苏省11家医院NICU收治的极早产儿的预后和短期结局。本研究结果显示,极早产儿存活率和严重并发症发生率与胎龄等因素密切相关。胎龄大、出生体重大、母亲产前使用糖皮质激素是影响极早产儿预后的保护因素;1 min Apgar评分≤3分是极早产儿死亡的危险因素;5 min Apgar评分≤3分、母亲绒毛膜羊膜炎是严重并发症发生的危险因素。
胎龄在早产儿存活中占重要位置[9]。本研究结果显示,胎龄22~25+6周、26~26+6周、27~27+6周、28~28+6周、29~29+6周、30~30+6周、31~31+6周早产儿的存活率分别是32.5%、60.6%、68.0%、82.9%、90.1%、92.3%、94.8%。随着胎龄增加,早产儿的存活率呈升高趋势。加拿大安大略省的研究显示,在2011~2013年期间的2 226例22~31周早产儿中,与本研究上述相同胎龄的各亚组早产儿的存活率分别为60.4%、89.2%、92.2%、97.5%、96.3%、98.8%、98.6%[1]。2013~2014年期间国内对15家医院1 760例胎龄<32周早产儿调查显示,与本研究上述相同胎龄的各亚组早产儿存活率分别为28.0%、84.8%、83.5%、87.4%、90.7%、93.9%、90.0%[10]。可见,本研究结果与国内外研究结果基本一致。随着极早产儿救治成功率的提高,无并发症存活是新生儿科医生关注的重点。韩国2013~2016年3 005例胎龄23~26周早产儿无严重并发症存活率为23.5%[11]。美国2007年11 732例胎龄26周、27周早产儿无严重并发症存活率分别为34%、44%[12]。本研究调查发现各胎龄组(22~25+6周、26~26+6周、27~27+6周)早产儿无严重并发症存活率分别为7.5%、18.1%、34.5%。因此,与韩国、美国相比,本研究胎龄<28周早产儿临床救治水平存在较大差距。加拿大新生儿协作网提出一种应用于NICU病房具有循证性、目标性、合作性和持续性的临床质量改进模式,通过该模式将胎龄23~32周的早产儿无严重并发症存活率从56.6%增加至70.9%[13]。目前国内已发起了合作质量改进计划,通过加强手部卫生习惯、加强母乳喂养、减少有创操作、缩短呼吸机持续时间、加强患者的呼吸管理及合理使用抗生素等措施,新生儿病死率从14.0%下降到2.7%[14]。
既往研究表明,严重并发症,如中重度BPD、Ⅲ~V期ROP、Ⅲ~Ⅳ级IVH/PVL等疾病的短期或远期神经系统后遗症风险大,严重影响早产儿生存质量[4]。本研究分析胎龄<32周存活早产儿住院期间主要并发症发生率,其结果显示中重度BPD、≥Ⅲ期ROP或需治疗的ROP、≥Ⅱ期NEC、≥Ⅲ级IVH/PVL、败血症的发生率分别为9.60%、7.27%、4.88%、4.98%、5.92%。欧洲16个地区对2011~2012年胎龄<32周存活早产儿严重并发症调查显示,Ⅲ~Ⅳ级IVH平均发生率为3.9%,≥Ⅲ期ROP平均发生率为3.7%,中重度BPD平均发生率为5.5%[15]。一项法国研究表明,胎龄23~31周存活早产儿≥Ⅲ级IVH发生率为5.3%,中重度BPD发生率为8.8%,≥Ⅲ期ROP发生率为1.2%,≥Ⅱ期NEC发生率为3.7%[16]。与发达国家相比,本组病例严重并发症发生率偏高。因此,如何提高早产儿无病存活率,降低严重并发症发生率,改善早产儿的远期预后仍然是新生儿科医师所面临的重要挑战。
围生期因素与新生儿存活率和并发症发生率密切相关。国内一项对胎龄<32周早产儿的调查显示,低胎龄、低出生体重、SGA和低Apgar评分是胎龄<32周早产儿病死率和并发症发生率增加的危险因素[17]。除上述因素外,近期也有研究表明,有创机械通气为早产儿死亡的危险因素,产前使用糖皮质激素、剖宫产为保护性因素;母亲绒毛膜羊膜炎与IVH、ROP的发生相关[18-22]。本研究结果与之基本一致。本研究还发现,本组病例母亲产前糖皮质激素使用率达67.55%,高于国内报告的产前糖皮质激素使用率56.0%[10],但与发达国家90%孕母产前使用激素相比,则明显偏低[23]。本研究多因素logistic回归分析还发现,1 min Apgar评分≤3分是极早产儿死亡的危险因素,5 min Apgar评分≤3分是存活极早产儿发生严重并发症的危险因素。以上结果提示,加强围生期管理,特别是产前及产时的管理对极早产儿的预后和短期结局具有重要意义。
综上所述,本研究显示,极早产儿存活率与胎龄密切相关;1 min Apgar评分≤3分增加极早产儿死亡的风险,而胎龄大、出生体重大、母亲产前使用糖皮质激素与死亡风险减少有关;5 min Apgar评分≤3分和绒毛膜羊膜炎可增加极早产儿严重并发症发生的风险,而胎龄大、出生体重大可降低严重并发症发生的风险。这提示加强产前激素使用,尽量延长孕周,有望进一步提高极早产儿的存活率。而做好围生期保健管理,有效防治宫内感染,并有针对性地加强产科和新生儿科医护人员的窒息复苏培训,可降低早产儿的严重并发症发生率。本研究也存在一些不足之处。首先,本研究是基于医院的研究,而不是基于人群的研究。其次,本研究结果并不代表江苏省11家单位所有活产儿的结局,因为本组病例中不包括产房死亡的极早产儿。最后,本研究未详细分析极早产儿住院过程中的具体临床干预措施。

