超声生物显微镜联合前房角镜在前房角异物取出术中的应用
李峰
超声生物显微镜(ultrasound biomicroscopy,UBM)自1991 年经加拿大医生Pavlin 设计问世以来,因其有显微放大和分辨力高的特点,临床上被广泛用于眼前段结构的检查,其能显示隐藏在虹膜后的微小异物及X 线不显影的植物性异物。植物性前房角异物伤多隐匿,如不及时取出可导致前部葡萄膜炎、继发性青光眼、并发性白内障甚至眼内炎。UBM 联合前房角镜在前房角异物取出术中的应用取得了很好的效果。
1 对象与方法
1.1 研究对象
选取2013 年9 月—2017 年9 月于唐山市眼科医院诊断的前房角栗刺异物伤32 例(32 只眼),男22 例(22 只眼),女10 例(10 只眼),平均年龄(49.41±5.50)岁,平均病程(15.22±5.31)d。
1.2 诊断标准、纳入标准及排除标准
1.2.1诊断标准 前房角栗刺异物:(1)有栗刺扎伤史:栗刺穿通角膜落入前房,或于裂隙灯下取角膜深层栗刺异物不慎脱入前房,栗刺随房水流动进入前房角处,裂隙灯下不能查见;(2)前房炎性反应:因植物异物存留前房,导致房水闪辉及炎症细胞(+~++);(3)UBM 检查见房角处栗刺异物,后方呈现“彗尾”征(图1)。
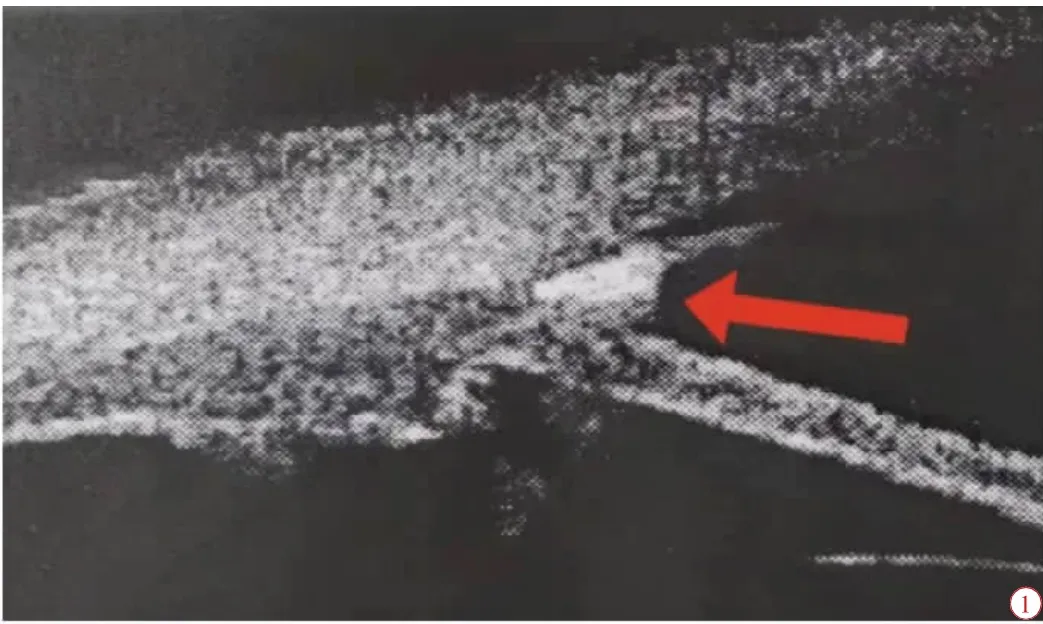
图1 栗刺患者的UBM 图像。可见房角处异物,后方呈现“彗尾”征(红色箭头)
1.2.2纳入标准(1)符合上述诊断标准;(2)选择手术治疗者;(3)随访记录完整者。
1.2.3排除标准(1)患有糖尿病性视网膜病变、年龄相关性黄斑变性、年龄相关性白内障等影响最佳矫正视力(best corrected visual acuity,BCVA)的眼病者;(2)患有青光眼等影响眼压的眼病者。
1.3 UBM 检查方法
应用UBM(Zeiss-humphrey UBM840)对32 例患者进行检查,扫描频率50 mHz,扫描深度范围5 mm×5 mm,分辨率50 μm。患者取仰卧位,0.3%丙美卡因滴眼液行眼部表面麻醉后放置无底眼杯于结膜囊,注入接触镜护理溶液3 mL,手持UBM 探头垂直向下对准瞳孔中央取一图像,然后分别采集3 点、6 点、9 点和12 点处的UBM 图像,垂直扫描检查,获得二维图像,分析其图像特征。
1.4 治疗方法
予前房角异物取出手术治疗。术中自11 点位透明角膜做隧道切口,尽量防止房水流出,以防止异物移位,通过穿刺口向UBM 定位的异物位置注入透明质酸钠约0.1 mL,以维持前房并固定异物。放置前房角镜,显微镜下查找经UBM 定位的异物,用异物镊夹取异物,取出异物后用平衡盐溶液充分置换透明质酸钠以防止术后继发性青光眼。术后予溴芬酸钠滴眼液1 滴,每日2 次,左氧氟沙星滴眼液1 滴,每日4 次点术眼,共点7 d。若前房炎症反应重,予复方托吡卡胺滴眼液1 滴点眼,每日4 次,根据随访情况停药。
1.5 观察指标及检查方法
1.5.1BCVA 采用国际标准视力表分别于术前和拆线后测量术眼的BCVA,经过LogMAR 转换后进行统计分析。
1.5.2眼压 分别于术前1d 和术后1d 的上午10:00测量术眼眼压,测量前让患者静坐30 min,共测量3次,取平均值。
1.6 统计学方法
应用SPSS 19.0 对数据进行统计分析,计量资料以平均数±标准差()表示,采用t 检验。计数资料采用率(%)表示,比较采用χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 BCVA
术前平均为(0.26±0.11),与术后(0.15±0.10)比较,差异有统计学意义(t=18.940,P=0.000)。
2.2 眼压
术前平均为(21.74±1.44)mm Hg(1 mm Hg=0.133 kPa),与术后(15.81±2.14)mm Hg 比较,差异有统计学意义(t=19.931,P=0.000)。
2.3 成功率
32 例(32 只眼)前房角异物全部取出,取出物均为栗刺,手术成功率100%(图2)。

图2 栗刺异物图片。
2.4 并发症
虹膜小范围脱色素2 例。取出异物时前房出血1 例,经术后半卧位,止血治疗,7 d 出血完全吸收。术后无白内障、继发性青光眼、眼内炎等发生。并发症的发生率为9.37%。
3 讨论
眼内异物存留可引起眼的间接损伤,如铁质沉着症和眼内炎[1]。及早诊断清除异物是有效地预防眼内异物所引起的间接损伤的理想手段。因此明确眼球内异物诊断是重要前提。前房角非金属异物的诊治鲜有文献报道。前房角异物隐蔽是常规裂隙灯显微镜、检眼镜检查的盲区,往往被遗漏。而前房角镜并非眼科门诊常规检查,因异物较小,炎性包裹亦常被忽略。因此影像学检查仍是眼部异物诊断及定位的主要方法。目前眼科针对眼内异物影像学检查有无骨X 线、眼CT、彩超及UBM。彩超对于眼表面最小分辨率实际上往往大于1 mm,并且眼前段过于贴近超声声场的近场区,使前房角成为传统超声扫查的盲区。而X 线片和眼CT 对非金属异物很难显影。UBM 良好的高分辨率及对异物的精确定位弥补了眼CT 检查不足,为眼前房角异物诊断提供了极有利的帮助。UBM 是利用高频超声微测能源,结合计算机图像处理系统,能提供不同断面眼前段二维图像,而且具有显微放大特点,与B 型超声相比可获得分辨率更高的图像,对组织结构的观察更详尽,可以获得类似低倍光学显微镜的图像特征[2-3]。
前房角栗刺异物伤表现隐匿,异物因重力因素多位于下方房角处,0.5~2 mm 大小,因部分异物存留时间较长,异物表面炎性物包裹,裂隙灯下难以发现,易漏诊,且多合并眼前段其他损伤,对眼球危害较大。栗刺多从高处坠落,带着有力的冲击力在瞬间穿透角巩膜,损伤晶状体、睫状体,如不及时取出可导致前部葡萄膜炎、继发性青光眼、并发性白内障甚至眼内炎。唐山市部分县区为半山区地带,是板栗等果实的高产区,每年都有许多农民因采摘或处理栗子而刺伤眼睛的病例,以往多借助眼科常规检查和影像学方法如CT、X 线、B 超等对眼内微小异物及植物性异物易漏诊,而UBM 可以清楚显示微小异物及植物性异物,有报道UBM 对眼前段微小异物和塑料、有机物等非金属或透明异物诊断有CT、X 线、B 超等无法替代的优势[4-5]。而UBM 是应用于临床的超高频超声诊断仪[6],其扫描深度为5 mm,宽度为5 mm×5 mm,每秒钟可扫描5~10 幅图,图像分辨力为20~50 μm,能穿过混浊的屈光间质、虹膜和巩膜组织获取图像,本组前房角栗刺异物UBM检查的异物图像显示为高于小梁及虹膜回声的强回声,边界清晰、表面光滑,有“彗尾征”超声伪影,UBM 不仅可应用时钟定位法对异物位置进行定位,还可以测量异物与角膜缘的精确位置,有助于指导在前房角镜下行前房角栗刺异物取出术,减少术中和术后并发症的发生。术后1~3 周随访患者结膜、前房炎症反应及眼部刺激症状明显减轻。术后矫正视力明显提高,考虑与异物取出术后经积极抗炎治疗,前房炎症反应减轻,瞳孔区渗出减少有关。
综上所述,UBM 联合前房角镜对诊断、定位前房角临床异物有重要临床意义和价值,能及早发现异物,减少漏诊、误诊及感染发生。联合应用UBM和前房角镜成为前房角栗刺异物取出的有效方案。

