溃疡性结肠炎与抑郁的相关因素分析及中医情志治疗方法探讨*
景 姗 刘小丽 徐 逸 顾庆华
溃疡性结肠炎(Ulcerative colitis, UC)与克罗恩病(CD)同属于炎症性肠病(IBD),是一种主要发生于直结肠的慢性非特异性炎症性疾病,目前其发病原因尚不明确,可能与遗传、环境、黏膜屏障及免疫因素相关[1]。随着“生物-心理-社会”医学模式的发展,精神心理因素在溃疡性结肠炎发病及治疗中的作用也越来越受到关注。研究发现精神压力可通过脑-肠轴影响促肾上腺皮质激素释放激素和肥大细胞的活动性,改变自主神经功能及肠屏障功能,升高促炎细胞因子水平,从而影响IBD的发生[2]。本病在中医学中尚无明确对应的病名,但根据症状可归属于中医的“泄泻、久痢、肠澼、滞下”等病症范畴。《素问·举痛论》言:“怒则气逆,甚则呕血及飧泄”,指出大怒引起肝气上逆,横木克土,脾失运化,可导致泄泻。在《溃疡性结肠炎中医诊疗共识》中亦明确指出情志内伤常是本病一个重要病因[3]。本研究通过对运用SDS量表对患者的抑郁症状进行评分,分析其与抑郁相关的因素,同时探讨中医对情志的干预方法。
1 资料与方法
1.1 一般资料根据纳入排除标准收集2017年1月—2019年10月在南通市中医院就诊的溃疡性结肠炎患者92例,其中男性52例,女性40例;最高年龄77岁,最小年龄18岁,平均年龄(45.79±13.19)岁。同时设20例正常对照组,其中男性9例,女性11例;最高年龄72岁,最小年龄18岁,平均年龄(41.00±16.12)岁。观察组与对照组在年龄与性别分布上差异没有统计学意义。
1.2 诊断标准西医诊断标准:参照《对我国炎症性肠病诊断治疗规范的共识意见》(2007)[4],符合溃疡性结肠炎临床表现、镜下检查及病理表现者。中医诊断标准:参照《溃疡性结肠炎中医诊疗共识》(2009)[3],符合溃疡性结肠炎诊断标准且病史大于3个月者。抑郁、焦虑评分标准:运用抑郁自评量表(SDS)进行评分[5]。计分方法为将20个项目的得分相加,乘以1.25后取整数部分得到标准分。53~62分为轻度抑郁,63~72分为中度抑郁,72分以上为重度抑郁,低于53分属正常群体。
1.3 纳入与排除标准纳入标准:符合上述溃疡性结肠炎中西医诊断标准,且纳入试验前1个月内查肠镜确诊。排除标准:①年龄<18岁或>78岁; ②孕、产期及哺乳期妇女;③有其他系统的严重疾病者; ④合并有中毒性巨结肠、大出血、肠穿孔、重度异型增生等并发症者。
1.4 方法
1.4.1 疾病活动度评价参照文献《 对我国炎症性肠病诊断治疗规范的共识意见》,采用 Sutherland 疾病活动指数(Disease activity index,DAI)[4]评价,计分方法见表1。评价标准:总分为各项之和,≤2分为症状缓解;3~5分为轻度活动;6~10分为中度活动;11~12分为重度活动。
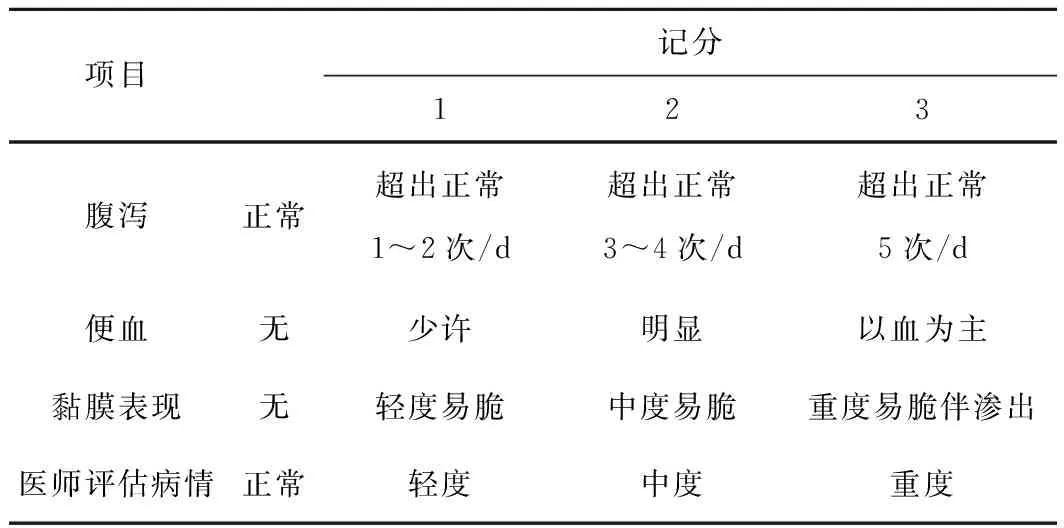
表1 Sutherland 疾病活动指数
1.4.2 中医证候积分参照《中药新药临床研究指导原则》[6],评分标准:①主证的轻、中、重度分别记2、4、6分;若腹泻<2次,记1分,若大便仅有黏液无脓血者,记1分;②次证的轻、中、重度分别记:1、2、4分,无症状记0分; 舌脉不计分。
1.4.3 粪便钙卫蛋白水平的检测留取患者粪便标本,送至检验科,采用胶体金免疫层析法进行检测。

2 结果
2.1 UC患者一般资料比较本研究92名UC患者中轻度抑郁者46例,中度抑郁者14例,重度抑郁者2例,总计62例,占总人数67%;女性抑郁患者比率75.0%明显高于男性61.5%(P<0.05);1年以上的患者抑郁发病率明显高于1年及1年以内的患者(P<0.001);10年及10年以上的患者抑郁发病率明显高于2~4年的患者(P<0.01);各年龄阶段抑郁比率差异没有统计学意义。见表2。
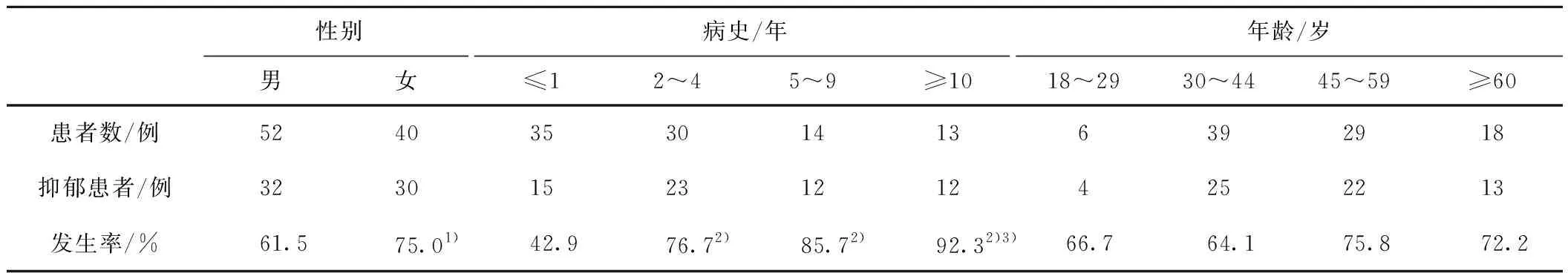
表2 UC患者不同性别、病史、年龄抑郁的发生情况比较
2.2 UC患者不同性别、病史、年龄的SDS评分比较研究显示女性患者SDS评分明显高于男性(P<0.05),病史<1年及病史2~4年的患者SDS评分明显低于病史5~9年和病史≥10年的患者(P<0.01)。见表3。

表3 UC 患者不同性别、病史、年龄的SDS评分比较 (例,
2.3 UC患者的SDS评分与病史、性别、年龄、DAI、中医证候积分及粪便CALP的相关性分析比较UC患者的SDS评分与病史、DAI积分、中医证候类型呈明显的正相关(P<0.001),与性别亦有相关性,女性患者比男性患者更容易出现抑郁(P<0.05),而与年龄的相关性不明显(P>0.05),UC患者的SDS评分与粪便CALP呈明显的正相关性(P<0.001)。见表4。

表4 UC患者的SDS评分与病史、性别、年龄、DAI的相关性比较
3 讨论
溃疡性结肠炎由于其病程迁延,难以根治,成为世界难治性疾病之一,其病因尚不明确,而精神心理因素可能是引起其发病及复发的因素之一。既往研究发现抑郁或焦虑的症状与IBD患者临床复发之间存在显著的相关性[7]。动物实验发现心理应激诱导的肾上腺皮质类固醇释放反过来会损害皮质功能(即海马体),从而导致抑郁,可重新激活IBD[8]。在慢性心理应激下,诱导小鼠结肠炎所需的TNBS及DSS剂量降低,心理应激可通过改变小鼠模型肠炎结肠组织中树突状细胞和调节性T细胞的特性,升高促炎性因子,从而导致肠道炎症[9]。亦有研究发现重度 UC 的抑郁症状较轻中度UC 更加明显[10],Jongho Do[11]在DSS诱导的UC小鼠模型中发现肠道炎症可通过脑-肠轴逆行,自下而上地影响神经系统,故抑郁状态可能与UC之间存在互为因果的关系。粪便钙卫蛋白(Fecal calprotectin,FC)FC具有保护细胞内外环境的稳定、调节炎症反应、诱导自体吞噬和细胞凋亡的作用,与 IBD 内镜下评分具有很好的相关性,成为评价IBD严重程度的一个重要指标[12,13]。
本研究结果研究发现UC患者的SDS评分与病史具有明显的正相关,1年以上的患者抑郁发病率明显高于1年及1年以内的患者,10年及10年以上的患者抑郁发病率明显高于2~4年的患者;病史小于1年和病史2~4年的患者SDS评分明显低于病史5~9年和病史≥10年的患者,说明长期的UC病史亦可能是UC患者产生抑郁状态的一个因素。由于人体的复杂性及“心-身”一体化,“因郁致病”和“因病致郁”可能同时存在。SDS评分与性别具有明显的相关性,女性抑郁患者比率及SAS评分明显高于男性,可能因为“女子以肝胆为先天”,而肝主疏泄,调畅情志,对人体的正常生理活动及情绪具有重要的调节作用,肝失疏泄对女性的影响较男性更为严重。SDS评分与DAI积分、中医证候积分及粪便血清钙卫蛋白水平呈正相关性(P<0.001),说明抑郁症状可能会促进肠道炎症反应,从而加重临床症状,同时肠道中的炎症反应亦有可能会诱发或加重抑郁症状。“脑-肠”轴学说提示大脑和肠道之间存在双向沟通已经被证实[17]。
基于UC与抑郁的相关因素,临床上对UC患者及时进行积极心理干预及治疗很有必要。中医情志理论源远流长,《素问·举痛论》曰:“余知百病生于气也,怒则气上,喜则气缓,悲则气消,恐则气下……惊则气乱,思则气结”,情志过激会引起脏气的功能失常,导致疾病的发生。五脏各有其所主情志,情志异常会影响五脏的生理功能,同时五脏功能异常亦会反作用于情志,二者为互为因果的关系。《景岳全书·泄泻》中言:“凡遇怒气便作泄泻者……此肝脾二脏之病也,盖以肝木克土,脾气受伤而然”。《临证指南医案》进一步指出:“肝病必犯土,是侮其所乘也,克脾则腹胀,便或溏或不爽”。肝在志为怒,恼怒伤肝,肝失疏泄,横乘脾土,脾失运化,大肠传导失司而出现泻痢之证。故治疗上可从肝脾论治,对于女性患者、病史较长的患者更要注意疏肝调肝,健脾运脾。
抑郁症状以情绪低落、悲观忧愁为主要表现,与七情中的“悲”“忧”相近,属于阴病范畴。《圣济总录》言“五脏气不足,发毛落,悲伤喜忘”,指出五脏之气虚弱,生发无力可导致悲伤喜忘等情志异常。抑郁情绪在本质上属“虚”,五脏阳气不足是其重要的病理基础[14]。通过宣阳开郁、振奋阳气、调畅神机可改善抑郁症的发生与发展[15]。
肺主一身之气,肺在志为悲,肺气不足可引起情绪悲伤,而过度悲伤亦会伤及肺气,影响肺的宣发肃降功能,而“肺与大肠相表里”,肺失宣降可引起大肠传导功能失调,发为泄痢,故在治疗上可运用补益肺气及宣降肺气之法进行干预。心主神明,《灵枢·本神》曰“心气虚则悲”。肾在志为恐,恐则气下,患者如有心神不宁,担惊受怕等心理状态,可通过补益心肾之法进行治疗。
根据“五行相生相克”理论,临床工作运用以情胜情、移情易性以及顺情从欲等护理方法,可有效缓解患者的焦虑和抑郁等不良心理应激,提高生存质量[16]。另外,运动锻炼可通过促进5-HT、DA等神经递质的合成及释放而起抗抑郁作用[17],中医传统运动八段锦、太极拳等注重调身调气调意相合,通过整体协调脏腑功能而促进身心健康,能有效改善患者的抑郁状态[18]。
综上所述,溃疡性结肠炎患者的抑郁症状与病史、疾病活动度、中医证候积分、粪便CALP水平呈正相关,女性比男性更容易发生抑郁。中医情志治疗采用调形与调神相结合的方式,综合运用药物疗法、情志疗法及传统运动疗法进行干预。

