儿童脉络丛乳头状瘤八例CT及MRI检查误诊分析
刘建双,石 浩,韩永惠,蒋凌燕,张 霞
脉络丛乳头状瘤是一种罕见的颅内肿瘤,可发生于各个年龄段,幼儿和青少年多见,男性多发,病变发生部位从高到低依次为第四脑室、侧脑室和第三脑室,发生于侧脑室时,左侧较右侧发病率高[1]。脉络丛乳头状瘤临床表现为脑积液及颅内压增高引起的头痛、头晕和恶心、呕吐等症状,病程长短不一。由于本病较为罕见,影像学检查无特异性表现,故诊断较困难。2017年1月—2020年6月我院收治儿童脉络丛乳头状瘤26例,其中8例CT和MRI检查曾误诊,误诊率30.77%。本文回顾性分析8例误诊病例临床资料,并结合相关文献,探讨儿童脉络丛乳头状瘤临床特点、鉴别诊断要点和误诊原因、防范措施,旨在提高影像科及临床医师对本病的认识水平。
1 临床资料
1.1一般资料 本组8例,男6例,女2例,男女比3∶1;年龄1岁5个月~3岁;病程1 d~6个月(2.3±1.7)个月。
1.2临床表现 本组3例有颅内压升高症状,出现不同程度头痛,伴或不伴恶心、呕吐(伴呕吐者为喷射状,呕吐物为胃内容物),病程1~3个月;2例出现单侧上肢活动不利,病程分别为2和6个月;2例与同龄儿童比较步态不稳、出现跛行现象,病程2个月;1例无明显临床症状,外伤后无意中发现颅内占位。
1.3影像学检查 本组术前头颅CT检查均采用GE Optima 660双源CT,扫描层厚及层间距均为5 mm,CT增强剂为碘克沙醇,肘静脉团注,用量为2 ml/kg,流速为1.8~2.5 ml/s。术前头颅MRI检查设备为GE Sibna HDi 1.5T,使用专用头线圈或头颈线圈,常规行SE T1WI、T2WI、T2WI FLAIR横断扫描及T1WI矢状扫描,增强后加扫T1WI矢状位、冠状位及轴位,T1WI:TR 500 ms,TE 30 ms;T2WI:TR 200 ms,TE 90 ms;矩阵为256×256,层厚为6 mm,层间距为0,视野为30 cm,平均采集次数为2~4次,造影剂为钆喷酸葡胺,剂量为0.1 mmol/kg。8例术前CT和MRI检查结果见表1。
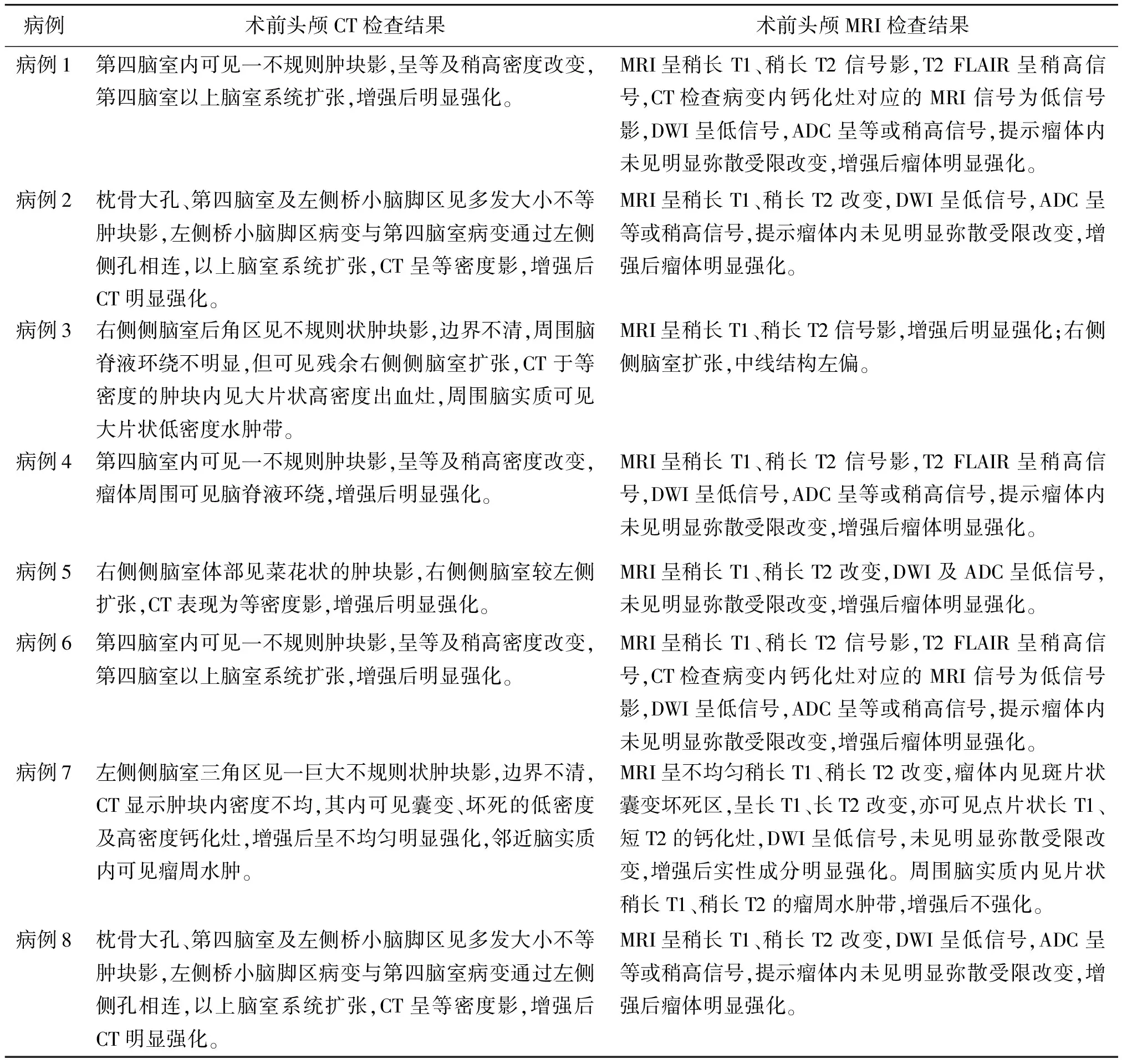
表1 儿童脉络丛乳头状瘤8例术前头颅CT和MRI检查结果
1.4误诊情况 本组3例占位性病变位于第四脑室,术前CT和MRI检查均诊断为室管膜瘤和髓母细胞瘤待鉴别;2例占位性病变位于枕骨大孔、第四脑室及左侧桥小脑脚区,术前CT和MRI检查诊断为星形细胞瘤;1例占位性病变位于右侧侧脑室后角区,术前CT和MRI检查诊断为胶质瘤;1例占位性病变位于右侧侧脑室体部,术前CT和MRI检查诊断为高级别胶质瘤;1例占位性病变位于左侧侧脑室三角区,术前CT和MRI检查诊断为乳头状脑膜瘤。8例均在我院首诊,门诊医师考虑为颅内占位性病变从而收住院诊治。本组误诊时间13~22(17.5±2.2)d。
1.5确诊及治疗 本组入院后均予减轻脑水肿等对症支持治疗,其中4例脑积液明显行脑室-腹腔分流术。本组病情稳定后均行颅内病灶切除术,皆顺利完成手术,术中输同型红细胞及血浆,术后气管插管一段时间以生命体征支持,同时予抗感染、减轻脑水肿和止血等对症支持治疗。6例术后出现肺部感染,予抗感染和对症治疗后好转;1例术后脑脊液培养出表皮葡萄球菌,予万古霉素和美罗培南抗感染,腰椎穿刺鞘内注射药物直到脑脊液培养结果为阴性。本组术后病理检查确诊为良性脉络丛乳头状瘤(WHOⅠ级)5例,脉络丛乳头状癌(WHO Ⅲ级)3例。4例良性脉络丛乳头状瘤和1例脉络丛乳头状癌肿瘤全部切除;1例良性脉络丛乳头状瘤和2例脉络丛乳头状癌由于肿瘤巨大,无法全部切除,仅行部分切除术。本组术后随访38 d~10个月。良性脉络丛乳头状瘤4例存活,1例于术后6个月死亡。脉络丛乳头状癌1例术后2个月复发,患儿家长放弃进一步手术,随访4个月患儿仍存活;2例分别于术后38 d和2个月死亡。
1.6典型病例 男,2岁10个月。因头痛3个月就诊。患儿3个月前出现间断头痛,且头痛频率和强度逐渐加重。门诊予头颅CT平扫提示第四脑室内不规则肿块影,CT呈等及稍高密度,其内可见点状钙化,周围可见脑脊液环绕,见图1。诊断为第四脑室占位性病变,性质待定,收住院。查体:体温37.0℃,心率105/min,呼吸26/min,体质量12.5 kg。疼痛评分2分,营养异常风险评分0分,压疮风险评分28分,跌倒风险评分16分。意识清楚,精神欠佳,注意力及反应欠佳,格拉斯哥昏迷量表评分15分。颅骨形态正常,骨缝已合,前囟已闭。双侧瞳孔等大等圆,直径3 mm,对光反射灵敏,眼球追物反应正常。嗅觉、视觉及听觉等颅神经检查不配合。颈软,无抵抗。四肢可见自主活动,协调欠佳,肌力正常(5级),肌张力正常,腱反射正常,双侧Babinski征、Gordon征、Hoffmann征、Kernig征和Brudzinski征均(-)。血尿便常规、肝肾功能、电解质、心肌酶谱、血糖、血氨、乳酸、同型半胱氨酸、心电图和视觉诱发电位检查均未见明显异常。入院后3 d行头颅MRI检查示第四脑室内不规则肿块影,T1WI呈稍低信号,T2WI呈稍高信号,T2 FLAIR呈稍高信号,CT检查病变内钙化灶对应的MRI信号为低信号影,DWI呈低信号,增强后瘤体明显强化,见图2。头颅MRI检查结果:①后颅窝第四脑室区域一类团块状异常信号影,考虑室管膜瘤?髓母细胞瘤?其他待排,请结合临床;②左颞部脑外间隙稍增宽;③头颅MRI血管造影检查未见明显异常;④双侧上颌窦、筛窦和蝶窦黏膜增厚。术前诊断:室管膜瘤和髓母细胞瘤待鉴别。入院后第14天行颅内病灶切除术,手术过程顺利,术中出血约200 ml,输1单位悬浮红细胞。术后球囊加压气管插管转入儿童重症监护室,予Servo-i呼吸机辅助通气,酚磺乙胺加矛头蝮蛇血凝酶止血,头孢曲松钠抗感染,甘露醇加地塞米松脱水降颅压、防止脑水肿,单唾液酸四己糖神经节苷脂营养神经等对症治疗。术后1 d拔管撤机,予面罩吸氧、甲泼尼龙琥珀酸钠减轻喉头水肿及布地奈德加乙酰半胱氨酸雾化治疗。术后病理检查提示(第四脑室占位)脉络丛乳头状瘤(WHOⅠ级)可见由单层柱状或立方上皮细胞围绕纤细纤维血管轴心形成乳头状结构,细胞核圆形或卵圆形,可见微小钙化灶。诊断良性脉络丛乳头状瘤(WHOⅠ级)。术后患儿生命体征平稳。术后14 d复查头颅CT示第四脑室占位术后,对比术后3 d片:①枕部颅板下多发点条高密度同前,第四脑室扩张较前减轻,周围混杂密度较前吸收;②枕部硬膜下出血、蛛网膜下腔出血较前吸收,小脑幕及左侧小脑半球脑外间隙增宽;③颅内积气较前已吸收;④枕骨术后改变,枕部头皮软组织下大片积液。术后32 d出院,出院时患儿病情稳定,偶有低热,无抽搐和呕吐等,饮食和睡眠可,大小便正常。意识清楚,精神可;双侧瞳孔等大等圆,直径3 mm,对光反射存在;颈抵抗(-),四肢肌张力正常,四肢肌力4+级;双膝反射存在;双侧Babinski征(±)。随访8个月,患儿存活。
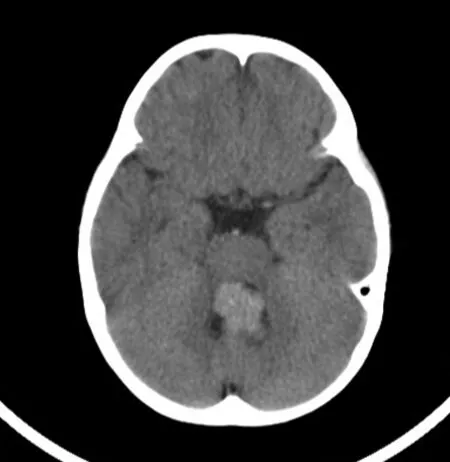
图1 术前诊断为室管膜瘤和髓母细胞瘤待鉴别的良性脉络丛乳头状瘤患儿门诊头颅CT检查结果(男,2岁10个月)
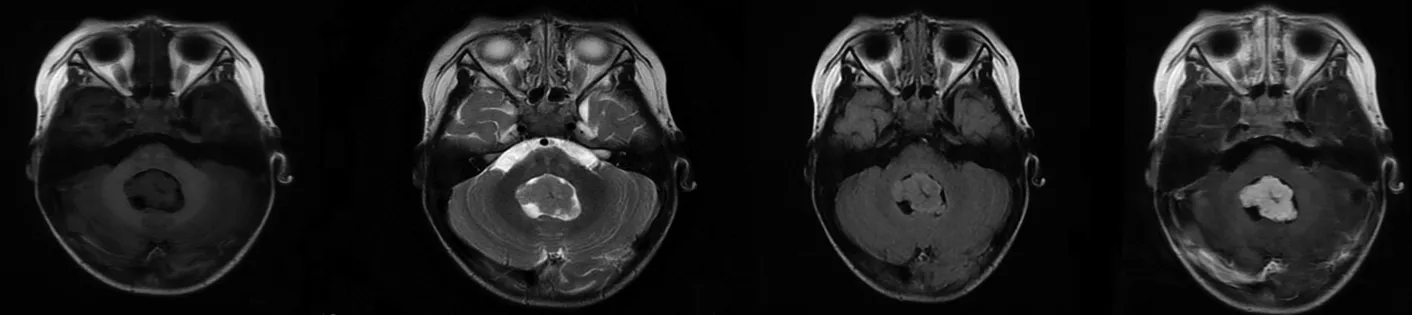
图2 术前诊断为室管膜瘤和髓母细胞瘤待鉴别的良性脉络丛乳头状瘤患儿入院后3 d头颅MRI检查结果(男,2岁10个月)
2 讨论
2.1临床特点 目前,脉络丛乳头状瘤病因尚不明确,发病部位多位于脑室系统,本组仅1例病变位于脑实质内,这与以往研究结果[2-3]基本一致。脉络丛乳头状瘤显微镜下肿瘤细胞与正常脉络丛细胞相似,可分泌大量脑脊液,故常引起脑积液和颅内高压,本组8例均有不同程度脑积液,这与淦登卫等[4]和吴晓军等[5]的研究结果一致。脉络丛乳头状瘤临床诊断主要依靠术后病理检查,病理上脉络丛乳头状瘤分为良性脉络丛乳头状瘤、非典型脉络丛乳头状瘤和脉络丛乳头状癌[6]。脉络丛乳头状瘤无论良恶性,肿瘤细胞均可脱落,并沿脑脊液循环通路种植播散。非典型脉络丛乳头状瘤的有丝分裂活动增加,虽术后可痊愈,但容易复发,为WHOⅡ级。脉络丛乳头状瘤的病程长短不一,但恶性肿瘤发展速度极快,且不一定由乳头状瘤或脉络丛增生恶变而来[7]。WHOⅢ级的脉络丛乳头状癌发病率仅为0.05%~0.1%,肉眼观呈分叶状或菜花状,多通过脑脊液播散[8],相对于放化疗而言,外科手术效果更佳,5年生存率可达50%[9]。
2.2鉴别诊断
2.2.1良恶性脉络丛乳头状瘤鉴别诊断:良恶性脉络丛乳头状瘤影像学表现相似。脉络丛乳头状瘤CT表现为等和稍高密度影,边缘凹凸不平,仔细观察可见小颗粒样改变,其内可见钙化、囊变,部分肿瘤与周围脑实质分界清、仅局限在脑室系统内,增强后明显强化,少数病变与邻近脑实质分界不清表现为混杂密度影,邻近脑实质内可见未强化的水肿带。脉络丛乳头状瘤MRI呈桑葚状、分叶状或菜花状,边缘呈结节状或乳头状改变,T1WI表现为等及稍低信号,T2WI表现为高及稍高混杂信号,瘤体内可见囊变、坏死及钙化,T2 FLAIR表现为不均匀稍高信号,DWI表现为低信号,对应区域ADC表现为稍高信号,增强后实质部分同CT一样呈明显强化,部分病变与周围脑实质分界不清时,周围脑实质可见未强化的水肿带(表现为T1WI低信号,T2WI高信号,FLAIR稍高信号)[10-11]。
因良恶性脉络丛乳头状瘤影像学表现极其近似,故鉴别诊断较为困难。二者鉴别主要依靠组织学特性和免疫组织化学检查。良性脉络丛乳头状瘤肿瘤细胞结构在组织学特性上显示为乳头状,并且表面覆盖微复层低柱状上皮或单层,细胞核呈类圆形或卵圆形,无或少出现核分裂象;免疫组织化学检查可见S-100角蛋白阳性[12-13]。若发现乳头大小不等或没有明显乳头状改变、乳头状结构从基底层移行到实性区域、瘤体细胞不再是类圆形或卵圆形而表现为高柱状或多角形、可见明显核异型、核分裂象多见、大部分情况>10/HP下可见病理性核分裂象、周围脑实质内可见异型肿瘤细胞,以及可见透明小体和钙化等情况时,则为脉络丛乳头状癌[14]。除此之外,若脉络丛乳头状瘤患者免疫组织化学检查显示CAE3、S-100和GFAP阳性时提示恶性可能性大。目前,脉络丛乳头状瘤的主要治疗手段为显微外科手术切除肿瘤。WHOⅠ级的良性脉络丛乳头状瘤患儿显微外科手术切除肿瘤后预后良好,术后1年内若未因术后并发症死亡,则可以长期存活;WHOⅢ级的脉络丛乳头状癌患儿应及早手术,以争取最长存活时间。
2.2.2脉络丛乳头状瘤与室管膜瘤鉴别诊断:发生在侧脑室三角区的脉络丛乳头状瘤与室管膜瘤容易混淆。室管膜瘤发病年龄相较脉络丛乳头状瘤更小,常见于<5岁儿童[13];瘤体外形光滑,对周围组织推移较脉络丛乳头状瘤重,起源于室管膜细胞,与脑室壁之间有广基底相连或跨壁生长,而脉络丛乳头状瘤周围有脑脊液环绕[15];CT检查多呈边缘光滑的等密度肿块,常因合并钙化、囊变而密度不均匀,少数病例瘤体内可见出血,瘤周脑实质可见水肿,水肿程度明显高于脉络丛乳头状瘤;MRI检查T1WI表现为等信号,T2WI表现为高或稍高信号,多数室管膜瘤DWI呈低信号,ADC上信号未见明显减低,一旦DWI呈高或稍高信号,则说明间变性病变可能。除此之外,二者组织学特性和免疫组织化学检查结果也有不同,主要鉴别点如下:二者均可见乳头状结构,但脉络丛乳头状瘤的乳头状结构内可见纤维血管轴心;室管膜瘤细胞间质内纤维型神经胶质的结构特性表现得没有脉络丛乳头状瘤明显;若免疫组织化学检查提示GFAP阳性,则室管膜瘤的可能性更大[16]。
2.2.3脉络丛乳头状瘤与髓母细胞瘤鉴别诊断:发生于第四脑室的脉络丛乳头状瘤需要与髓母细胞瘤进行鉴别。二者均可引起脑积液,肿瘤细胞亦可脱落沿脑脊液循环通路种植播散,脉络丛乳头状瘤瘤体周围可见脑脊液环绕,而髓母细胞瘤瘤周脑脊液多位于瘤体的左、右方或前方,后方少见。髓母细胞瘤瘤体少见囊变、坏死,罕见出血,故影像学表现较脉络丛乳头状瘤密度或信号更均匀。另外,髓母细胞瘤MRI检查DWI表现为高信号。除此之外,髓母细胞瘤MRI波谱分析表现为Cho峰明显升高,NAA峰和Cr峰明显降低,Cho/NAA>6[17]。髓母细胞瘤为低灌注肿瘤,CT或MRI增强后强化程度明显低于脉络丛乳头状瘤和室管膜瘤。如果显微镜下见排列呈菊花团样、密集的肿瘤细胞,细胞胞浆少,细胞核大、浓染,提示髓母细胞瘤可能[4]。
2.2.4脉络丛乳头状瘤与乳头状脑膜瘤鉴别诊断:脉络丛乳头状瘤还需要和乳头状脑膜瘤进行鉴别。乳头状脑膜瘤影像学表现与典型脑膜瘤一致,CT表现为等密度或稍高密度,瘤体内可见钙化,MRI表现为T1WI等信号,T2WI稍高信号,T2 FLAIR呈不均匀稍高信号,增强后实性成分呈明显均匀强化。与脉络丛乳头状瘤相比,乳头状脑膜瘤形态更规则、边界更光滑,瘤体细胞不能分泌脑脊液,周围无脉络丛乳头状瘤脑脊液环绕征象。脉络丛乳头状瘤MRI波谱分析表现为Cho峰明显升高,缺乏NAA及Cr峰[18-19]。当乳头状脑膜瘤体积很大,形态不规则,瘤体出现囊变、坏死及出血时,影像学表现为肿瘤密度或信号不均;出现囊变坏死时,CT表现为低密度影,MRI检查T1WI呈稍低信号,T2WI呈稍高信号。若乳头状脑膜瘤MRI检查T1WI上出现高信号,对应CT区域表现为高密度影,提示出血可能,此时与脉络丛乳头状瘤和室管膜瘤难以鉴别,需依据肿瘤组织学特性及免疫组织化学检查进行鉴别。
2.3误诊原因分析 本组8例术前CT和MRI检查诊断室管膜瘤和髓母细胞瘤待鉴别3例,星形细胞瘤和胶质瘤各2例,乳头状脑膜瘤1例。分析其误诊原因:首先,脉络丛乳头状瘤临床表现无特异性,患儿主要因出现颅内压升高或肿瘤压迫症状而就诊,即出现头痛、呕吐或肢体活动不利等症状。本组3例以颅内压升高症状为主要表现就诊,由于多种颅内占位性病变均可引起颅内压升高,临床并无特异性,故即使行影像学检查仍诊断为室管膜瘤和髓母细胞瘤待鉴别。其次,该病发病率较低,属于罕见颅内肿瘤,仅占所有颅内肿瘤0.3%~0.6%[20],CT和MRI检查无特异性表现,影像学医师无法术前给出精准诊断。本组1例术前经CT和MRI检查考虑乳头状脑膜瘤,且其良恶性质不能在术前明确。第三,现临床上儿童脉络丛乳头状瘤发病机制尚无定论,遗传倾向不明显,无法判断高危人群。本组均无家族遗传病史,无法从家族史中提前判断患儿可能患有的疾病。最后,头颅CT和MRI检查仅为初步判定,该病最可靠的诊断措施为术后病理检查。本组均通过术后病理检查方明确诊断。
2.4防范误诊措施 脉络丛乳头状瘤、室管膜瘤、髓母细胞瘤和乳头状脑膜瘤在CT及MRI影像改变上有很大重叠区,单纯依据影像学表现难以进行鉴别,故此类疾病术前误诊率较高,其鉴别诊断主要依据肿瘤组织学特性及免疫组织化学检查。然而,当临床遇及儿童,特别是<10岁儿童,CT和MRI检查脑室系统内见菜花状或分叶状肿瘤,瘤体内出现囊变、坏死或出血,增强后实性成分明显强化,且合并不同程度脑积液,要考虑脉络丛乳头状瘤,如此类患儿周围脑实质内出现瘤周水肿,乳头状结构变短、模糊[21],需警惕恶性可能。

