胃神经鞘瘤与胃间质瘤的MSCT的诊断与鉴别诊断
张年邱,郭大鹏,龙仲云
(广东省佛山市南海区人民医院放射科 广东 佛山 528300)
胃神经鞘瘤与胃间质瘤都属于胃间叶细胞肿瘤,约占胃部肿瘤的3%。胃神经鞘瘤是大多发生于胃部的神经源性的肿瘤,极少发生于胃肠道,也是极为少见的胃部肿瘤。大多为良性肿瘤,且不易复发与转移,其发病率占胃间叶源性肿瘤的6.3%,占胃部肿瘤约0.2%,占胃良性肿瘤约4%[1]。而胃间质瘤是一类独立的来源于胃间叶组织的非定向分化的肿瘤,相对多见。好发于50岁以上人群,其发病率占胃部肿瘤约2.2%。随着医学不断研究和认识的不断深入,发现似乎没有胃间质瘤是真正良性的,而且极易发生血行及种植广泛转移,所以“良性”和“恶性”分类被描述为“低度恶性”和“高度恶性”更加确切[2]。胃神经鞘瘤与间质瘤不容易鉴别,肿块的部位,形态、生长方式是否有鉴别意义,各家众说纷纭;比较一致的说法,高度危险间质瘤肿瘤内部出血、钙化及坏死囊变相对多见。因此,正确诊断对后期患者治疗具有重要影响意义。而由于胃神经鞘瘤与胃间质瘤均来源于胃粘膜下间叶组织中的肿瘤,都属于间叶源性肿瘤,从而易导致胃神经鞘瘤被误诊为胃间质瘤,不仅影响患者生活质量,且极易引发医患纠纷[3]。基于此背景,我院对胃神经鞘瘤与胃间质瘤的MSCT的诊断与鉴别诊断进行了相关研究与分析,具体论述如下。
1 资料与方法
1.1 一般资料
对2017年1月—2020年1月我院收治的胃神经鞘瘤患者20例与胃间质瘤患者30例进行调查研究,将所有患者临床资料进行回顾性分析研究,对比两组患者在MSCT诊断中的CT征象以及CT值变化情况。所有患者均经临床病例证实为胃间质瘤或胃神经鞘瘤患者。其中患者男女比例为22:28,年龄为37~74岁,平均年龄为(55.5±4.1)岁,腹部不适、腹痛、腹胀例数为22例,恶心呕吐例数为19例,胃肠道出血例数为9例。排除标准:(1)患严重心、脑、肾等危急重症者;(2)患精神类疾病或意识障碍者;(3)已经接受新辅助治疗者;(4)不配合或拒绝增强CT检查者。
1.2 方法
多层螺旋CT检查:所有患者均采用同一台多层螺旋CT机(厂家:GE公司,型号:LightSpeed64排)进行检查,检查前叮嘱患者需要空腹8 h以上,并饮水800~1 000 mL,用以充盈胃部。取患者仰卧位,将电流设置为220~250 mA,电压为120~130 kV,层厚为5 mm,准直为5 mm,螺距为1.0,以0.5 s的扫描速度对患者腹部及周边组织进行全方位观察,扫描范围自膈顶向下扫描至肝脏下缘。平扫完成后进行增强扫描,将0.3 g/100 mL碘海醇注入患者静脉,采用静脉滴注方式,流速为3.5~4.0 mL/s,并根据扫描时间进行流速适当调整,若扫描时间过长,则需要增加造影剂剂量,不超过2.5 mL/kg,并在注射后30 s、60 s、120 s分别进行动脉期、静脉期以及平衡期扫描,等待CT成像,并将原始图像与重建图像进行结合,多平面、多方位、立体地显示胃部及周边组织结构,使医师更加准确地对患者胃部疾病情况进行判断。图像分析均由一名资深的副主任医师在不知疾病类型的情况下进行独立阅片。
1.3 判定标准
强化程度根据平衡期的CT值-平扫的CT值,若<20 HU则为轻度强化;若在20~40 HU之间则为中度强化,若>40 HU则为明显强化。
1.4 统计学分析
采用SPSS 21.0对数据处理,计数采用率(%)表示,计量采用(±s)表示,使用χ2校检,P<0.05表示有统计学意义。
2 结果
2.1 两组患者临床资料对比
经回顾性分析后,两组患者在年龄、肿瘤直径、有无钙化、强化程度以及是否伴有溃疡上无明显数据差异,不具有统计学意义(P>0.05),两组患者在性别、肿瘤发生部位、形态、边界、生长方式、囊变坏死以及周围组织脂肪间隙有无淋巴结上数据差异显著,具有统计学意义(P<0.05)。详见表1。
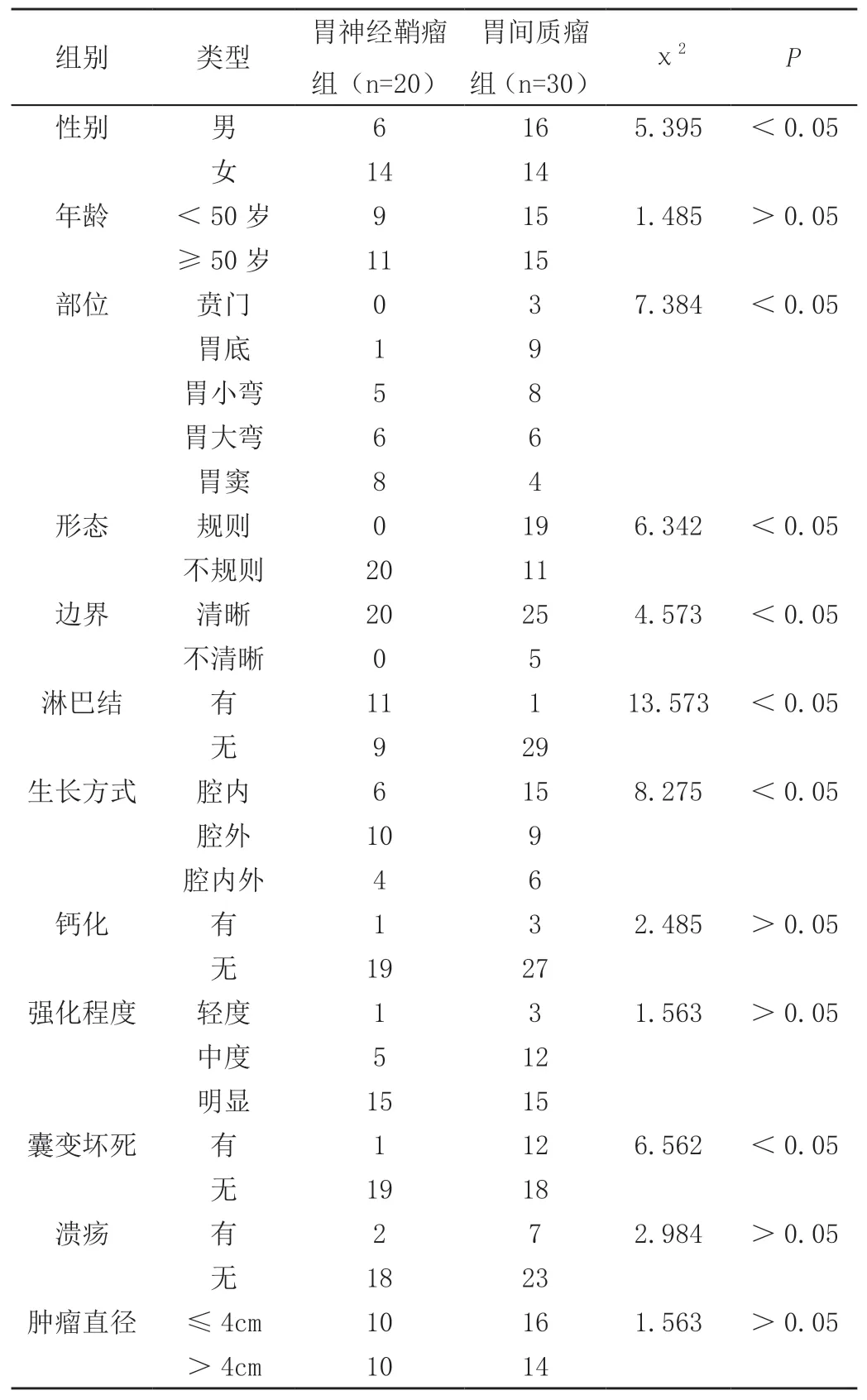
表1 两组患者临床资料对比
2.2 两组患者CT值变化情况对比
经回顾性分析后,胃神经鞘瘤组CT平扫值(21.37±6.28)、CT增强值(70.23±23.42),与胃间质瘤组CT平扫值(20.23±5.47)、CT增强值(64.37±5.46)相比,数据差异不具有统计学意义(P>0.05)。详见表2。
表2 两组患者CT值变化情况对比(± s)

表2 两组患者CT值变化情况对比(± s)
?
3 讨论
胃神经鞘瘤生长缓慢,且大多数为良性肿瘤,临床治疗以切除病灶为主,且预后良好,而胃间质瘤即便很小,却具有一定恶性,可分为极低危、低危、中危以及高危这四种类型,临床治疗以病灶危险程度而选择不同的手术方式,常见的治疗方式有开放手术、腹腔镜手术以及胃肠镜下切除术,且术后需要密切观察,并根据病理或基因检测结果进行靶向治疗。因此,如何鉴别胃神经鞘瘤与胃间质瘤对患者生命质量具有重要影响意义[4]。胃间质瘤位于黏膜下及浆膜下,胃神经鞘瘤均位于浆膜下,与胃间质瘤相比胃神经鞘瘤更多表现为腔外或腔内外生长,完全腔内生长少见,神经鞘瘤强化相对均匀。胃神经鞘瘤以胃小弯侧多见,位于胃底较为少见。这可能与胃小神经鞘瘤是一种起源于胃内在神经的一种肿瘤,而胃小弯、幽门部的神经分布丰富有关。在实际鉴别中,胃壁非匀质肿块,块头较大,表现为分叶状或不规则形,有钙化,中等或明显强化,肿瘤中心出现坏死、囊变和出血而呈不均性强化或边缘强化,多考虑间质瘤,甚至为高度危险性间质瘤。在均质肿块中,特别是小肿块,鉴别诊断依然很难,但间质瘤要常见的多,只是在鉴别诊断中,要考虑到神经鞘瘤的可能性。所以两者在临床鉴别中存在一定难度,而MSCT诊断能为临床鉴别两种肿瘤提供一定参考价值,同时也为胃间质瘤病灶危险程度提高帮助[5]。
本研究显示,经回顾性分析后,两组患者在年龄、肿瘤直径、有无钙化、强化程度以及是否伴有溃疡上无明显数据差异,不具有统计学意义(P>0.05),两组患者在性别、肿瘤发生部位、形态、边界、生长方式、囊变坏死以及周围组织脂肪间隙有无淋巴结上数据差异显著,具有统计学意义(P<0.05);胃神经鞘瘤组CT平扫值(21.37±6.28)、CT增强值(70.23±23.42),与胃间质瘤组CT平扫值(20.23±5.47)、CT增强值(64.37±5.46)相比,数据差异不具有统计学意义(P>0.05)。
综上所述,相对于胃间质瘤患者,胃神经鞘瘤患者病灶形态不规则,边缘清晰,且大多数患者周围组织脂肪间隙伴有淋巴结。而胃间质瘤患者强化程度较高,且强化更不均匀,同时囊变坏死更多,因此,胃神经鞘瘤与胃间质瘤在MSCT诊断中具有一定特征性,根据这些差异特征可以为后期鉴别提供一定的依据,具有重要的临床意义。

