直接上方入路与后外侧入路全髋关节置换术早期临床疗效的随机对照研究*
冯宾 王英杰 朱威 彭慧明 翁习生
(中国医学科学院北京协和医学院北京协和医院骨科,北京 100730)
尽管全髋关节置换术(total hip arthroplasty,THA)在治疗髋关节疾病方面取得了良好的临床效果和生存率[1],但持续性疼痛仍是一个值得关注的问题[2,3]。术后残余疼痛的发生率高达40%[4]。THA术后疼痛的病因可能是多因素的,但医师及工程师一直致力于手术技术、植入物设计和围手术期方案的改进,以改善患者的预后。外科技术的改进中重要的一方面是引入了“小切口”或“微创”的概念,微创外科(minimally invasive surgery,MIS)的优势包括减少疼痛、减少麻醉需求、加快康复和恢复功能[5]。临床上应用比较多的微创入路为MIS后外侧入路(posteri⁃or lateral approach,PLA),鉴于大多数髋关节外科医师对标准后外侧入路的熟悉,MIS后外侧入路使传统的15~20 cm 切口长度发展到8~12 cm 切口长度。该入路通常保留髋关节的短外旋肌、梨状肌或联合肌腱[6,7],可以减少术中解剖,改善术后髋关节稳定性和功能康复。直接上方入路(direct superior approach,DSA)是近年新发展的一种入路[8]。不同于传统的后路和MIS 后外侧入路,DSA 入路保留了髂胫束、股方肌和闭孔外肌腱,对髋关节造成的软组织破坏较少,尤其是对臀小肌和阔筋膜张肌,可降低术后疼痛同时减少术后脱位。DSA 入路需要使用专门的牵开器和器械,以方便股骨和髋臼组件的进入和准备。为明确DSA与传统后外侧入路术后短期疗效及对术后康复影响的差异,本研究采用前瞻性随机对照研究方法,通过疼痛视觉模拟评分(visual analogue score,VAS)比较两种入路术后疼痛位置、发生率和疼痛严重程度差异,同时比较手术安全性及短期疗效。
1 资料与方法
1.1 病例纳入、排除标准
纳入标准:①因骨关节炎、股骨头坏死导致的髋关节病变需行THA 治疗的患者;②初次、单侧THA;③无严重全身疾病及手术禁忌证者。排除标准:①严重骨质疏松;②髋关节翻修手术;③僵直髋,如类风湿关节炎或强直性脊柱炎导致的严重髋关节病变;④股骨近端畸形及重度髋臼发育不良(Crowe Ⅲ、Ⅳ型)。
1.2 一般资料
前瞻性连续纳入2020 年1 月至2020 年6 月在我科住院拟行单侧THA 且符合纳入、排除标准的患者60例(60髋),按患者入院顺序随机编号,单数组纳入DSA组,双数组纳入PLA组,每组30例。该研究方案经医院伦理委员会批准,并在中国临床试验注册中心注册(ChiCTR2000041186)。所有患者同意并签署知情同意书。
两组患者的一般资料(年龄、BMI、ASA 分级、主要病因等)统计学分析组间差异无统计学意义,具有可比性(表1)。
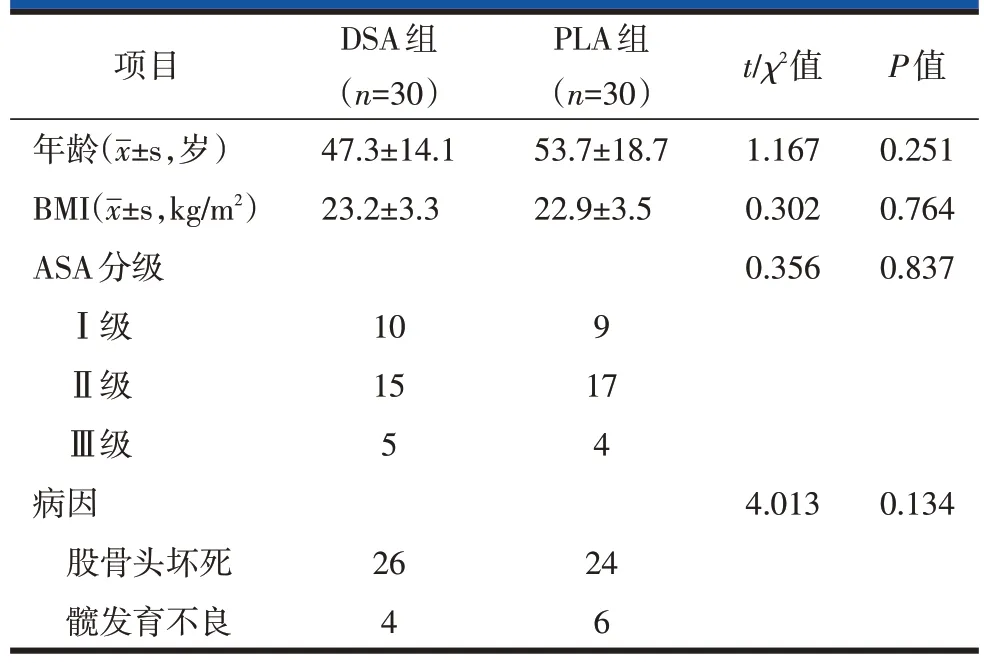
表1 DSA与PLA入路THA患者一般资料比较
1.3 手术方法
所有手术均由同一高年资主任医师主刀。均采用气管插管全身麻醉。两组均不常规放置引流管。
DSA 入路[8]:患者侧卧位,切口自大粗隆中后1/3交界处,向后、向内45°延伸,8~10 cm(图1A)。依次切开皮肤、皮下组织,钝性分离臀大肌,注意保护外侧髂胫束,显露并牵开臀中肌,于股骨侧止点离断梨状肌及联合肌腱(图1B),显露后关节囊后,沿臀小肌后缘“L”形切开后关节囊,远端沿大粗隆向下延伸至股骨颈上缘,避免股方肌、闭孔外肌损伤。脱位股骨头后,参考术前计划行股骨颈截骨并取出股骨头。保持轻度屈髋、内收、内旋,专用板钩放置于髋臼前后,充分暴露髋臼,辨别髋臼横韧带(图1C),使用专用带“偏距”的髋臼锉制备髋臼。放置髋臼试模,前倾15°~25°、外展40°位置入臼杯及内衬。助手采用“shove-up”的方法,将患肢置于45°屈曲、45°内收、45°内旋位置,并向近端推送髋关节,显露股骨颈,于股骨颈内、外、前放置板钩,使股骨近端截骨面得到充分显露,注意保护闭孔外肌及股方肌(图1D),股骨髓腔扩髓磨挫至合适大小,置入股骨假体柄,安装股骨头试模,复位髋关节,测试稳定性及各方向的活动度,术中通过触摸下肢长度判断术后双下肢长度差异。满意后置入股骨头假体复位。缝合后关节囊,重建外旋肌群至大粗隆。
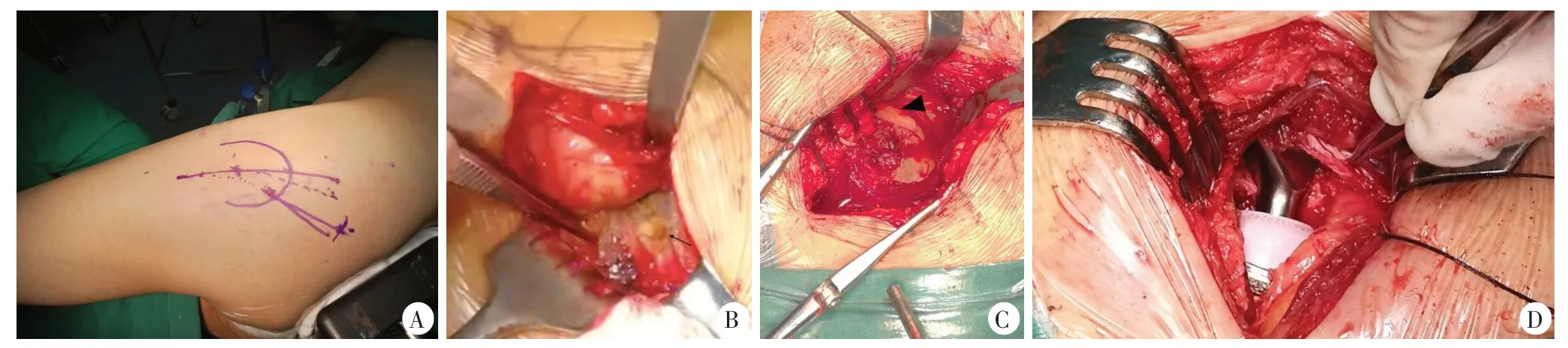
图1 DSA术中所见
PLA 入路:采用改良的Moore 入路,皮肤切口开始于大粗隆远端5 cm处,以股骨干为中心,向近端大粗隆延长,于梨状窝处切断梨状肌和联合肌腱的止点并进行标记,于股骨侧部分剥离闭孔内肌及股方肌,可显露股骨头、股骨颈后方及小粗隆。脱位股骨头后参照小粗隆完成股骨颈截骨。髋臼及股骨假体置入后,重建梨状肌及外旋肌群至大粗隆。
1.4 围手术期处理
两组患者术前30 min 常规静脉预防用抗生素,术前15 min滴注氨甲环酸1.0 g(术后12 h抗生素、氨甲环酸再追加1次),术后静脉给予帕瑞昔布钠镇痛3天,3天后换口服塞来昔布(200 mg,每日2次),持续2周。术后常规给予利伐沙班(10 mg/d,每日1次)口服预防血栓,持续至术后5周。两组患者麻醉清醒后即行踝关节、膝关节屈伸,髋外展运动,术后24 小时可扶双拐下床活动,术后康复训练由同一组医师进行指导。术后3天出院并进行康复。
1.5 评价指标
记录两组患者手术时间、切口长度、术中出血量。术前、术后第1 天、第3 天、第5 天、2 周随访进行血液学检测,记录血红蛋白浓度(hemoglobin,Hb)、血细胞比容(hematocrit,Hct)、C 反应蛋白(C-creative protein,CRP)、D-二聚体。总失血量公式采用文献报道的公式[9]。记录术后输血量、起始下地时间、住院时间和并发症等一般资料。记录术后第1天、第3天及末次随访的VAS评分。疼痛评分的部位包括腹股沟、大腿前方、膝关节前方、腰骶部、臀部、大腿后方、大粗隆区域、大腿外侧[10]。术前及末次随访时采用髋关节Harris评分进行功能评分。
术前拍摄双髋关节正侧位(图2A),术后第1天、末次随访拍摄双髋正侧位X 线片(图2B),由两名放射科主治医师通过PACS 系统测量双下肢长度差异(lower leg discrepancy,LLD)。术后2周至30天期间,患者接受双下肢静脉超声检查,以评估是否有深静脉血栓。
1.6 统计学方法
所有数据均应用SPSS 20.0 软件进行统计分析。计量资料以均值±标准差表示并进行方差齐性检验,组间比较采用独立样本t检验,计数资料采用卡方检验(χ2)。P<0.05为差异具有统计学意义。
2 结果
末次随访时间截至2021 年3 月31 日,两组患者均获得平均6 个月以上的随访。PLA 组平均随访(8.9±1.1)个月(8~10.5 个月),DSA 组平均随访(9.3±1.8)个月(7~13 个月),两组随访时间比较,差异无统计学意义(P>0.05)。手术相关指标比较见表2。与PLA 组相比,DSA 组的切口长度更短(P<0.001),围手术期总出血量更少(P=0.039),起始下地时间更早(P<0.001),但手术时间更长(P<0.001)。两组术后住院时间比较,差异无统计学意义(P=0.199)。两组均无术后输血。
表2 DSA与PLA入路THA患者手术相关指标比较(±s)
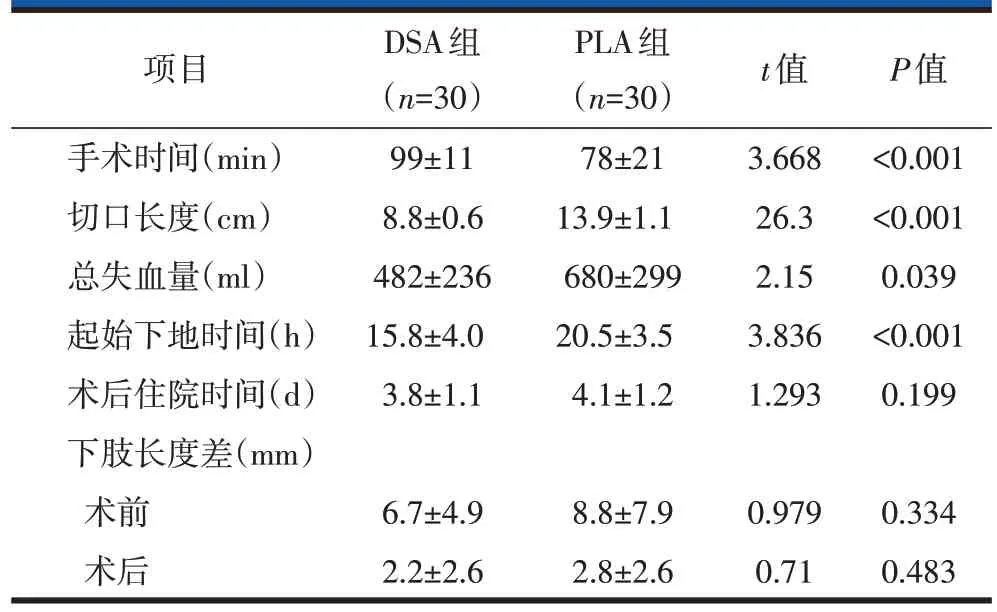
表2 DSA与PLA入路THA患者手术相关指标比较(±s)
两组除术后第3 天白细胞计数(white blood cell count,WBC)有统计学差异外,术前、术后第1天、第3天、第5天、2周,两组患者WBC、CRP、D-二聚体均无统计学差异(表3)。术后第3天,PLA组大腿前方、臀部、大腿后方、大粗隆区域、大腿外侧VAS 评分高于DSA 组,差异具有统计学意义(表4)。末次随访时,PLA 组各个部位VAS 评分与DSA 组无统计学差异。两组术后1个月、末次随访时Harris 评分均较术前明显改善。但末次随访时组间Harris评分比较,无统计学差异(表5)。
表3 DSA与PLA入路THA患者实验室相关指标比较(±s)
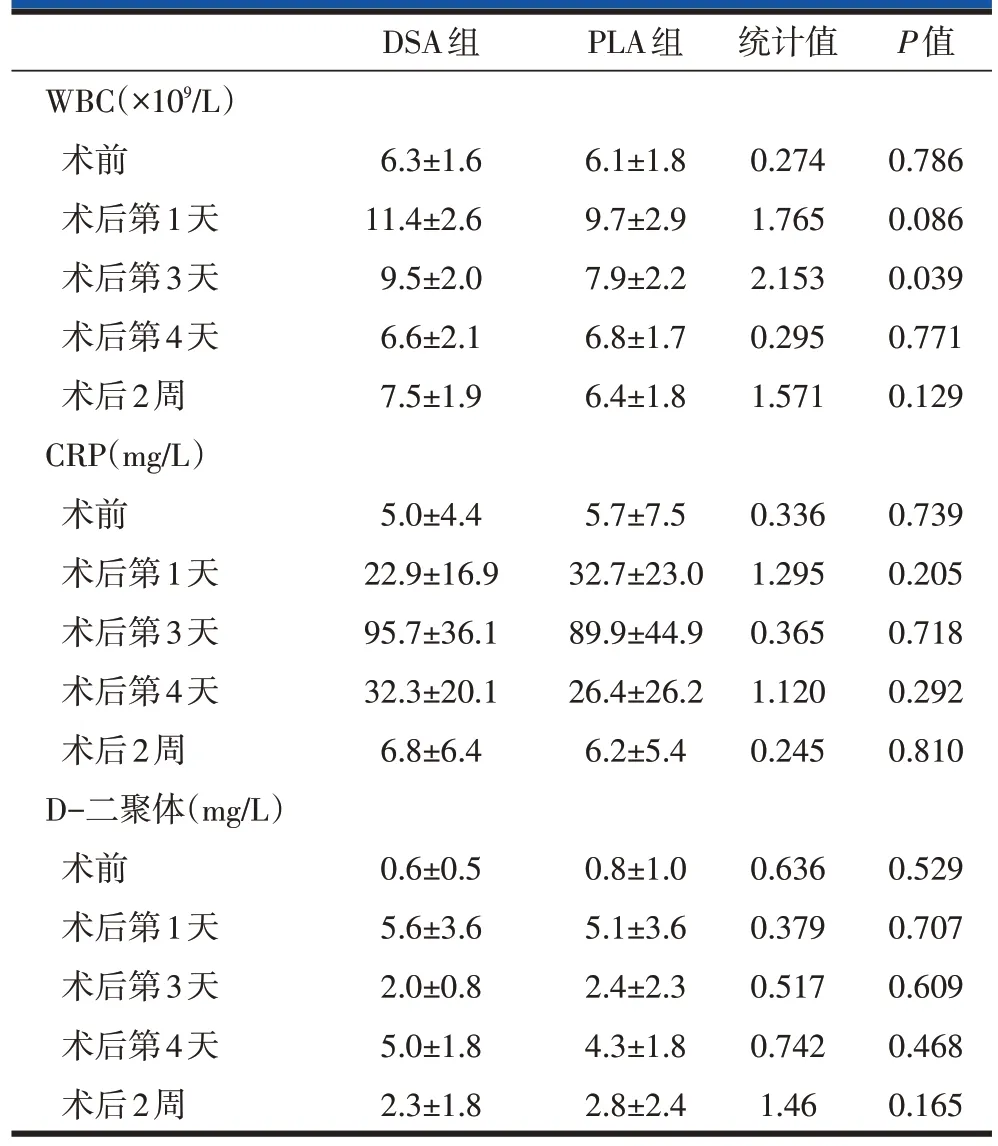
表3 DSA与PLA入路THA患者实验室相关指标比较(±s)
表4 DSA与PL入路THA患者术后VAS评分比较(±s)
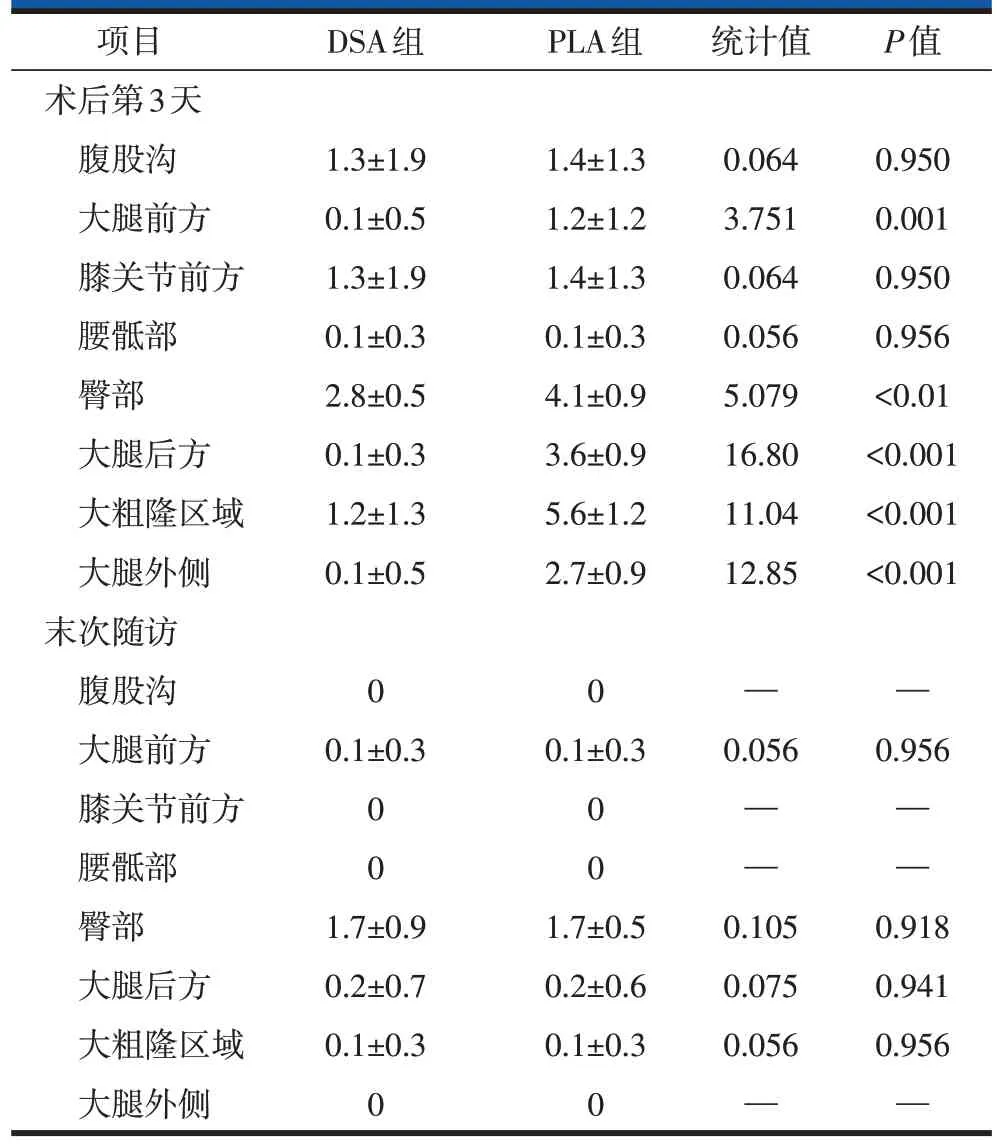
表4 DSA与PL入路THA患者术后VAS评分比较(±s)
表5 两种入路THA患者术后Harris髋关节评分比较(±s)
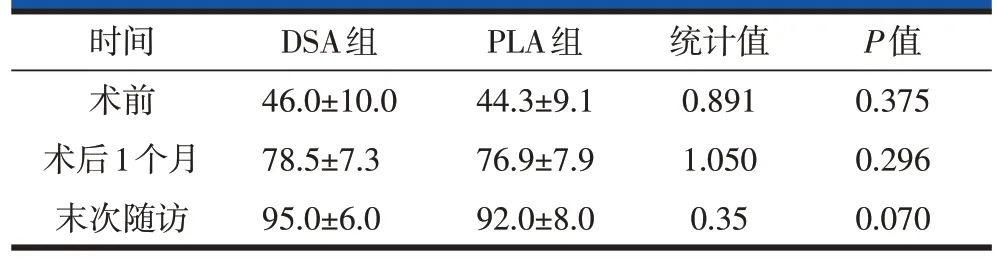
表5 两种入路THA患者术后Harris髋关节评分比较(±s)
末次随访时,患者均拍摄髋关节正侧位(图2C、图2D)。两组患者术后LLD较术前明显改善,而组间比较,无统计学差异(P=0.483,表2)。两组患者术后均无深静脉血栓形成。
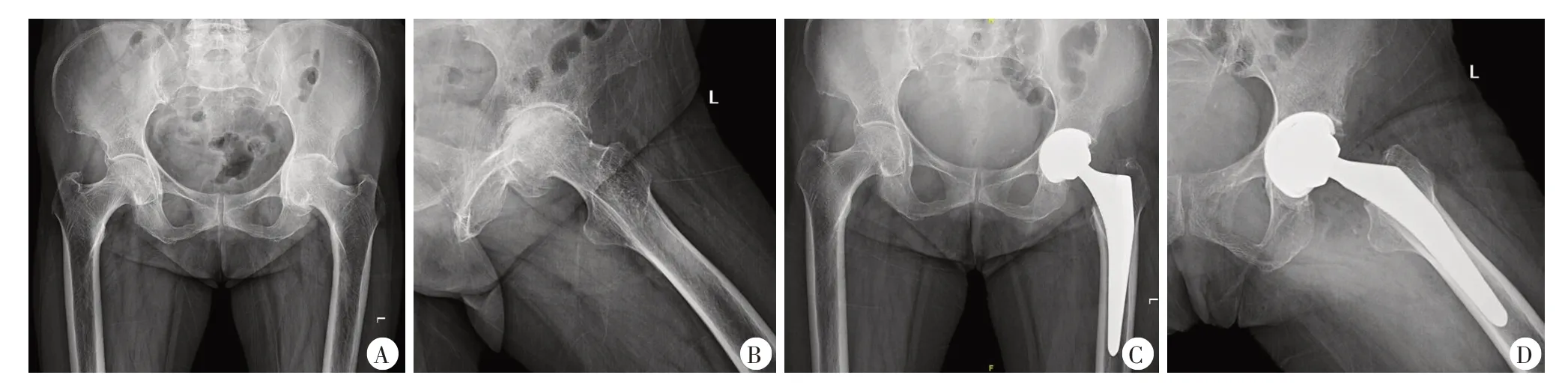
图2 患者,女,64岁,诊断左侧股骨头坏死,类风湿关节炎,左髋DSA髋关节置换术
所有患者切口均Ⅰ期愈合,随访期间无深部感染、脱位、骨折等并发症。DSA 组出现2 例伤口并发症,1 例经换药后愈合,另1 例出现浅表伤口感染,经VSD治疗后二期缝合。PLA组无感染、伤口愈合不良等并发症。
3 讨论
THA 的入路方式有很多种,采取何种入路以尽可能减少创伤和并发症,达到快速康复的需求,一直是THA 争议的主要热点[11]。微创髋关节置换的优势包括减少疼痛、降低麻醉需求、加快康复和恢复功能[5,12]。近年直接前方入路(direct anterior approach,DAA)在国内发展比较迅速,但DAA入路学习曲线比较长[13],骨折并发症及股外侧皮神经损伤发生率高于常规后外侧入路,同时需要专用手术床[14]。根据Sauder等的多中心研究,随访DAA与PLA术后1.5个月到5年的临床疗效,DAA组仅在术后6周表现出优于PLA 组的Harris 评分、SF-36 评分,术后1 年后,两组的临床疗效无统计学差异[15]。
保留短外旋肌可改善髋关节稳定性和功能结果[16]。尽管如此,后外侧入路手术中,80%的患者不能成功实现短外旋肌群修复[17]。DSA 入路属于微创髋关节入路,不同于传统的后外侧入路和小切口后外侧入路,它保留了髂胫束、股方肌和闭孔外肌腱。DSA 入路保留了一些短的外旋肌,Roger 等报道经过3~14个月随访,DSA可提高髋关节稳定性,获得更好的THA 术后中期功能随访结果[8]。DSA 术中不切开髂胫束,可减少术后脱位率。Amanatullah 等通过尸体研究,比较DSA 与DAA 术中显露对臀中肌、臀小肌、阔筋膜张肌、股直肌、外旋肌群的损伤,结果发现DAA 组臀小肌、阔筋膜张肌、股直肌损伤更为严重(P<0.05),两组闭孔外肌、股方肌损伤无差异[18]。
Bono等回顾了2001~2017年完成的病例,评估疼痛评分及术后恢复情况,认为不切开髂胫束可以减少髋关节术后疼痛,加速康复,术后脱位率仅为017%[19]。
同时,DSA 入路可通过向远端延伸切口,切开髂胫束,松解股方肌来显露。对于术中显露困难的病例,比较容易转换为标准的后外侧入路。大部分医师对后外侧入路比较熟悉,与DAA相比,DSA更容易掌握,Rasuli 等[20]回顾应用DSA 的病例,认为DSA 的学习曲线为40 例,之后可以明显减少手术时间。坐骨神经损伤、脱位、术后深静脉血栓(deep venous thrombosis,DVT)发生率更低。
Nam等[10]报道,接受DSA及微创后外侧入路的患者,在术后1 年以内,DSA 组的UCLA 活动评分更高。Ezzibdeh 等[21]报道的多中心回顾性研究,报道301 例DSA 入路短期的疗效,评价并发症、住院时间及再住院率。术后住院时间平均为41小时,术后90天无脱位病例。术中并发症包括3 例股骨矩骨折、1 例假体周围骨折,作者认为DSA 的结果与文献报道的前路及后入路结果相似[21]。
本研究中DSA组总出血量、术后早期疼痛评分、切口长度、起始下地时间均优于PLA组,提示DSA入路在髋关节置换术后早期快速恢复患肢功能、减轻疼痛、缩短住院时间、减少并发症等方面具有优势。同时在实验室检查、术后下肢长度控制、术后短期随访的功能评分、疼痛评分等方面,DSA 入路的临床疗效基本一致。本研究提示,DSA入路的优势主要集中在术后住院期间,经过半年以上随访,DSA 与PLA 无明显统计学差异。
本研究的不足之处:第一,仅报道了两种入路髋关节置换的早期临床疗效,中长期结果仍需要进一步的随访;第二,本研究纳入的病例数有限,可能影响手术并发症的观察;第三,本组病例未纳入复杂髋关节置换,如:存在严重髋畸形、既往髋关节手术史患者,需要进一步的研究DSA 入路在复杂髋关节置换中应用的价值。
综上所述,DSA 入路不切开髂胫束,保留了部分外旋肌群,其总出血量、术后3 天疼痛评分、切口长度、起始下地时间均优于PLA入路,在髋关节置换早期快速康复的应用中具有优势,但DSA 手术时间更长,有一定的学习曲线。两者的手术并发症和术后半年随访临床疗效无明显差异。因此,临床在选择具体的入路时需要综合考虑。同时DSA 的远期疗效,还需要进一步研究。

