调肝理脾法对非酒精性脂肪性肝病的临床疗效和机制研究*
朱 伟,施国荣,宋明霞
上海市金山区中西医结合医院:1.中医内科;2.超声介入科;3.针灸科,上海 201501
非酒精性脂肪性肝病(NAFLD)指非因饮酒过量引起的、以肝实质细胞脂肪变性和脂肪贮积为特征的临床病理综合征,主要包括单纯性脂肪肝、脂肪性肝炎、脂肪性肝纤维化和肝硬化[1]。NAFLD的全球发病率约为25.0%,我国成人年发病率为12.5%~35.4%,其发病率呈逐年升高和年轻化趋势,如未得到及时干预可进展为肝癌或肝功能衰竭,此外,NAFLD多合并肥胖、糖尿病等代谢性疾病,增加了心脑血管疾病的发生风险[2]。NAFLD的发病机制涉及脂代谢异常、氧化应激、胰岛素抵抗、脂质过氧化等多个病理生理环节,运动、减服、调整饮食结构等生活方式干预具有一定作用,他汀类药物在改善脂代谢异常方面显示了良好的效果,但作用靶点单一,且存在肝脏损害、血糖升高等不良反应的发生风险[3]。中医药从整体出发,注重辨证施治,在改善患者的临床症状、降低血脂、恢复肝功能等方面具有一定优势。中医无NAFLD之病名,多根据临床症状、体征将其归于中医“肥胖、胁痛、黄疸、积症”等范畴,认为过食厚腻肥甘、情志不畅、体虚久病等引起的肝失疏泄和脾失健运是发病的关键,临床治疗应疏肝健脾以治本,化痰祛瘀去其标[4]。本研究选择2017年3月至2020年1月在本院就诊的肝郁脾虚NAFLD患者作为研究对象,观察中药疏肝理脾法治疗NAFLD的临床效果和初步作用机制,现报道如下。
1 资料与方法
1.1一般资料 134例患者均为本院2017年3月至2020年1月收治的NAFLD患者,中医辨证为肝郁脾虚。所有患者根据临床症状、体征及实验室检查均符合西医NALFD诊断标准和中医肝郁脾虚型诊断标准。根据随机数字表法将134例患者被随机分为西医组和联合组,每组各67例。联合组中男41例,女26例;年龄27~66岁,平均(43.87±13.79)岁;合并疾病:糖尿病42例,高血压25例,三酰甘油(TG)异常59例;病情严重程度:轻度21例,中度27例,重度19例。西医组中男38例,女29例;年龄30~66岁,平均(42.19±12.51)岁;合并疾病:糖尿病44例,高血压21例,TG异常61例;病情严重程度:轻度19例,中度28例,重度20例。两组患者性别、年龄、合并疾病、病情严重程度等一般资料比较,差异均无统计学意义(P>0.05),具有可比性。本研究获得本院伦理委员会批准,两组134例患者均对本次研究的目的、用药方法知情同意并签署知情同意书。
1.2西医诊断标准 根据中华医学会肝病学分会脂肪肝和酒精性肝病学组制订的《非酒精性脂肪肝诊疗指南(2010年修订版)》[5]进行诊断,需符合以下3个条件:(1)无饮酒史或虽有饮酒史但折合乙醇摄入量男性<140 g/周,女性<70 g/周;(2)排除慢性病毒性肝炎、自身免疫性肝病、肝豆状核变性等所致脂肪性肝病;(3)肝活检组织学改变符合脂肪肝病病理学诊断标准,或CT诊断显示肝/脾比值<1.0。
1.3中医辨证标准 参照中华中医药学会脾胃病分会主编李乾构等[6]执笔的《中医消化病诊疗指南》进行辨证分型为肝郁脾虚型:(1)右胁肋胀满或走窜作痛;(2)常由烦恼郁满诱发或加重,食欲不振,腹胀,腹痛腹泻,便溏不爽,时欲太息,倦怠乏力;(3)舌淡边有齿痕,苔腻或薄白;(4)脉弦或弦细。
1.4纳入和排除标准 纳入标准:(1)符合西医NAFLD诊断及中医肝郁脾虚证候类型;(2)年龄≥18岁,性别不限;(3)患者多次复查丙氨酸氨基转移酶(ALT)和天门冬氨酸氨基转移酶(AST)>正常值但<100 U/L,需进行保肝治疗;(4)初次确诊或经4周洗脱期;(5)对研究知情并签署知情同意书。排除标准:(1)存在感染、结缔组织病及肿瘤等疾病;(2)对他汀类药物或中药过敏;(3)合并严重心脑血管、代谢学疾病、肝胆系统其他疾病及血液系统疾病;(4)妊娠期或哺乳期;(5)合并精神疾病或认知功能障碍。
1.5剔除标准 治疗过程中出现合并疾病,合并疾病用药可能影响疗效观察者;失访患者;治疗过程中出现严重并发症,需要中断治疗者;强烈要求退出研究者。
1.6研究方法 西医组患者均由营养师给予健康饮食干预包括禁食辛辣、控制总热量摄入、给予低脂饮食、增加膳食纤维指导,并给予合理的有氧运动,并根据患者合并疾病情况给予控制血压、血糖等治疗,给予阿托伐他汀(辉瑞制药有限公司,国药准字H20051407,10 mg)20 mg口服,1次/天,水飞蓟宾(天津天士力圣特制药有限公司,国药准字H20040299,35 mg)70 mg口服,3次/天,连续治疗8周。联合组则在西医组的基础上给予调肝理脾法治疗,方剂组成:柴胡、赤芍、枳实、川芎、川朴、陈皮、三棱、莪术、茯苓、炒白术各20 g,黄芩、香附、半夏、焦三仙各15 g,炙甘草10 g,由本院中药房代煎,每付水煎至200 mL,分装两份,早晚分服,连续应用8周。
1.7观察指标 (1)治疗前后采集患者清晨空腹血5 mL,3 000 r/min离心10 min取上清-20 ℃保存待检,由经验丰富的检验人员采用奥林巴斯-AU2700全自动生化分析仪检测TG、总胆固醇(TC)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)、空腹血糖(FBG)、空腹胰岛素(FINS)、ALT、AST、γ-谷氨酰转移酶(GGT)、肿瘤坏死因子α(TNF-α)、固醇调节元件结合蛋白-1c(SREBP-1c)、二胺氧化酶(DAO)、内皮素(ET)水平,计算胰岛素抵抗指数(HOMA-IR)=FBG×FINS/22.5。(2)观察两组的临床疗效,显效指治疗后证候积分减少≥70%,超声检查病情降低两个级别,肝功能正常,血脂指标降低超过50%,有效指证候积分减少≥30%,超声检查病情降低1个级别,肝功能和血脂减少≥30%,无效指未达有效标准,显效+有效患者所占百分比为有效率[7]。

2 结 果
2.1两组临床治疗效果比较 联合组有效率明显高于西医组,差异有统计学意义(P<0.05)。见表1。

表1 两组临床治疗效果比较
2.2治疗前后两组患者血脂水平比较 两组治疗前TC、TG、LDL-C、HDL-C水平比较,差异均无统计学意义(P>0.05);两组治疗后TC、TG、LDL-C水平均明显降低,HDL-C水平升高,联合组上述指标变化更为明显,差异有统计学意义(P<0.05)。见表2。
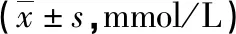
表2 两组治疗前后血脂水平比较
2.3两组治疗前后肝功能指标比较 两组治疗前ALT、AST、GGT水平比较,差异均无统计学意义(P>0.05);两组治疗后ALT、AST、GGT水平均明显降低,联合组降低程度更为明显,差异有统计学意义(P<0.05)。见表3。

表3 两组治疗前后肝功能指标比较
2.4两组治疗前后SREBP-1c、TNF-α和HOMA-IR比较 两组治疗前SREBP-1c、TNF-α和HOMA-IR比较,差异均无统计学意义(P>0.05);两组治疗后SREBP-1c、TNF-α、HOMA-IR与治疗前比较均明显降低,且联合组降低程度更为明显,差异有统计学意义(P<0.05)。见表4。
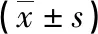
表4 两组治疗前后SREBP-1c、TNF-α和HOMA-IR比较
2.5两组治疗前后DAO和ET水平比较 两组治疗前DAO、ET水平比较,差异均无统计学意义(P>0.05);两组治疗后DAO、ET水平与治疗前比较均明显降低,且联合组降低程度更明显,差异有统计学意义(P<0.05)。见表5。
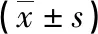
表5 两组治疗前后DAO和ET水平比较
3 讨 论
NAFLD的肝外器官危害主要包括糖尿病、动脉粥样硬化、肝外肿瘤等,已成为重要的慢性非传染性肝病类型,严重威胁人类健康[8]。西医临床上常规使用保肝药物包括水飞蓟宾、熊去氧胆酸等,但是其治疗效果尚有待进一步验证,临床不断致力于寻求安全性高、疗效确切的治疗药物,而中医药被寄予厚望[9-10]。此外,胰岛素增敏剂(如二甲双胍)和调脂药物(如他汀类)虽在一定程度上改善胰岛素抵抗和代谢紊乱,但长期服用会导致较强的不良反应。而在本研究中,基础用药给予阿托伐他汀和水飞蓟宾,并未出现明显不良反应。究其原因是阿托伐他汀用量为20 mg/d,疗程控制为8周,既确保了阿托伐他汀的临床应用效果,控制了血脂,又有效避免因剂量过大或应用时间较长引起胃肠道及肝功能损伤等不良反应,且与水飞蓟宾联合用药可促进肝脏的代谢功能,增强其解毒作用,降低毒物对肝细胞的损伤[11]。
中医理论认为,NAFLD病变部位在肝,和脾、胃、胆、肾等密切相关,中国中医药学会肝病委员会将NAFLD分为湿热内阻、肝郁脾虚、肝肾阴虚、瘀血阻络等证型,张顺贞[12]、邱汉平[13]、许传芳等[14]研究均显示,肝郁脾虚是NAFLD的常见类型。因此,脾失健运、肝失疏泄为NAFLD的发病关键,其病理产物为痰、瘀,本研究所用方剂基于调肝理脾的中医思想,以柴胡疏泄肝脏郁滞之气机,黄芩苦寒清泻肝火,二者一升一降相配而为君药,增强疏肝解郁、清肝泻火之功效,香附、川芎、赤芍、枳实、川朴等药物调气活血,助君药疏肝理气,助肝之条达,是为臣药,茯苓、白术、半夏、陈皮四药共用既可燥湿健脾以化痰又可健脾渗湿以止泻,三棱、莪术则可破血行瘀、行气止痛,焦三仙可助脾之健运以健胃消食,共为佐药,炙甘草补脾、祛痰,调和诸药,是为使药,全方君臣佐使共用,共奏调肝行气解郁、健脾化痰祛瘀之功效。
本研究中,联合组治疗后肝功能改善程度和临床治疗效果均优于西医组。目前NAFLD的发病机制尚未完全阐明,目前广为接受的是“二次打击学说”,脂质代谢紊乱和胰岛素抵抗导致肝脏内TG堆积,发生氧化应激与脂质过氧化损伤引发肝细胞炎症、肝纤维化甚至肝硬化,胰岛素抵抗是公认的关节“打击”因素[15]。炎症因子TNF-α也是NAFLD的重要致病因素,有基础研究显示,TNF-α可上调SREBP-1c mRNA表达,引起其下游基因表达上调[16]。SREBP-1c是核转录因子SREBPs亚型,参与引发脂代谢紊乱和NAFLD发病,动物试验表明,高脂膳食诱导的NAFLD大鼠模型SREBP-1c水平升高,造成肝脏脂肪聚积,影响肝脏、骨骼肌和脂肪组织处理葡萄糖的功能,诱导胰岛素抵抗,下调SREBP-1c表达可改善肝细胞的脂代谢失衡和胰岛素抵抗,因此认为干预SREBP-1c过表达有望成为NAFLD防治的有效途径[17]。本研究结果显示,联合组治疗后TNF-α、SREBP-1c、HOMA-IR改善程度均高于西医组,结果提示,调肝理脾法可能通过降低TNF-α和SREBP-1c水平改善肝脏脂肪代谢,从而减轻胰岛素抵抗程度。
肠黏膜屏障与肠道微生态平衡、血清内毒素水平密切相关,近年来的研究显示,NAFLD患者摄入高脂高糖饮食时肠黏膜通透性发生明显改变,NAFLD的发生和发展与肠道生物屏障、机械屏障、化学屏障、免疫屏障等关系密切,肠黏膜屏障破坏可导致肠道菌群及其产物进入肝脏,引发肝脏一系列的免疫和炎性反应,推动NAFLD的疾病进程[18]。基础研究显示,肠黏膜屏障功能受损,产生的ET等物质通过机体天然免疫系统的病原体相关分子模式和损伤相关分子模式激活肝细胞、Kuffer细胞和星状细胞表面和细胞内的Toll样受体,激活炎性反应进程,促进NAFLD的进展[19]。临床研究显示,NAFLD患者多数存在高内皮素血症,与其NAFLD患者改善胰岛素抵抗治疗效果不佳可能存在高内皮素血症,对治疗结果产生水平影响有关[20]。本研究结果显示,联合组治疗后DAO和ET改善程度优于西医组,结果提示,改善NAFLD患者的肠黏膜屏障可能是调肝理脾法治疗NAFLD效果较好的重要机制。

