剖宫产史对体外受精-胚胎移植治疗结局的影响
陈慧慧,叶锦斌,卢晓声,习海涛,赵军招
温州医科大学附属第二医院育英儿童医院 生殖医学中心,浙江 温州 325027
近二十年来剖宫产率在世界范围内不断上升,我国的剖宫产率也一直呈上升趋势[1]。部分孕妇存在剖宫产指征,但选择性剖宫产也占据了较大比例[2]。根据既往报道,剖宫产术后再次自然受孕孕妇的瘢痕子宫可能对其再妊娠产生影响,增加妊娠并发症以及不良治疗结局[3-5]。研究发现,在不孕症的妇女中原发性和继发性不孕症的发生率分别为1.9%和10.5%[6]。不少瘢痕子宫且继发性不孕的患者选择求助于体外受精-胚胎移植(in vitro fertilization-embryo transfer,IVF-ET)受孕,受孕方式不同于自然受孕,瘢痕子宫对IVF-ET受孕和自然受孕妊娠结局的影响可能存在差异。IVF-ET受孕对胚胎质量的可视化评估,可更好地阐释瘢痕子宫对再次妊娠的影响。本研究通过分析和比较仅有阴道分娩史和有剖宫产史同时为继发性不孕的患者,探讨瘢痕子宫对IVF-ET治疗结局的影响。
1 对象和方法
1.1 对象 回顾性分析2019年1月至12月间于温州医科大学附属第二医院育英儿童医院生殖医学中心就诊的IVF-ET患者,根据既往的分娩史分为仅有阴道分娩史组(292例)和剖宫产史组(311例)。纳入标准:①仅有过1次阴道分娩史或者1次剖宫产史;②年龄≤38岁。排除标准:①不良妊娠史如反复流产、死胎死产史以及引产史;②单侧卵巢切除史,子宫肌瘤剔除术或子宫腺肌瘤剔除术史;③子宫异常,如黏膜下子宫肌瘤、宫腔粘连、子宫畸形等;④男方无精症,使用供精者。
1.2 方法 采取常规的卵泡期超长方案或微刺激方案。卵泡期超长方案:患者于月经期第3~5天皮下注射3.75 mg长效醋酸曲普瑞林(德国辉凌制药有限公司),32~38 d后测定患者血清卵泡刺激素(follicle stimulating hormone,FSH)、黄体生成激素(luteinizing hormone,LH)、雌二醇(estradiol,E2)水平,B超监测子宫内膜、卵泡的数量及卵泡大小。当垂体达到脱敏状态(FSH<5 U/L、 LH<5 U/L、E2<185 pmoL/L、卵泡直径≤10 mm、子宫内膜厚度<5 mm)时,则使用促性腺激素(gonadotropins,Gn)启动促排卵。根据患者年龄和体质量指数(body mass index,BMI)、基础卵泡(antral follicle count,AFC)等决定Gn启动剂量,促排卵的第5天开始阴道超声监测卵泡生长情况,根据卵泡的生长情况及性激素水平个体化调整Gn用量。微刺激方案:于月经第3天口服克罗米芬(CC) 50~100 mg/d或者来曲唑(LZ)2.5~5.0 mg/d,月经第5天始每日给予Gn开始促排卵治疗,根据患者的BMI、AFC、卵巢储备功能等个体化选择Gn药物,给予患者注射用重组人促卵泡素(rFSH,瑞士默克雪兰诺公司)/注射用尿促卵泡素(uFSH,珠海丽珠集团丽珠制药厂)/尿促性腺激素(HMG,珠海丽珠集团丽珠制药厂)150~300 U/d,根据阴道超声及激素监测结果调整Gn剂量。当有2~3个卵泡直径≥16 mm,或至少有1个卵泡的直径≥18 mm时,则于当天21:00至21:30肌内注射绒毛膜促性腺激素(human chorionic gonadotrophin,hCG)(珠海丽珠集团丽珠制药厂)3 000~10 000 U。36 h后在阴道B超引导下穿刺取卵。经常规IVF/卵胞浆内单精子显微注射技术(intracytoplasmic sperm injection,ICSI)方法受精,培养3或5 d后移植1~2个胚胎。黄体支持自取卵日次日起,口服地屈孕酮片(荷兰雅培制药有限公司)20 mg每天两次;黄体酮胶囊 (上海博赏医药咨询有限公司)200 mg每天两次。移植后14 d测血hCG水平以确定是否妊娠。若hCG ≥25 U/L,继续黄体支持至胚胎移植后28 d,行阴道超声检查。以经阴道超声检查发现宫内孕囊及原始心管搏动者为临床妊娠,宫内妊娠确定后定期复诊随访至分娩后6周。
1.3 观察指标 胚胎评级标准:精卵结合的次日定义为第1天,第3天受精卵为D3胚胎,第5天胚胎为囊胚。第3天或第5天在超声引导下行胚胎移植定义为新鲜胚胎移植,未移植的可利用胚胎在患者双方夫妇知情的情况下行玻璃化冷冻,冷冻胚胎于移植前1天下午解冻,在囊胚培养液中过夜,至第2天上午在超声引导下行胚胎移植定义为冻融胚胎移植。参考伊斯坦布尔共识的评分标准对卵裂期胚胎(D3胚胎)质量进行评估,根据细胞数目、均一性和碎片比例等标准分为4个等级,其中1、2级为优质胚胎(≥6细胞),3级以上为可用胚胎,4级为劣质胚胎;参考Gardner评分标准对囊胚质量进行评估,根据囊胚腔大小和扩张程度分为6期,以字母A、B、C对内细胞团(inner cell mass,ICM)和滋养外胚层细胞(trophectoderm,TE)进行评分,其中囊胚扩张期≥4分且ICM和TE评分均为B级以上的为优质囊胚。胚胎移植24~28 d B超下可见孕囊的胚胎定义为植入胚胎;受精卵在子宫腔外着床发育的异常妊娠过程定义为异位妊娠;早产定义为妊娠满28周至不足37周间分娩者;出生体质量为350 g或以上的死亡胎儿定义为死胎;活产儿为孕周≥28周,娩出时具有呼吸、心跳、脐带搏动及随意肌活动四项生命体征之一的新生儿;低出生体质量儿为出生体质量<2 500 g的活产儿;巨大儿定义为出生体质量>4 000 g的活产儿;出生缺陷定义为出生时胎儿存在各种结构性畸形或功能性异常;妊娠20周后或分娩期正常位置的胎盘在胎儿娩出前,部分或全部从子宫壁剥离定义为胎盘早剥;正常胎盘附着于子宫体部的后壁、前壁或侧壁定义为胎盘前置;胎儿娩出后24 h内出血量超过500 mL称为产后出血。
1.4 统计学处理方法 采用SPSS25.0统计学软件进行分析。正态分布的计量资料用表示,组间比较用t检验;不符合正态分布的计量资料用M(P25,P75)表示,组间比较用Wilcoxon秩和检验;计数资料用百分率表示,组间比较用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 2组患者基本情况 2组患者的年龄、BMI、妊娠间隔、不孕年限、基础FSH、AFC、不孕因素以及既往失败周期数差异均无统计学意义(P>0.05),见表1。

表1 2组患者基本情况比较
2.2 2组患者移植胚胎情况 2组间新鲜胚胎移植率、冷冻胚胎移植率、D3胚胎率、囊胚率、优质胚胎率差异无统计学意义(P>0.05),见表2。

表2 2组患者移植胚胎情况比较
2.3 2组患者治疗结局比较 仅有阴道分娩史组的胚胎植入成功率明显高于剖宫产史组,差异有统计学意义(P<0.05)。在成功植入胚胎的患者中,2组患者在单胎、双胎、流产率、异位妊娠率间差异无统计学意义(P>0.05)。2组患者在早产、死产、出生体质量、低出生体质量儿、巨大儿、出生缺陷、胎盘前置和产后出血间差异均无统计学意义(P>0.05),见表3。

表3 2组患者治疗结局比较
2.4 剖宫产史胚胎植入成功组与失败组并发症比较 剖宫产史胚胎植入成功组与失败组比,子宫憩室、盆腔积液、宫腔分离间差异无统计学意义(P>0.05),见表4。
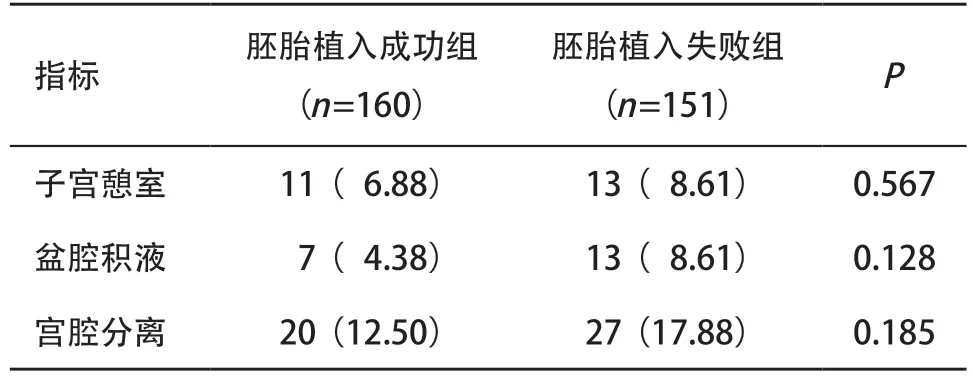
表4 剖宫产史胚胎植入成功组与失败组并发症比较[例(%)]
3 讨论
近二十年来我国剖宫产率一直处于较高水平,世界卫生组织建议的人群剖宫产率应该为10%~15%,但我国的剖宫产率高达27%[7],选择性剖宫产占据了较高的比例[8]。在自然妊娠中,瘢痕子宫增加了不良妊娠结局的发生概率[3-4,9]。
有研究发现剖宫产史可影响体外受精受孕时胚胎植入成功率,增加了胚胎移植的困难程度[10],降低了胚胎的平均出生率[2]。但也有研究报道剖宫产史对再妊娠的治疗结局无明显影响[11]。既往关于瘢痕子宫对体外受精再妊娠的治疗结局的研究结果存在一定的差异。因此,本研究控制了胚胎因素,分析剖宫产史对IVF-ET治疗结局的影响。
本研究中剖宫产史组的胚胎植入成功率明显低于仅有阴道分娩史组,且剖宫产史组再次移植时剖宫产并发症如子宫憩室、盆腔积液、宫腔分离情况,胚胎植入成功组和胚胎植入未成功组间差异无统计学意义。但有研究报道瘢痕子宫内膜瘢痕处有较少的白细胞和血管形成,不利于胚胎植入与形成[12],瘢痕子宫形成的局部环境对胚胎植入有一定的影 响[13-14]。在已妊娠的患者中,剖宫产史组和仅有阴道分娩史组间的单胎率、双胎率、流产、异位妊娠率差异无统计学意义。有研究认为,瘢痕子宫妨碍子宫内膜蜕膜化以及激发氧化应激引起子宫收缩,导致剖宫产后再妊娠流产率增高[3,15]。但本研究结果显示剖宫产术后再妊娠的流产率与仅有阴道分娩史者差异无统计学意义,这与文献[11,16]报道相一致。本研究中剖宫产史降低了患者的胚胎植入成功率,但没有增加流产率。有研究报道子宫内膜瘢痕处蜕膜血管形成不良及胎盘血供不足可能会影响胎盘的功能,从而导致低出生体质量及早产等不良妊娠结局[17]。本研究中瘢痕子宫对治疗结局影响较小或许与较长的妊娠间隔有一定的关系。

