术前新辅助化疗联合手术治疗宫颈癌患者临床疗效及术后生存预测因素分析
赵 雪,姜 静,张川利,童 扬,陈家莲
(四川省宜宾市第二人民医院妇科,四川 宜宾 644000)
宫颈癌(cervical carcinoma,CC)是发生频率较高的癌症,目前我国多个地区发病年龄也向年轻化趋势进展[1]。广泛子宫切除术加双侧盆腔淋巴结切除术是主要治疗方式之一,研究显示,对于早期特别是ⅡA期及以前的CC患者,实施根治性手术可显著增加其生存率时间[2]。随着宫颈细胞学筛查和治疗手段的成熟和发展,早期发现和有效治疗使该病的死亡率明显下降[3]。然而不少患者仍在术后短期内复发,预后较差[4]。宫颈癌新辅助化疗具有缩小肿瘤体积及范围等作用,可为手术提供良好时机及条件,故得到广泛推广。既往文献显示,患者术后预后与临床分期密切相关[5]。本研究就术前新辅助化疗+广泛性子宫切除联合双侧盆腔淋巴结清扫治疗CC患者临床疗效及术后生存预测因素进行研究,以期为本病治疗提供科学依据,现报道如下。
1 资料与方法
1.1 一般资料2014年1月至2018年11月我院收治的109例早期CC患者,纳入标准:①均经病理证实为CC;②满足国际妇产科联盟(International Federation of Gynecology and Obstetrics,FIGO)分期标准[6]中Ⅰb~Ⅱa期;③临床及随访资料完整且真实。排除标准:①双原发肿瘤或既往有恶性肿瘤病史;②合并有肝肾等脏器功能衰竭;③合并胃肠道疾病者;④无法耐受本研究所用治疗方法者。最终纳入符合条件的患者106例,按照治疗方式不同分为研究组和对照组。其中研究组57例,对照组49例,两组一般资料比较差异无统计学意义(P>0.05),具有可比性。见表1。本研究已通过本院医学伦理委员会批准,所有患者均签订知情同意书。
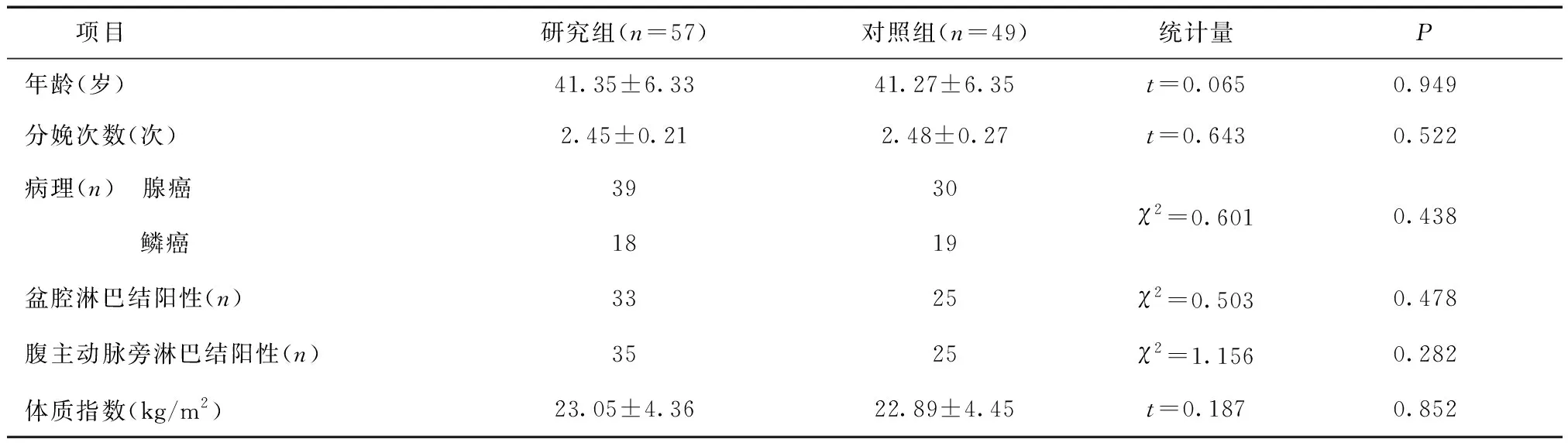
表1 两组CC患者一般临床资料比较
1.2 方法研究组:给予术前新辅助化疗,应用TP或TC方案(醇类:紫杉醇135~175 mg/m2/多西他赛60~75 mg/m2,铂类:顺铂70 mg/m2/奈达铂80~100 mg/m2),1天疗法,疗程1~2个,均采用静脉滴注化疗。化疗结束后2周行妇科和B超检查,观察肿瘤的变化情况,宫颈局部病灶做小、宫旁条件改善者开展腹腔镜治疗,未见改善者继续治疗1~2个疗程。切除子宫、清除淋巴结。手术过程中:切开腹壁,牵拉子宫,处理圆韧带和血管。暴露髂动脉,清除髂总、髂外、腹股沟、髂内、闭孔淋巴结(腺癌需要清扫腹主动脉旁淋巴结:利用超声刀和分离钳于腹主动脉下进行钝性分离,将腹主动脉鞘打开,在观察清楚腹主动脉走形后,由下至上切除表面淋巴脂肪组织至左肾静脉)。处理血管,依序打开输尿管隧道,游离子宫颈段、进入膀胱壁段的输尿管,切断主、骶韧带3~4 cm,切除阴道旁组织及阴道上段3~4 cm,经阴道取出子宫。缝合阴道残端,清洗盆腹腔,按照标准置入引流管,撤出手术器械,闭合腹腔。对照组:仅给予广泛子宫切除术联合盆腔淋巴结清扫术治疗,手术操作方法同研究组。
1.3 观察指标①癌症治疗功能总体评价量表(FACT-G)[7]:该量表为问卷形式自评量表,由4项27个条目构成,其中生理状况7条,社会/家庭状况7条,情感状况6条,功能状况7条,每条评分0~4分。总分越高者生命质量越好。②生存率[8]:生存时间为从患者手术后到死亡的时间;存活的患者为从手术后到随访截止日期2020年10月;随访方式以来院复查为主。③白细胞、白蛋白测定:所有患者入院后次日清晨抽取空腹静脉血9 ml,离心3000 r/min,10 min取血清,由专业技术人员严格按照说明使用美国罗氏公司Co-bas6000 E601全自动免疫发光分析仪进行检测。
1.4 统计学方法应用SPSS 22.0统计软件包进行数据处理。计量资料以均数±标准差表示,比较采用t检验或重复测量数据的方差分析;计数资料以率和构成比表示,比较采用χ2检验;采用Logistic回归分析影响患者术后预后生存的独立危险因素。检验水准α=0.05。
2 结果
2.1 两组患者FACT-G评分比较两组患者术后FACT-G评分均较术前显著升高,且术后2年达到峰值。研究组术后3个月、术后1年及术后2年FACT-G评分均高于对照组,差异有统计学意义(P<0.05)。见表2。
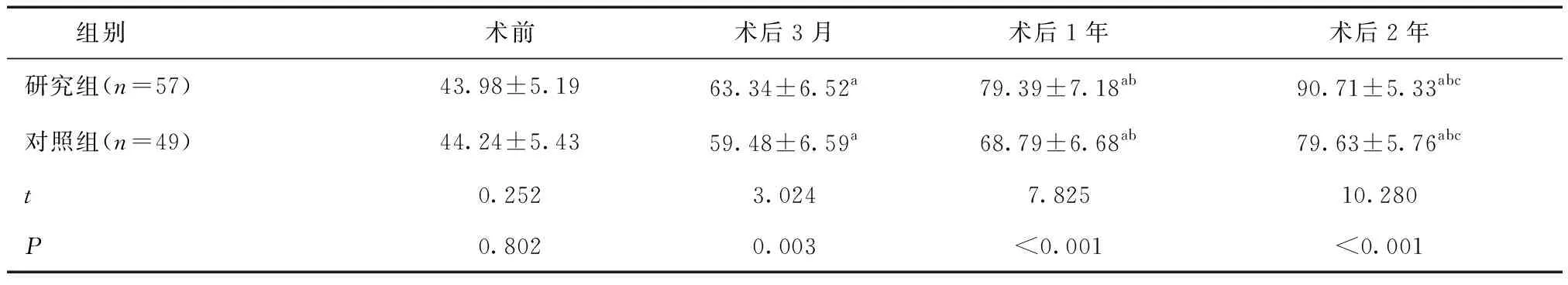
表2 两组术前及术后FACT-G评分比较 (分)
2.2 两组患者术后生存率及复发率比较两组术后1年生存率及复发率比较差异无统计学意义(P>0.05);术后2年研究组复发率显著低于对照组,生存率明显高于对照组,差异有统计学意义(P<0.05)。见表3。
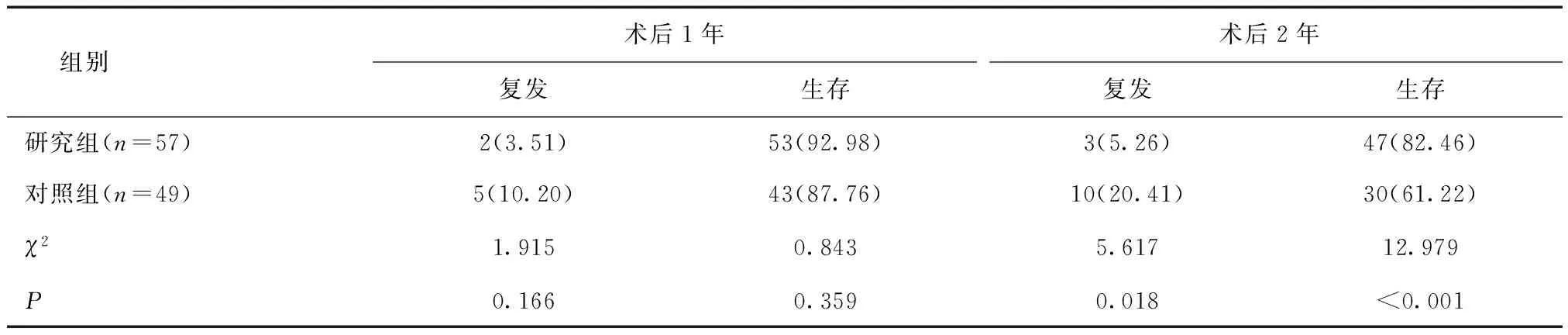
表3 两组患者术后复发率及生存率比较 [n(%)]
2.3 影响患者术后预后生存的单因素分析生存与死亡患者之间低分化、宫旁转移、淋巴结转移、术前无辅助治疗、间质浸润深度及白蛋白水平比较,差异有统计学意义(P<0.05);而病理类型、年龄、肿瘤直径、FIGO分期、脉管癌栓及白细胞水平比较,差异无统计学意义(P>0.05)。见表4。
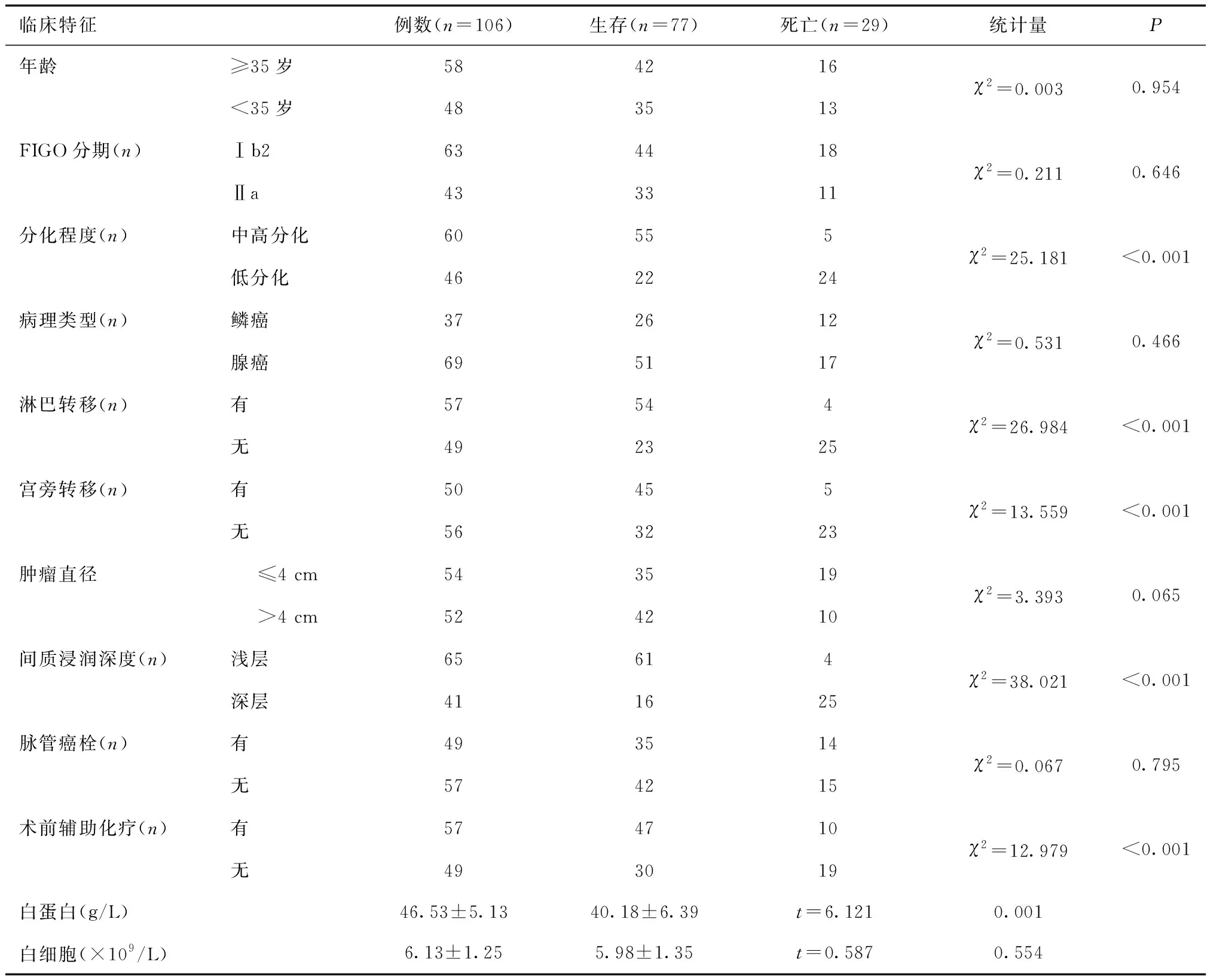
表4 影响患者预后生存的单因素分析
2.4 影响患者术后预后生存的Logistic多因素分析进一步Logistic多因素分析结果显示,淋巴结转移、间质浸润深度、术前辅助化疗及白蛋白水平异常是影响患者术后预后生存的危险因素(P<0.05)。见表5。

表5 影响患者术后预后生存的Logistic多因素分析
3 讨论
CC是临床最常见的妇科恶性肿瘤之一,发病率和死亡率比较高,主要与性行为方式不良、乳头瘤病毒感染、女性生殖器不卫生等有关[9]。CC已经成为严重威胁女性生命健康的公共卫生问题,寻求有效的治疗方案并对患者术后预后生存进行干预是国内外关注的焦点[10]。
广泛性子宫切除+双侧盆腔淋巴结清扫术此术式为CC治疗的基本术式,此术式关键在于全部清除区域淋巴结,以及进行广泛性全子宫切除[11]。但对于局部病变范围较大,尤其是Ⅰb2~Ⅱa1期者,美国国立癌症综合网络(NCCN)的治疗指南中曾建议给予术前新辅助化疗。新辅助化疗主要目标有多方面,包括:改变大小,调低临床分期,让不满足手术要求者,获得了手术机会;减少手术后并发症,减少复发的人数,保留部分对患者卵巢功能[12]。本研究结果显示,术后研究组FACT-G评分较术前显著升高,且各时间点FACT-G评分均高于对照组(P<0.05);同时研究组术后2年生存率高于对照组,复发率低于对照组(P<0.05);且术前给予辅助化疗者死亡率低于未给予辅助化疗者;说明给予新辅助化疗可显著改善CC患者生命质量,具有可行性[13,14]。分析其原因:①新辅助化疗使肿瘤明显缩小,降低了手术切除的难度,防止医源性播散;②抑制体内微小转移灶的癌细胞活性,防止远处转移;③防止术后体内残留癌灶因应激、凝血障碍、免疫力减弱、原发肿瘤抑制解除而造成的转移;④可通过切除的肿瘤标本来验证化疗药物的敏感性;⑤尽早的杀灭癌灶,防止耐药性的产生;⑥降低肿瘤分期,达到部分病理缓解甚至完全病理缓解[15]。
淋巴结转移是指组织内侵入了异常的细胞肿瘤细胞穿过淋巴管壁,脱落后随淋巴液被带到汇流区淋巴结,并且以此为中心生长出同样肿瘤的现象。CC患者发生该现象后的症状受到侵及范围的影响,包括输尿管梗阻、排便异常、下肢肿痛、活动受限,不仅严重影响其生活质量,还可缩短患者生存时限。大量研究支持盆腔淋巴结转移状态为宫颈癌患者的独立预后因素,NCCN指南中也将其列为术后高危因素[16]。例如,Huang 等[17]研究CC患者5年生存期的分析显示,有盆腔淋巴结转移和无盆腔淋巴结转移的5年OS分别为77.8%和98.2%。因此,淋巴结状态的正确评估对治疗方案的选择、能否保留生育功能以及判断预后具有重要意义。此外,淋巴结阳性还与其他不良预后因素有关。Yue-Jiang等[18]对以往文献进行meta分析,发现盆腔淋巴结转移阳性与宫旁浸润的发生显著相关,从而进一步增加了不良预后的风险。根据NCCN指南,宫旁浸润为宫颈癌术后高危因素。在本研究结果中,宫旁浸润达浅层者死亡率为3.45%,而深层者死亡率达32.14%,这提示宫旁浸润与较差的预后相关,临床上应引起高度重视。
术前营养状态的常用评估指标包括体重指数、内脏蛋白测定(白蛋白、前白蛋白)和氮平衡试验等。本研究利用术前白蛋白表达水平对CC患者术后预后生存的影响进行分析,其原因在于白蛋白不仅代表患者的营养状态,还具有抗氧化特性,从而抑制肿瘤的发生发展[20]。本研究表4显示,白蛋白水平低的患者与高水平白蛋白患者相比存活时间更短,且进一步多因素显示白蛋白水平异常是影响CC患者术后预后生存的独立危险因素,提示临床治疗过程中需重视对患者白蛋白水平的监测。
综上所述,术前新辅助化疗+广泛性子宫切除联合双侧盆腔淋巴结清扫术可改善CC患者生活质量,临床疗效佳;淋巴结转移、间质浸润深度、术前辅助化疗及白蛋白水平异常是影响CC患者术后预后生存的独立危险因素,未来可加强对CC术后相关高危因素的检测,以提高其生存率。

