慢性阻塞性肺疾病合并Ⅱ型呼吸衰竭患者无创正压通气治疗成功的预测因素分析
刘 春,邹 勇,陶 琳,郭 燕
慢性阻塞性肺疾病(chronic obstructive pulmonary disease, COPD)患者因肺通气和换气功能发生障碍,常并发Ⅱ型呼吸衰竭,使得临床病死率明显升高[1]。无创正压通气(NIPPV)指不经气管插管或气管切开进行的通气,是通过鼻面罩将呼吸机与患者相连,由呼吸机提供正压支持完成辅助通气的人工通气方式。近年来,NIPPV已成为治疗COPD合并Ⅱ型呼吸衰竭患者的有效手段[2]。虽该技术临床应用存在诸多优势,但仍有部分患者疗效不满意,且对于COPD合并Ⅱ型呼吸衰竭患者何时选择行NIPPV、何时判断疗效及预测预后仍无定论[3]。基于此,本研究分析本院收治的128例COPD合并Ⅱ型呼吸衰竭患者临床资料,以期找到NIPPV治疗成功的预测因素,为临床治疗提供理论依据。
1 资料与方法
1.1一般资料 选取2017年9月—2020年9月本院收治的128例COPD合并Ⅱ型呼吸衰竭患者,纳入标准:满足“慢性阻塞性肺疾病诊治指南”中COPD诊断标准[4];合并Ⅱ型呼吸衰竭,脉搏二氧化碳分压(PaCO2)≥50 mmHg,脉搏氧分压(PaO2)≤60 mmHg;依从性良好,可积极配合研究与治疗;具有气道保护能力,气道分泌物较少,可自主咳嗽;血流动力学稳定;临床资料完整。排除标准:具有NIPPV禁忌证者[5](如误吸危险性高,心跳或呼吸停止,面部、颈部和口咽腔有创伤、烧伤、畸形或近期手术史,上呼吸道梗阻等);NIPPV使用时间<24 h;具有NIPPV相对禁忌证者[6](如无法配合NIPPV、意识不清、严重低氧血症、严重肺外脏器功能不全、消化道出血、血流动力学不稳定、肠梗阻及有近期食管、上腹部手术史)。根据NIPPV治疗是否成功分为成功组90例和失败组38例。2组性别、年龄、病程等一般资料比较差异无统计学意义,具有可比性(P>0.05),见表1。

表1 慢性阻塞性肺疾病合并Ⅱ型呼吸衰竭2组一般资料比较
1.2研究方法 收集患者的一般资料,包括性别、年龄、吸烟史、病程、合并疾病等。比较2组入院时心率、呼吸频率、血氧饱和度、平均动脉压,入院第一天血生化及免疫指标,治疗前及治疗4 h后血气分析结果。通过Logistic回归模型分析COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的影响因素;采用受试者工作特征(ROC)曲线分析相关影响因素对COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的预测价值。
1.3NIPPV治疗方法 检查呼吸机和连接管路是否正常运转,依据患者面部大小特征选择适宜的口鼻面罩。呼吸机工作模式选择为S/T模式,呼吸频率10~16/min,吸气相压力(IPAP)从6~8 cmH2O开始,以每次上调2 cmH2O逐步调至12~20 cmH2O,呼气相压力(EPAP)从4~6 cmH2O起逐步调至4~10 cmH2O,并保持IPAP与EPAP间差值≥4 cmH2O。NIPPV时间:早期尽量连续应用24 h以上,后间断使用,每日3~4次、每次3~5 h。
1.4观察指标
1.4.1急性生理学及慢性健康状况评分系统Ⅱ(APACHEⅡ)评分[7]:APACHEⅡ评分从年龄、健康、生理等3个方面进行评估,总分0~60分,分数越低表示患者健康情况越好。
1.4.2血生化指标:所有患者入院后次日清晨抽取空腹静脉血9 ml,3000 r/min离心10 min取血清,使用美国罗氏公司生产的Co-bas6000 E601型全自动免疫发光分析仪,严格按照说明书检测白细胞、血红蛋白、脑钠肽、肌酐、钠、钾等血生化指标。
1.4.3免疫指标:抽取所有患者入院后次日晨空腹静脉血3 ml,抗凝、3000 r/min离心10 min取上清液。由专业技术人员严格按照说明将标准量的抗体置于流式管中,加入全血100 μl并漩涡混匀置于避光处15 min,将BD溶血素1.5 ml溶入流式管并于避光处孵育10 min直至完全透亮,再加入磷酸盐缓冲溶液(PBS)洗涤1次并离心,弃上清液后再次加入PBS液洗涤2次,洗涤完成后加入1%固定液600 μl上机待检。应用FACSCalibur型流式细胞仪检测CD4+、CD8+、CD3+水平。
1.4.4血气分析指标:治疗前及治疗2、4 h后抽取所有患者动脉血2 ml,使用GEMpremier3000型血气分析仪检测pH值、PaCO2水平。
1.5NIPPV治疗成功和失败判定标准[8]若患者病情明显恶化,呼吸困难和血气分析指标无明显改善,出现新的症状或气胸、误吸、痰液严重潴留且排除障碍等并发症,严重不耐受,血流动力学不稳定,意识状态恶化,最终导致气管插管或死亡,则视为NIPPV治疗失败。若患者未出现上述情况,最终好转出院则视为NIPPV治疗成功。

2 结果
2.1影响COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的单因素分析 2组入院时心率、呼吸频率、血氧饱和度、平均动脉压、白细胞、血红蛋白、脑钠肽、肌酐、钠、钾水平比较差异无统计学意义(P>0.05)。成功组入院第1日CD4+、CD8+、CD3+水平高于失败组,APACHEⅡ评分低于失败组,差异有统计学意义(P<0.01);2组治疗前及治疗2 h后pH值、PaCO2比较差异无统计学意义(P>0.05);成功组治疗4 h后pH值、PaCO2较对照组低(P<0.05或P<0.01)。见表2。
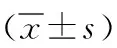
表2 影响COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的单因素分析
2.2影响COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的多因素Logistic回归分析 以NIPPV治疗成功与否为因变量,以2组间有差异的临床特征指标(入院时APACHEⅡ评分、CD4+、CD8+、CD3+及治疗4 h后pH值、PaCO2)为自变量进行多因素Logistic回归分析,结果显示:入院时高APACHEⅡ评分及治疗4 h后pH值、PaCO2未改善是COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的独立危险因素(P<0.05或P<0.01),见表3。

表3 影响COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的多因素Logistic回归分析
2.3预测价值分析 ROC曲线分析显示,入院时APACHEⅡ评分和治疗4 h后pH值、PaCO2及三者联合检测曲线下面积分别为0.748、0.756、0.800、0.960,以三者联合检测曲线下面积最大,见表4及图1。

表4 入院时APACHEⅡ评分及治疗4 h后pH值、PaCO2对COPD合并Ⅱ型呼吸衰竭NIPPV治疗成功的预测价值分析

图1 入院时APACHEⅡ评分及治疗4 h后pH值、PaCO2对COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的受试者工作特征曲线分析
3 讨论
因肺泡过度通气,COPD合并Ⅱ型呼吸衰竭时易引起呼吸肌疲劳。机械通气是一种呼吸支持技术,可改善肺氧合、减轻呼吸耗氧及维持血流动力学稳定[9]。NIPPV由于无创的特点已成为COPD合并呼吸衰竭患者的重要治疗手段。本研究使用NIPPV治疗成功率为70.31%,失败率为29.69%,与既往研究结果相似[10]。由于部分患者仍面临治疗失败的风险,故有关COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的影响因素成为临床研究的焦点问题。
APACHEⅡ是评估危重患者病情严重程度、判断疾病发展趋势的一种客观、便捷且实用的评分系统[11]。APACHEⅡ评分可对患者病情做出评价,分值越高者病情越重、预后越差[12]。Mowitz等[13]前瞻性研究发现,临床疗效佳者APACHEⅡ评分显著降低。本研究结果显示,成功组入院时APACHEⅡ评分低于失败组,且入院时高APACHEⅡ评分是COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的独立危险因素,进一步提示该指标可用于预测NIPPV治疗效果。
动脉血气分析是呼吸科常用的检查项目,通过检测患者动脉血液酸度、血氧量及二氧化碳量,可评估肺脏将氧气输送至血液中并从血液中去除二氧化碳的能力[14]。COPD并发呼吸衰竭患者由于逐渐出现阻塞性通气功能障碍及肺气肿日益加重,可出现严重缺氧和二氧化碳潴留,通过分析患者动脉血气结果可判断病情严重程度及预后情况[9]。然而,根据NIPPV治疗后血气分析指标变化来判断NIPPV治疗是否成功及NIPPV治疗后的监测时间尚有不同意见。2009年《无创正压通气临床应用专家共识》提出NIPPV治疗后观察1~2 h,根据治疗后的反应决定是否使用有创机械通气。另有文献指出需观察4 h及其以上,才能判断NIPPV治疗是否成功[10]。本研究结果显示,2组治疗前及治疗2 h后pH值、PaCO2比较差异无统计学意义,成功组治疗4 h后pH值、PaCO2较对照组低,差异有统计学意义。发生上述结果的原因在于治疗初期,患者机体需逐步适应通气的改善,同时还需逐步调整治疗参数,故治疗1~2 h动脉血气分析指标未见明显改善;而治疗4 h后,患者适应度得到提高,NIPPV疗效逐渐凸显。此外,本研究多因素Logistic回归分析结果显示,治疗4 h后pH值、PaCO2未改善是影响COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的独立危险因素,与胡岩等[15]研究结果相似,进一步说明NIPPV治疗4 h后动脉血气分析指标有无改善直接关系到该治疗方法的成败,对其疗效判断有重要参考意义。
淋巴细胞中的T细胞执行特异性细胞免疫和调节功能,在人体免疫系统中发挥着重要作用。既往虽然无T淋巴细胞与NIPPV治疗成功的相关性研究,但是Sun等[16]认为COPD不同时期存在不同的Th1/Th2细胞因子,CD4+特异性转换和活化可能是COPD免疫炎症反应的启动机制之一。本研究结果中,成功组CD4+、CD8+、CD3+水平显著高于失败组,其原因可能是失败组T淋巴细胞亚群水平明显降低,导致细胞免疫功能明显降低,机体抵抗力下降,造成病情进一步加重,从而增大了NIPPV治疗的难度。
此外,本研究采用ROC曲线分析入院时APACHEⅡ评分和治疗4 h后pH值、PaCO2及三者联合检测对COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的预测价值,结果显示以三者联合检测曲线下面积最大。提示入院时APACHEⅡ评分和治疗4 h后pH值、PaCO2及三者联合检测对NIPPV治疗成功与否有一定预测价值,临床需综合三项指标进行评估以提高预测准确性[17]。
综上所述,入院时高APACHEⅡ评分及治疗4 h后pH值、PaCO2未改善是COPD合并Ⅱ型呼吸衰竭患者NIPPV治疗成功的独立危险因素,联合检测患者入院时APACHEⅡ评分及治疗4 h后动脉血气分析结果可提高NIPPV治疗成功的预测价值。对伴有上述危险因素患者临床需加强干预,进而提高NIPPV治疗成功率。

