加速康复外科模式下初次全膝关节置换术围手术期输注白蛋白的影响因素研究
刘莉 刘晓艳 黄靖 朱亮 阿各 裴福兴
(1.四川大学华西护理学院/四川大学华西医院骨科,成都 610041;2.四川大学华西医院骨科,成都 610041)
全膝关节置换术(total knee arthroplasty,TKA)作为治疗终末期膝关节疾病的常用治疗手段,能够有效矫正畸形、缓解疼痛、改善功能,提高患者生活质量。一项对欧美18个国家的统计[1],行TKA的患者数量以每年5.3%~17.0%的速度递增,其中约70%为老年患者。作为骨科大手术之一,TKA 手术切口长、创伤大、失血量多[2]。白蛋白是血浆中含量最多的蛋白质,约占40%~60%,具有维持血浆胶体渗透压、为机体提供氮源、调节免疫力等作用[1],可预测外科手术患者的预后[3]。白蛋白可反映机体营养状况,其水平低下的患者可能发生伤口延迟愈合、肢体肿胀、感染等问题。TKA 术后常由于失血、禁食等原因导致白蛋白降低,特别是对于脏器功能减退、并存营养不良及基础疾病的老年人群,易造成术后免疫功能下降,从而增加切口延迟愈合、切口部位感染等并发症的发生率[4]。加速康复外科(enhanced recovery after surgery,ERAS)提倡对患者进行合理的营养支持,以有效增强患者对围手术期应激的抵抗力,降低手术风险、减少术后并发症。因此,关注TKA 患者的白蛋白水平变化、对白蛋白水平低下患者及时给予营养干预措施对降低患者手术风险、防治术后并发症尤为重要。本研究探索初次TKA 患者围手术期输注白蛋白的现状,筛查其影响因素,从而为围手术期精准营养干预提供理论依据。
1 资料与方法
1.1 一般资料
纳入标准:①年龄≥50 岁;②行初次单侧TKA。排除标准:①术前合并急慢性感染的患者;②术前补充外源性白蛋白的患者;③术前输血浆或全血的患者。
回顾性分析2019 年1 月至2019 年12 月31 日行初次TKA 的1021 例患者的临床资料,根据上述纳入与排除标准,853 例纳入本研究,年龄56~77 岁,平均(67.0±8.8)岁;男168例,女685例。
本研究经医院伦理委员会批准通过,所有纳入患者均签署相关知情同意书。
1.2 围手术期处理流程
根据《中国髋、膝关节置换术加速康复——围术期管理策略专家共识》[5]以及《现代关节置换术加速康复与围术期管理》[6]进行医护一体化围术期全程管理,具体内容如下:
1.2.1 健康教育及预康复锻炼:门诊患者开具入院证时即进行全身评估(检查血红蛋白水平、白蛋白水平等)和健康教育,指导患者进行预康复锻炼。肝肾功能正常患者鼓励每天进食鸡蛋2~3 枚,精瘦肉50~100 g,贫血患者同时进行贫血治疗。功能锻炼包括呼吸功能锻炼及关节功能锻炼。关节功能锻炼主要包括肌力训练、关节活动度训练、步态训练,强调主动伸膝、屈膝两个动作,此外还有助行器及拐杖的模拟使用。
1.2.2 并存疾病的评估及处理:①检查红细胞沉降率(erythrocyte sedimentation rate,ESR)、C 反应蛋白(C reactive protein,CRP)排除隐形感染患者,有呼吸系统、皮肤、泌尿系统感染灶患者,先进行细菌培养,抗感染治疗痊愈后收入院。②高血压患者常规每日清晨、中午、晚上进行血压监测,将血压控制在150/90 mmHg以下,围手术期降压药不能中断,手术日清晨仍需用少量水吞服降压药。服用利血平药物的患者入院前改用其他降压药物1 周以上。③门诊服用阿司匹林或氯吡格雷者术前1~2周改用低分子肝素桥接,以防止心脑血管意外或血小板异常导致的大出血。④糖尿病患者每日清晨空腹及早、中、晚餐后2 h 测量指尖血糖,血糖控制在8.0~11.1 mmol/L 为宜。血糖控制良好时不论患者术前使用胰岛素或口服降糖药,仍维持原降糖方案不变;血糖控制不佳时需要调整胰岛素用药方案;入院后初诊为糖尿病的患者选择胰岛素控制血糖。⑤睡眠障碍患者根据《中国髋、膝关节置换术加速康复——围术期疼痛与睡眠管理专家共识》[7]选用苯二氮䓬类镇静催眠药物或非苯二氮䓬类镇静催眠药物及抗焦虑药物辅助睡眠。
1.2.3 疼痛管理:根据患者病史、手术创伤程度及患者耐受程度,结合患者既往用药史对患者进行疼痛评估,制定合理的围手术期镇痛方案,对患者及家属进行健康教育,包括疼痛控制技巧等。术前塞来昔布200 mg Bid 口服进行超前镇痛,磺胺类药物过敏或心血管高风险患者予以对乙酰氨基酚650 mg Bid 口服,根据患者睡眠状态予以催眠或抗焦虑药物如地西泮、阿普唑仑等,以保证睡眠质量。TKA患者常规予以收肌管阻滞(罗哌卡因100 mg/10 ml+生理盐水40 ml,浓度0.2%),未行收肌管阻滞者选择鸡尾酒关节周围浸润镇痛(罗哌卡因200 mg/20 ml+生理盐水60 ml,浓度0.25%,或加入肾上腺素1 mg)。术后采用冰敷、抬高患者等措施减轻关节肿胀和炎性反应。VAS 评分1~3 分的患者使用双氯芬酸钠50 mg Bid 口服或塞来昔布200 mg Bid 口服或帕瑞昔布40 mg Bid 肌肉注射;VAS评分4~6分的患者使用羟考酮10mg Bid 口服或帕瑞昔布40 mg 或盐酸吗啡5 mg Qd 肌注;VAS 评分7~10分的患者爆发性疼痛时在上述基础上加用盐酸吗啡5 mg。
1.2.4 血栓预防:根据《中国骨科大手术静脉血栓栓塞症预防指南》[8]进行血栓预防,包括基本预防、物理预防和药物预防,常采用三种预防措施联合使用。TKA围手术期深静脉血栓形成的高发期是术后24 h 内,所以预防应尽早进行。静脉血栓栓塞症(venous thromboembolism,VTE)中、高危风险患者,物理预防与药物预防联合应用。我国现有抗凝药物包括普通肝素、低分子肝素、Ⅹa因子抑制剂、维生素K拮抗剂、抗血小板药物。根据患者个体情况术后12 h 皮下注射预防剂量低分子肝素,出院后2 周继续口服抗凝药物。
1.2.5 营养管理:TKA 患者围手术期营养管理方案参考《中国加速康复外科围手术期管理专家共识(2016)》[8]、《中国髋、膝关节置换术加速康复——围术期管理策略专家共识》[9]、《加速康复外科中国专家共识及路径管理指南(2018 版)》并结合循证制订,具体由四川华西医院关节外科、营养科、麻醉科联合实施患者的围手术期营养管理路径,内容如下。
①术前营养状态评估:门诊护士使用NRS-2002营养风险筛查简表[10]进行营养风险筛查,评分≥3分提示患者存在营养风险,由营养项目小组护士协助请营养科会诊并制定个体化营养支持方案。②术前营养支持:主要根据患者日常饮食特点进行安排,无营养不良的患者每天蛋白质摄入量为80~120 g,蛋白质来源以鸡蛋、肉、鱼、肝、豆制品为主;存在营养不良的患者进食高蛋白、高热量、富含维生素的食物;合并低蛋白血症的患者要求每日吃鸡蛋3~5 个、肉类100 g;食欲低下的患者予蛋白粉、安素、牛奶等补充营养,予促消化药物。③术前饮食:术前6 h 可进食固体食物,术前2 h 可饮用清亮液体,具体术前进食进饮计划按照手术台次安排,术前4 h 可进食稀饭。对于合并糖尿病患者,术前不配予营养液,改服补液盐。上述营养液均为营养科配置的营养粉用温开水调开后服用(表1)。④术后饮食:患者麻醉清醒后返回病房,先试饮少许水,若无呛咳等不适即可进饮开胃汤200 ml(蔬菜汤,味咸带酸,可供能837 kJ)和口服补液盐100~200 ml,其次可进食以碳水化合物为主的食物,术后4 h 后可逐步恢复正常饮食。术后正餐营养液可用于未及时进食当日午餐的患者,当日睡前也可加餐进食术后强化营养液(成分与术后正餐营养液相同)。术前营养不良的患者继续按照术前方案进行营养干预,无营养不良的患者术后1 d 再次行相关评估并监测血常规、血生化、白蛋白水平,一般患者术后白蛋白<30 g/L或70岁以上老年患者白蛋白<35 g/L,根据饮食情况给予人血白蛋白10 g静脉输入。
1.3 手术方法
所有患者于全身麻醉下行TKA,术中常规不应用止血带、不安置引流管,采用限制性输液策略。采用正中切口、髌旁内侧入路,骨水泥固定后采用稳定型假体。
1.4 数据收集
由两名研究者录入患者年龄、性别、合并基础疾病、是否初次行TKA、术前白蛋白水平、术中出血量、术后是否输注白蛋白、住院天数等。以患者年龄、性别、合并基础疾病、术中出血量、术后输注白蛋白、住院天数作为变量进行危险因素分析。
1.5 统计学方法
采用SPPS 22.0 软件进行统计学分析,计量资料以均数±标准差表示,采用t检验;计数资料以率表示,采用χ2检验。采用多因素Logistic 回归分析评估影响输注白蛋白的危险因素,以P<0.05 为差异有统计学意义。
2 结果
本研究中853 例患者术后输注白蛋白120 例,白蛋白输注率为14.1%。根据术后是否输注白蛋白,分为输注白蛋白组120 例和未输注白蛋白组733 例。
2.1 TKA术后输注白蛋白的单因素分析
单因素分析显示,两组患者的年龄、术前白蛋白水平、术前血红蛋白水平、术后住院天数、术后是否输血比较,差异有统计学意义(P<0.05);两组患者的住院天数、是否合并糖尿病等合并症方面比较,差异无统计学意义(表2)。
2.2 TKA术后输注白蛋白的多因素Logistic回归分析
将上述有意义的变量纳入多因素Logistic 回归分析,结果发现术前白蛋白水平(P<0.001),年龄(P<0.001),是否输血(P=0.009)和术后住院天数(P<0.001)是TKA 术后输入白蛋白的独立危险因素(表3)。
3 讨论
3.1 术后白蛋白水平降低的主要原因
低蛋白血症是骨科患者术后出现感染、谵妄等并发症的危险因素[11,12],可延长患者住院时间并增加再入院的风险[13],术后白蛋白水平常用于评估患者预后。TKA 术后患者白蛋白水平降低的主要原因包括:①术中和术后失血;②手术应激导致机体消耗增加、肝脏合成蛋白的能力减弱;③血管内皮细胞受损,毛细血管通透性增强,造成液体和白蛋白外渗;④围手术期输液使血液稀释导致白蛋白浓度降低。本研究中14.1%的TKA患者术后接受了白蛋白输注。Zhang 等[14]的一项回顾性研究中72.76%的腰椎内固定患者术后发生低蛋白血症,34.39%的患者术后接受了白蛋白输注,远高于本研究,分析原因可能与本研究中所有患者均采用ERAS 模式,院前即对患者进行营养干预,调整患者胃肠功能,将其白蛋白纠正到正常水平,术前不再使用传统的长时间禁食禁饮方案,保证了手术前后的营养摄入,术后大部分患者白蛋白水平仍维持正常水平。
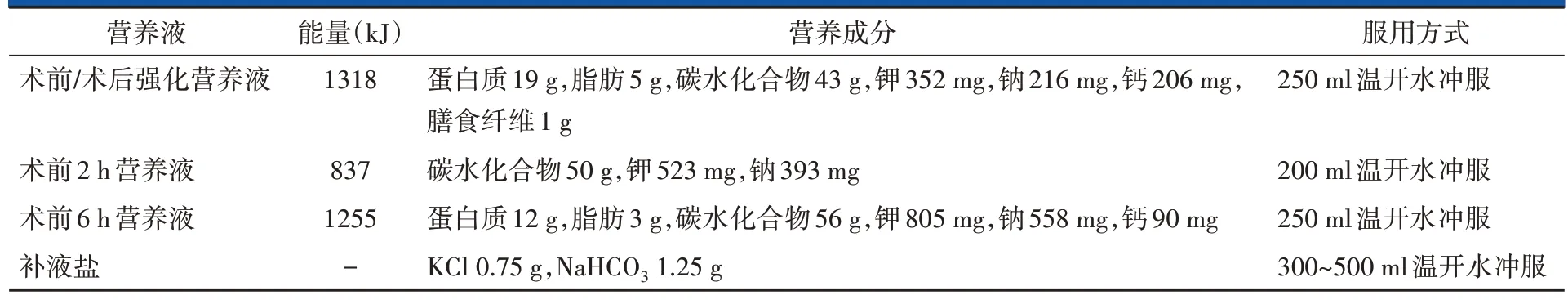
表1 营养液成分及调配
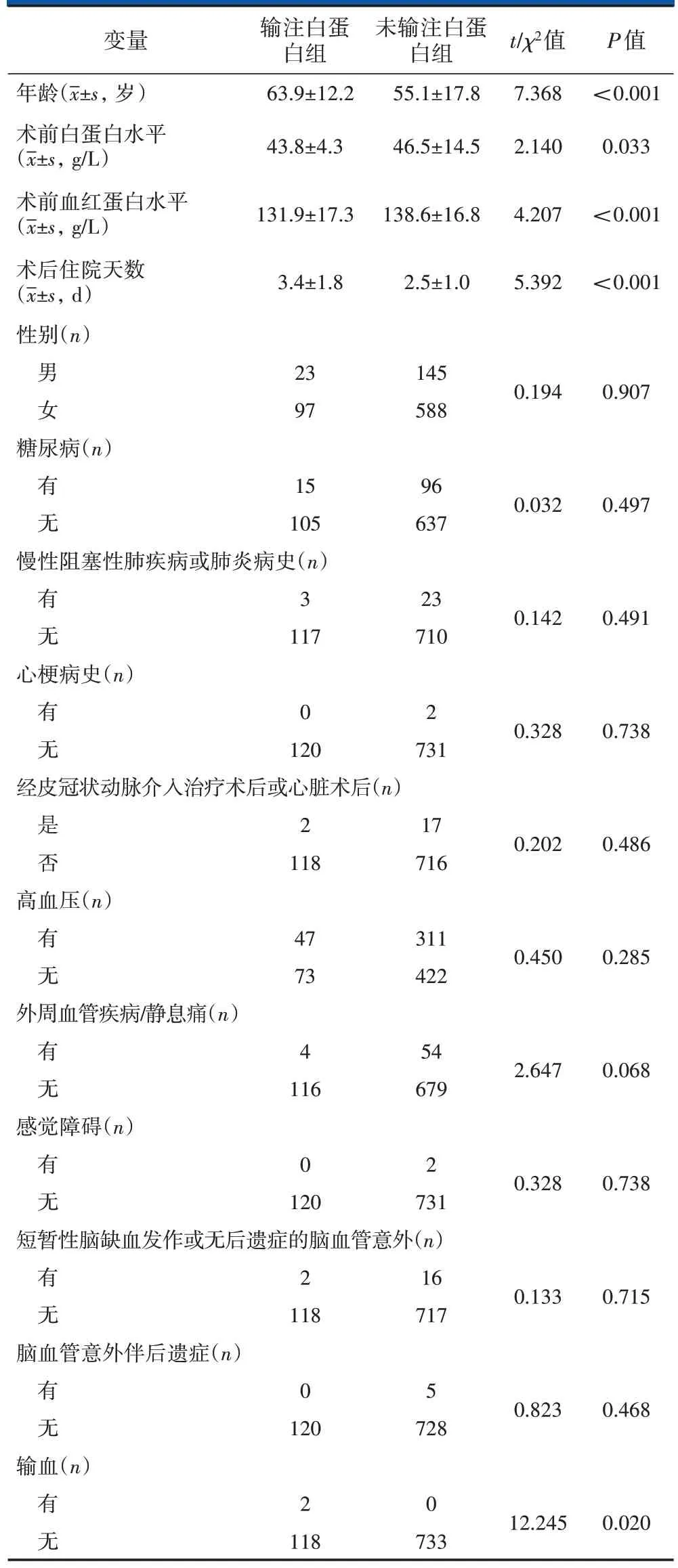
表2 TKA术后输注白蛋白的单因素分析
3.2 术后输注白蛋白的影响因素
本研究结果显示,年龄是TKA 术后患者输注白蛋白的独立危险因素。年龄越大,输注白蛋白的风险也随之增加。老年患者除生理储备不足外,对应激的代偿能力下降。随着年龄的增加,老年人群肝功能减退,影响了白蛋白在肝脏中的合成,同时消化系统功能减退造成营养吸收障碍,合成蛋白的氨基酸减少,导致肝脏合成白蛋白进一步减少[15]。术前白蛋白水平低也是术后输注白蛋白的独立危险因素,手术创伤应激导致患者机体对能量需求的增加,而白蛋白分解供能是患者能量的主要来源,因此术前白蛋白水平较低的患者术后输注白蛋白的发生率更高。
单因素分析结果显示,术前合并症对TKA 患者术后是否输注白蛋白无影响(P>0.05)。但也有研究显示,合并糖尿病与术后中晚期白蛋白浓度降低有关[16],考虑与糖尿病本身的高代谢、高分解特征以及加用降糖药物导致肝脏病变,影响患者白蛋白水平而造成营养不良有关[17-19]。单因素分析显示,术后输注与未输注白蛋白TKA 患者的术前血红蛋白水平存在差异(P<0.05),但并非患者术后输注白蛋白的独立危险因素,可能因为患者营养状况与术后是否输注白蛋白密切相关,而术前营养状态不佳的患者血红蛋白水平也不高,因此术前血红蛋白水平并非术后输注白蛋白的独立危险因素。
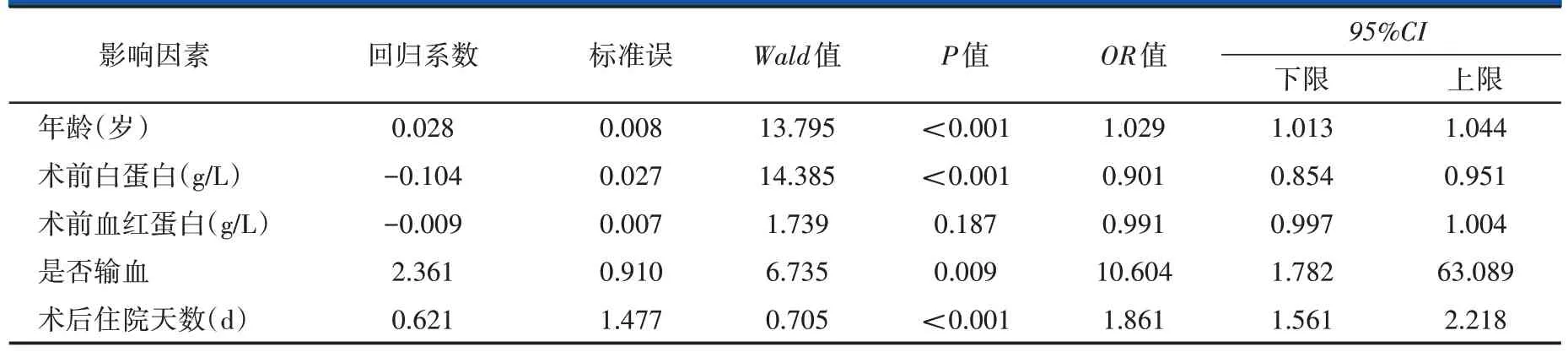
表3 TKA术后输注白蛋白的多因素Logistic回归分析
综上,年龄越大、术前白蛋白水平越低,术后需输注白蛋白的风险越大。营养不良是可干预、可纠正的影响因素,建议按照ERAS 模式尽早对患者进行围手术期营养干预,提高术前白蛋白水平,降低术后白蛋白的输注率,预防术后并发症的发生。

