静脉窦非病理性狭窄与偏头痛关系探讨
江功远 孙道东 周戴磐 戴维龙
安徽中医药大学第二附属医院放射科(安徽 合肥 230061)
偏头痛(Migraine)是一种常见反复发作的神经系统疾病,具有较高的发病率,原因复杂。偏头痛由于反复发作,影响患者的生活质量和劳动能力,被世界卫生组织列为第七位失能性疾病。最近的流行病学调查显示中国大陆偏头痛的年患病率为9.3%(男性5.9%,女性12.8%)[1]。日常临床工作中,常有不明原因的偏头痛患者,常规CT、MRI检查结果常为正常。偏头痛的发病机制及病因学研究尚未完全清楚,有文献报道:偏头痛患者有横窦狭窄时,行横窦支架植入术后,患者头痛症状明显缓解,表明横窦狭窄是偏头痛的原因之一[2]。本研究通过非静脉注射对比剂磁共振静脉血管成像(2D-TOF MRV)观察、分析颅内静脉窦非病理狭窄的影像表现,探讨颅脑静脉窦狭窄与偏头痛的相关性。
1 资料与方法
1.1 资料选择
1.1.1 病例组 回顾分析2015年9月至2019年10月临床诊断偏头痛患者行2D-TOF MRV成像检查的46例病例,对有高血压、冠心病、肺、肾、肝等基础疾病,经常规CT、MRI检查发现颅内肿瘤、脑梗死、脑出血、颅脑动静脉畸形、静脉窦血栓等血管性疾病,副鼻窦炎等予以排除,可能健康人群静脉窦发育异常(双侧橫窦、乙状窦和颈内静脉差小于10%[3])予以排除。选取26例为病例组,男性7例、女性19例,年龄12岁~64岁,平均年龄39.5岁,年龄≤20岁3例,年龄≥50岁6例。
1.1.2 正常对照组 既往无偏头痛,无心、脑血管病相关基础疾病,无颅内静脉窦血栓相关危险因素存在,实验室检查无明显异常的健康人群20例,男性6例,女性14例,年龄18岁~56岁,平均年龄36岁,年龄≤20岁1例,年龄≥50岁2例。
偏头痛诊断标准由临床专业医师判定,符合国际头痛疾病分类标准第3版(ICHD-Ⅲbeta)[4]。
1.2 MRI检查设备及图像处理
1.2.1 扫描方法采用SIEMENS Avanto 1.5T超导型磁共振扫描系统。颅脑MRI常规序列包括:T2WI、T1WI及T2-Dark-Fluid轴位图像,T2WI矢状位图像。MRV采用连续二维时间飞跃法(2D-TOF)成像,TR 25ms,TE 7.19ms,60°翻转角,层厚3.0mm,间隔0mm,距阵256×256,FOV 250mm。扫描层下方设置饱和带以消除动脉产生的伪影信号。扫描范围前额至后枕部。扫描时间6min。
1.2.2 图像后处理 原始图像SIEMENS工作站进行最大密度投影(MIP)重建,获取脑静脉三维图像,多角度显示双侧横窦、乙状窦、上矢状窦、窦汇、直窦的形态学影像。
1.3 图像分析、评价
1.3.1 图像分析 分别观察、分析各窦腔的形态,尤其着重观察上矢状窦、窦汇、横窦、乙状窦的解剖结构、发育情况,包括上矢状窦、直窦、窦汇入横窦的形式,横窦的分流类型等;分析窦腔血流量信号显示情况,是否显影,有否显影缺失、中断以及管腔是否狭窄或消失。
1.3.2 图像评价 窦汇区分流类型参考Shima的标准和方法[5],测量两侧横窦中心的宽度,将窦汇区分为5种:左侧横窦与右侧横窦之比为1∶0.67~1.49时,为对侧分流;1∶1.5及以上时为右侧优势分流;1∶0.6及以下时为左侧优势分流;单一左侧分流;单一右侧分流。对两侧横窦大小的评价按照以往文献[6-7]标准,对任一侧横窦分别测量其宽度,选取其中的最大值定位该侧横窦的实际宽度。当右侧横窦与左侧横窦之比≤0.33为右侧横窦重度狭窄,0.34~0.66为右侧横窦轻度狭窄,0.67~1.49∶1时为对侧分流,1.5~2.9为左侧横窦轻度狭窄,≥3为左侧横窦重度狭窄。
所有病例影像由放射科两名高级医师用双盲法在PACS系统上观察、分析。存在不同意见时通过讨论达成统一结论。
1.4 统计学方法采用SPSS 23.0软件对数据进行统计分析,计数资料用χ2进行检验,P<0.05为差异有统计学意义。
2 结 果
2.1 横窦、乙状窦非病理性狭窄与偏头痛关系本研究46例中两侧横窦、乙状窦对称21例,占45.6%,一侧横窦、乙状窦狭窄25例,占54.4%。病例组中横窦狭窄多位于左侧横窦;乙状窦狭窄多位于横窦、乙状窦交界区域,常合并有横窦狭窄;位于乙状窦近心段狭窄的3例均为病例组(图1~图4)。病例组、对照组的横窦、乙状窦狭窄情况差异、狭窄程度差异有统计学意义(P<0.05,表1)。


图1 男,12岁,右侧横窦闭塞未显影(短箭头);右侧乙状窦(三角箭头)重度狭窄。图2 女,29岁,左侧横窦闭塞未显影;左侧乙状窦重度狭窄。图3 男,27岁,左侧横窦重度狭窄;左侧乙状窦轻度狭窄。图4 女,28岁,左侧横窦、乙状窦轻度狭窄;合并上矢状窦后1/3重度狭窄(长箭头)。图5 女,35岁,上矢状窦后1/3显示管腔纤细,重度狭窄,信号连续。图6女,45岁,上矢状窦前1/3重度狭窄,信号不连续;后1/3重度狭窄,信号连续。图7 对照组,女,48岁,窦汇区表现为上矢状窦、直窦发出右侧横窦,未发出左侧横窦,窦汇显示不完整。图8 病例组,女,64岁,窦汇区表现为上矢状窦发出右侧横窦,直窦发出左侧横窦,窦汇显示不完整。
2.2 上矢状窦非病理性狭窄与偏头痛关系上矢状窦显影完整的30例,占65.2%;上矢状窦的狭窄多为阶段性或局限性狭窄,并常合并横窦或乙状窦狭窄。46例中上矢状窦单独狭窄5例,为病例组(图5~图6)。病例组、对照组的乙状窦狭窄情况差异有统计学意义(P<0.05,表2)。
2.3 窦汇完整性显示比较上矢状窦、直窦汇入窦汇区,再发出左右侧横窦即窦汇显影完整15例,占32.6%;横窦连接于上矢状窦,或直窦,或由上矢状窦于直窦分叉分别形成左右侧横窦等即窦汇显示不完整的31例,占67.4%(图7~图8)。窦汇显示情况差异无统计学意义(P>0.05,表3)。
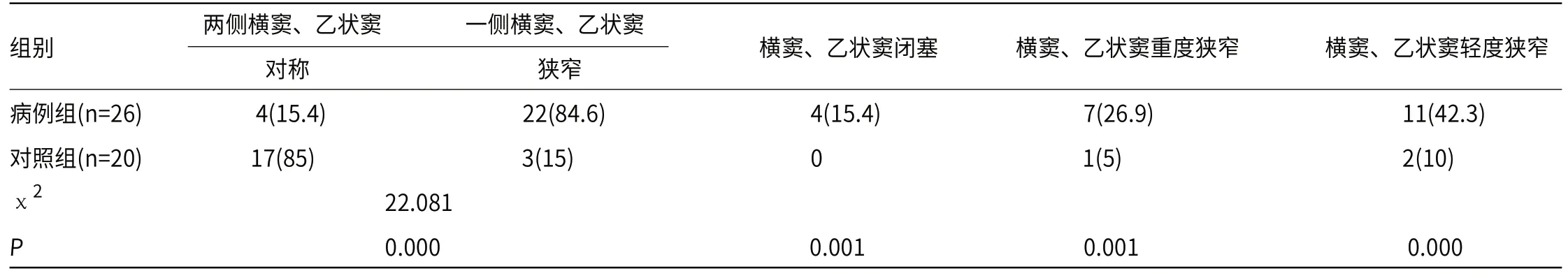
表1 病例组、对照组的横窦、乙状窦狭窄情况差异、狭窄程度统计[n(%)]

表2 病例组、对照组的上矢状窦狭窄情况差异、狭窄程度统计[n(%)]

表3 病例组、对照组的窦汇显示情况差异统计[n(%)]
3 讨 论
2D-TOF MRV无需注射对比剂。2D-MRV法能有效避免因慢血流相对敏感及较少出现饱和效应所导致的信号丢失,是一种良好的、无创且可重复性强的显示颅内静脉的首选检查方法,被广泛应用于临床[7]。本研究中病例组、对照组的颅脑静脉窦MRV影像结果显示:上矢状窦、窦汇、左右侧横窦、乙状窦的解剖结构形态、窦腔信号显示良好,对测量横窦、乙状窦横经值、评价狭窄程度提供了合理科学分析依据。
颅内静脉窦(cerebral venous sinuses) 又称“硬脑膜窦”(dural sinuses) ,是硬脑膜之间或硬脑膜与颅骨内板之间构成的腔隙,是颅内外静脉交通的重要通道。颅内静脉血经静脉窦回流,通过颈内静脉,最后流入右心房。
偏头痛的原因多而复杂,发病机制目前仍不清楚、主要有血管学说、皮层扩散抑制学说(CSD)、三叉神经血管学说[8]。由于静脉窦本身很不规则,发育时存在较大变异,尤其是窦汇和横窦[9]。一般情况下,右侧横窦多连接于上矢状窦,左侧横窦多连接于直窦,也可共同起于窦汇,或由上矢状窦于直窦分叉分别形成左右侧横窦。其中以右侧优势引流明显。本研究中上矢状窦直接汇入右侧横窦22例,占47.8%,汇入窦汇15例,占32.6%,汇入左侧横窦5例,占10.8%,汇入双侧横窦4例,占8.7%,与以往认为的右侧静脉系统血流量较多的观点一致[10]。正常情况下由于颅脑静脉血循环代偿能力及侧支循环的存在,颅内静脉回流至右心房未造成不良影响。当静脉窦出现狭窄或闭塞时,颅脑静脉血循环代偿失去平衡,脑静脉循环产生障碍,颅脑血流量增加,颅内压增高,发生头痛。有研究表明,30%~93%的特发性颅内高压(ⅡH)患者存在硬脑膜静脉窦狭窄,原因不明,先天性发育异常可能是其重要原因[11-12]。静脉窦狭窄若发生于优势侧静脉窦,可出现短暂性头痛,严重时可以导致静脉回流受阻,出现进行性颅内高压,表现为头痛、视力下降等。此外,脑静脉窦狭窄还可以因血液湍流出现搏动性耳鸣[13]。本研究中病例组MRV检查一侧横窦、乙状窦狭窄的占84.6%,较以往报道[14]的高,笔者认为可能是本研究将乙状窦狭窄纳入统计有关,证明了偏头痛与横窦、乙状窦狭窄具有相关性。
上矢状窦前1/3发育不全或未发育是常见的变异。另外上矢状窦无平滑肌结构,主要靠静脉窦压力梯度与脑静脉压、海绵窦的充盈及脑静脉的虹吸作用调节颅内血容量。当上矢状窦发育不全或发生狭窄时,静脉血回流障碍,颅内血容量增加,引起颅内静脉高压,产生头痛。本研究中病例组上矢状窦狭窄占53.9%,证明了上矢状窦狭窄对偏头痛具有影响。
解剖研究颅内神经分布也显示[15]:静脉窦有丰富的来自三叉神经眼支的感觉神经纤维支配。De Simon等[16]认为,当静脉窦发育不良或狭窄时,由于颅内因素相互作用可能引发三叉神经持续性的发电,导致中枢敏感化产生异常疼痛。当静脉窦狭窄,其血流量发生了变化,狭窄血管壁所受血液压力增大,刺激静脉窦血管周围神经,产生疼痛。
尽管偏头痛的病因复杂多样,又与多种诱因有关,包括睡眠不足、过度劳累、精神压力、酒精、咖啡因、滥用药物等,还与不可控因数,如天气变化、女性月经周期变化密切相关。偏头痛的诊断依赖患者症状,症状是患者主观的感觉,无客观体征和特异的检查仪器设备帮助诊断,但大脑静脉窦狭窄是偏头痛原因之一。
本研究样本量较少,还需大宗病例积累,3D CE-MRV可作为2D-TOF MRV的补充检查手段。对于临床似诊断偏头痛,常规CT、MRI检查结果正常的患者,MRV应作为常规检查,以明确偏头痛患者,大脑静脉窦是否存在非病理性狭窄,为临床诊治提供依据。