心电图异常早产儿的围产期危险因素分析
鲁其乐,王清萍,张永军
(皖南医学院第一附属医院 弋矶山医院 1.心功能科;2.儿科,安徽 芜湖 241001)
早产儿由于心血管结构、心脏自主神经支配发育均不成熟,心脏调节能力较弱[1-2]。同时未成熟心脏泵血量、储量有限,心率的任何显著变化都会导致心输出量下降、心脏充盈受损和静脉充血,其严重程度取决于心律失常的特征和心肌特性。年龄越小,对心律失常的耐受性越低[3]。为提高早产儿的生存质量,降低病死率,及时了解早产儿发生心电图异常的围产期潜在危险因素至关重要。本研究根据早产儿出生后有无发生心电图异常进行分组,采用二元Logistic 回归对其潜在危险因素进行分析,旨在探索早产儿发生心电图异常的相关围产期危险因素。现报道如下。
1 资料与方法
1.1 研究对象 选择2018年3月~2020年3月弋矶山医院新生儿重症监护病房收治的住院期间曾发生心电图异常的早产儿82例,并以同期收住未发生心电图异常的37例早产儿为对照,患儿均经过MedEx 12 导平板心电图机进行心电图记录,诊断参照《新生儿心电图判读指南》[4-5]。纳入标准:①出生胎龄为260/7~366/7周;②入院年龄≤24 h;③所有早产儿均为遵医嘱出院并有完整的临床资料。排除标准:①自动出院及死亡;②先天性心脏病、心肌病等心脏自身因素;③胎儿宫内心律失常;④母亲及早产儿曾使用过易致心律失常药物;⑤母亲有系统性红斑狼疮(SLE)等自身免疫性疾病致早产儿抗Ro (SSA)抗体阳性、甲状腺功能亢进或减退;⑥先天性代谢障碍;⑦临床资料不完整。
1.2 方法 采用回顾性分析法,收集82例曾发生心电图异常及37例未发生心电图异常早产儿母亲一般基线资料,分娩时孕母、胎盘、脐带、胎儿等因素,早产儿入院时主要病因,早产儿心电图(ECG)记录结果,心肌酶、血电解质(均为ECG检查时)。

2 结果
2.1 心电图异常组与对照组早产儿围产期相关单因素分析 单因素分析结果发现:两组早产儿在出生体质量、1 min和5 min Apgar评分、入院主要病因、母亲原发病、妊娠并发症、胎膜早破时间之间差异均有统计学意义(P<0.05);性别、出生胎龄、母亲年龄、妊娠和分娩方式、胎产次、单双胎、胎盘、脐带、羊水间差异均无统计学意义(P>0.05)。详见表1。
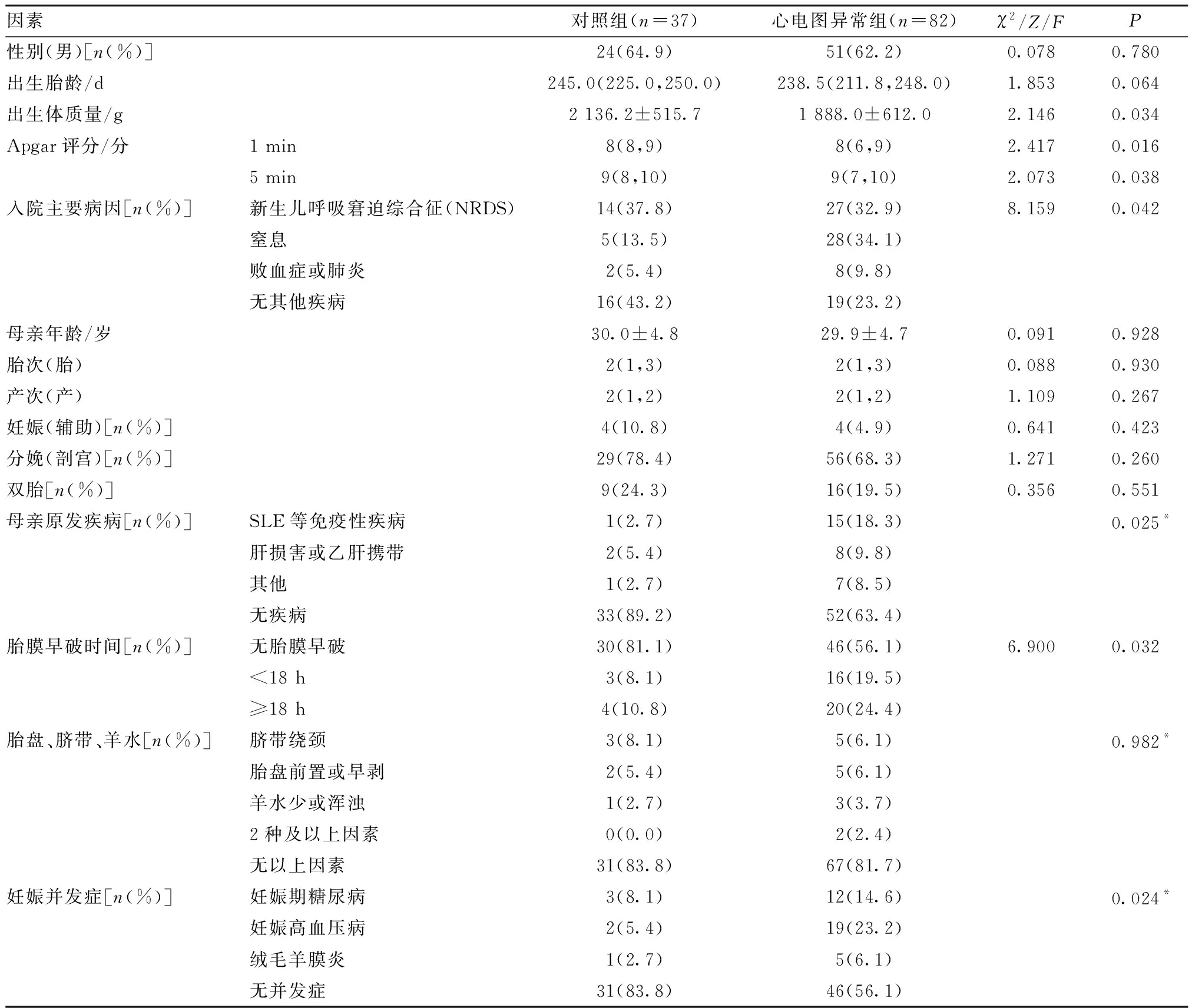
表1 两组早产儿围产期因素分析
2.2 心电图异常多因素分析 根据单因素分析结果,按照纳入(α=0.05)与排除(β=0.10)标准,共有出生胎龄、出生体质量、1 min和5 min Apgar评分、早产儿入院主要病因(NRDS、新生儿窒息、新生儿败血症或肺炎)、母亲原发病(贫血、SLE等免疫性疾病、肝损害或乙肝携带及其他)、妊娠并发症(妊娠期糖尿病、妊娠高血压病及绒毛羊膜炎)、胎膜早破时间(<18 h及≥18 h)8个变量纳入二元Logistic回归模型。结果显示,胎膜早破时间≥18 h、妊娠高血压病及绒毛膜羊膜炎、入院时有窒息是早产儿发生心电图异常的危险因素(P<0.05);而出生时高体质量是早产儿发生心电图异常的保护因素(P<0.05)。详见表2。
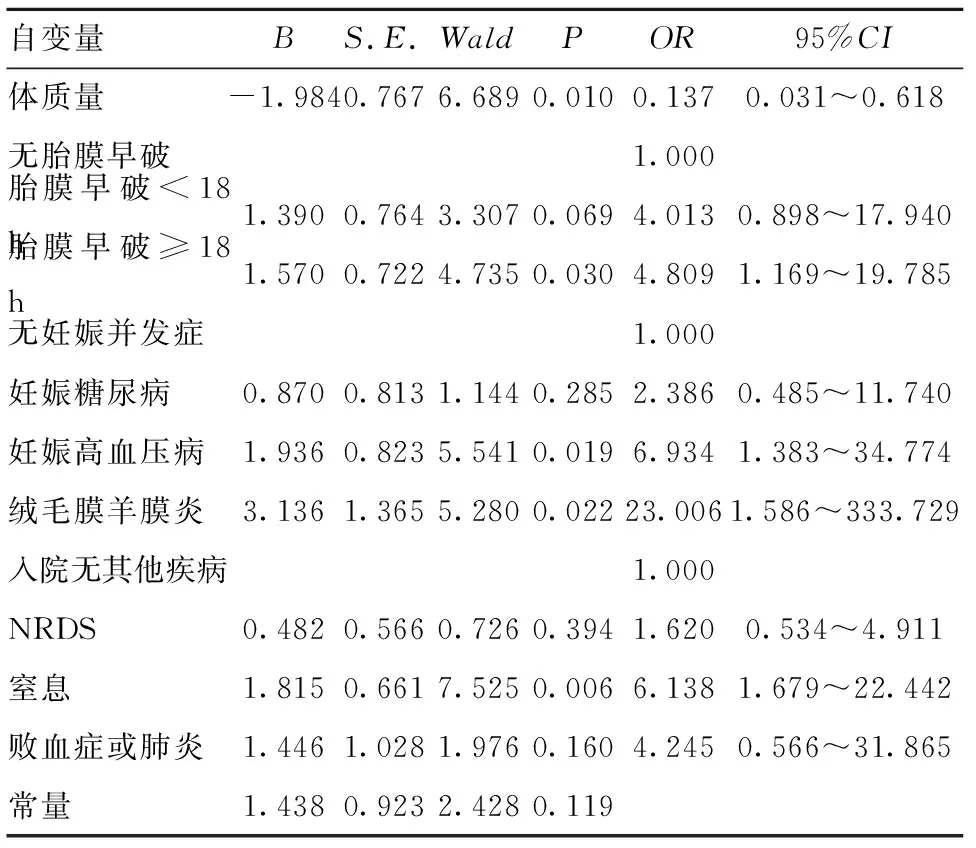
表2 早产儿心电图异常影响因素的二元 Logistic 回归结果
2.3 早产儿心电图异常类型及相关病因分析 主要类型包括窦性心律失常56例(窦性心动过速52例、窦性心动过缓4例),异位博动及异位心律5例(室上性心动过速、心房扑动各2例、房性早搏伴短阵房性心动过速1例),Ⅱ°房室传导阻滞(AVB)7例,Q-Tc延长及T波改变14例,窦性心律失常最常见。电解质紊乱诊断(主要包括低钾、高钾、低钙)参照《实用新生儿学》 诊断标准[6]。结果显示,早产儿发生心电图异常时,不同类型心电图异常组间发病时间和电解质紊乱差异有统计学意义(P<0.05);不同类型心电图异常组间磷酸激酶同工酶(CKMB)水平差异无统计学意义(P>0.05),但在异位博动及异位心律、Ⅱ°AVB及Q-Tc延长或T波改变组CKMB水平均明显增高。详见表3。
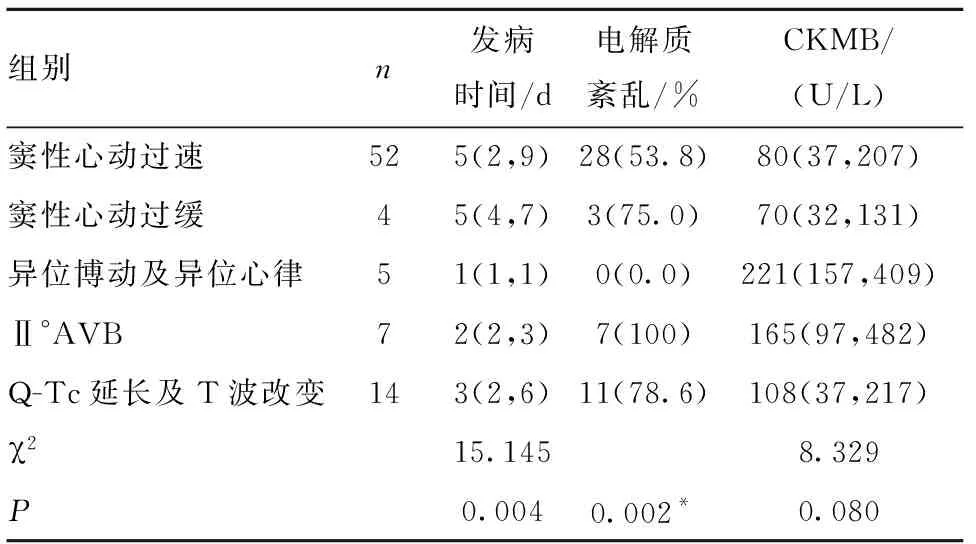
表3 早产儿心电图异常类型及相关病因分析
3 讨论
围产期多种高危因素是造成早产的主要原因,且可能对早产儿的多个系统造成近期和远期损害[7],在心血管系统中,心肌损伤是较常见的,且可在心电图中出现异常表现[8]。本研究结果显示,胎膜早破时间≥18 h、妊娠并发症(妊娠高血压病和绒毛膜羊膜炎)及窒息是早产儿发生心电图异常的独立危险围产因素;而出生时高体质量是早产儿发生心电图异常的保护因素。研究表明,早发型子痫前期并发妊娠期糖尿病孕者存在糖脂代谢异常的情况更加显著,可对新生儿的物质代谢产生干扰,导致新生儿乳酸升高及产生潜在的心肌损伤[9]。此外,妊娠高血压病可能因胎盘血液动力学改变,导致胎儿宫内发育迟缓,通过胎盘氧气交换减少,最终导致胎儿出生后低体质量、因心肌缺氧发生潜在的心肌损伤,可在胎儿或新生儿出现临床表现[10]。胎膜早破增加早产及急性绒毛膜羊膜炎的发生[11],其结果可能导致胎儿出生后呼吸窘迫(RDS)、窒息、吸入性肺炎及感染等疾病发生率的增加[12-13]。 上述相关疾病均可直接或间接引起早产儿出生后发生潜在的心肌损伤、电解质紊乱等情况,最终表现为不同类型心电图异常。
本研究对82例发生心电图异常早产儿心电图、CKMB、电解质水平结果分析发现,53.8%(28/52)窦性心动过速、75%(3/4)窦性心动过缓、100%(7/7)Ⅱ°房室传导阻滞(Ⅱ°AVB)、78.6%(11/14)Q-Tc延长及T波改变的早产儿合并有电解质紊乱,异位博动及异位心律(室上性心动过速、心房扑动、房性早搏伴短阵房速)均无电解质紊乱。表明电解质紊乱是导致早产儿发生心电图异常的一个重要原因。因为低出生体质量早产儿排钠较多、排钾能力较差,易发生电解质紊乱[14]。而心电图在电解质紊乱的诊断中具有重要价值[15],对于具有发生心电图异常独立高危因素的早产儿,应做好心电图的动态监测,并尽早发现因电解质紊乱所致的心律失常。CKMB是心肌损伤的特异性指标[16],本研究结果显示,异位博动及异位心律、Ⅱ°AVB及Q-Tc延长及T波改变组早产儿CKMB水平增高,中位数分别为221(157,409)、165(97,482)及108(37,217)U/L,而窦性心动过速及窦性心动过缓组CKMB水平增高不明显。有研究表明,发生心律失常新生儿部分合并不同程度心肌损伤[17-18]。因此对于具有发生心电图异常独立高危因素的早产儿,如出现心电图异常应及时检测心肌酶,及时治疗,促进心电图恢复正常。
综上所述,围产期多种高危因素均可导致早产儿出生后发生心电图异常,胎膜早破时间≥18 h、妊娠并发症(妊娠高血压病和绒毛膜羊膜炎)及窒息是早产儿发生心电图异常的独立危险围产因素;而出生时高体质量是早产儿发生心电图异常的保护因素。对具有发生心电图异常独立危险因素的低出生体质量早产儿需做好心电图动态监测,以便及时明确发生心电图异常的病因。

