非甲状腺疾病综合征对儿童甲状腺功能的影响和预后
薛云月
人体内甲状腺激素水平的变化,不仅仅受甲状腺本身影响,一些全身性疾病也会导致其水平出现变动,而此类并非由甲状腺自身疾病而引发的甲状腺激素水平变化就被称为非甲状腺疾病综合征(non-thyroidal illness syndrome,NTIS),也被称为正常甲状腺病态综合征(euthyroid sick syndrome,ESS)。NTIS由多种因素共同作用而导致,在成人与患儿中皆有发生,对于患儿来说多发于新生儿、遗传性疾病、重症监护室及手术患儿中,其主要临床症状为总三碘甲腺原氨酸(total triiodothyronine,TT3)、游离三碘甲腺原氨酸(free triiodothyronine,FT3)下降[1]。NTIS会对患儿甲状腺功能造成较为严重的影响,其治疗方案也存在着诸多争议,本研究针对100例患儿进行对比研究,分析NTIS对患儿甲状腺功能的影响,探究其预后方法,现报告如下。
1 资料与方法
1.1 临床资料
在医院所有患儿中,随机选取于2019年3月—2020年7月期间接受治疗并患有非甲状腺疾病综合征的患儿50例作为观察组,另选取未患有非甲状腺疾病综合征的患儿50例作为对照组,其中,观察组患儿男性26例,女性24例,平均年龄为(7.42±2.34)岁,其中感染患儿12例、糖尿病患儿9例、遗传性疾病23例、肝移植患儿6例。对照组患儿男性27例,女性23例,平均年龄(8.24±2.73)岁,其中,感染患儿14例、糖尿病患儿6例、遗传性疾病25例、肝移植患儿5例。两组患儿基本资料差异无统计学意义(P>0.05),可进行对比研究。纳入标准:(1)14岁以下患儿;(2)可自行配合甲状腺功能检测患儿。排除标准:(1)临床资料不全患儿;(2)行甲状腺手术患儿;(3)合并其他脏器功能严重障碍患儿。本研究已通过本院伦理委员会的批准,且在患儿家属知情并签署同意书的前提下进行。
1.2 方法
对两组患儿进行数据统计,包括其一般情况、遗传病史、手术史等。两组患儿皆接受甲状腺功能检测,检测仪器为贝克曼库尔特全自动化学发光免疫分析仪,对患儿FT3、TT3、TSH指标进行检测。在对两组患儿炎性指标进行检测,检测项目包括:C反应蛋白(C-reactive protein,CRP)、降钙素原(procalcitonin,PCT)、中性粒细胞[2]。
1.3 观察指标
(1)甲状腺功能。检测FT3、TT3、TSH指标,正常指标为FT3=3.8~6.0 pmol/L;TT3=1.45~3.71 nmol/L;TSH=0.3~5.0m U/L。正常率=指标正常例数/总例数×100%。
(2)C反应蛋白(CRP)、降钙素原(PCT)、中性粒细胞指数。CRP正常值:800~8 000 μg/L;PCT正常值:<0.5 ng/L;中性粒细胞指数正常值:0.40~0.75(40%~75%)。
1.4 统计学分析
采用SPSS 25.0软件进行数据处理,以(±s)表示计量资料,组间用独立样本t检验,组内用配对样本t检验;计数资料以(n,%)表示,两组间比较采用χ2检验;P<0.05为差异具有统计学意义。
2 结果
2.1 两组患儿甲状腺功能正常率比较
观察组患儿的甲状腺功能正常率更低,仅为44.00%,而对照组患儿甲状腺功能正常率高达96.00%,差异具有统计学意义(P<0.05)。见表1。
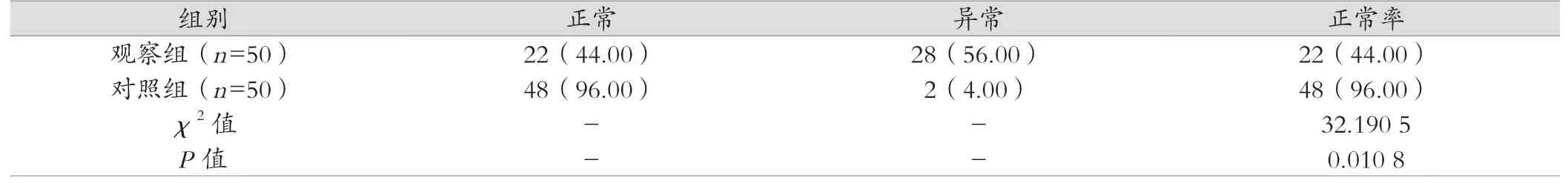
表1 两组患儿甲状腺功能正常率比较 [例(%)]
表2 两组患儿炎性反应比较 (±s)
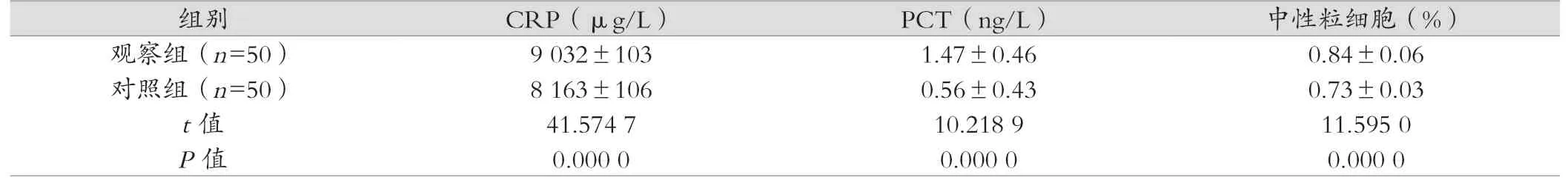
表2 两组患儿炎性反应比较 (±s)
?
2.2 两组患儿炎性反应比较
两组患儿各项炎性指标均高于正常值,而观察组均高于对照组,差异具有统计学意义(P<0.05)。见表2。
3 讨论
非甲状腺疾病综合征(non-thyroidal illness syndrome,NTIS),也被称为正常甲状腺病态综合征(euthyroid sick syndrome,ESS),通常又称为低T3综合征(low T3syndrome,LT3)。是一种甲状腺激素代谢紊乱和非甲状腺功能疾病为特征的病征,经血清学检测患者的总T3、游离T3减少,总T4、游离T4以及促甲状腺激素水平正常或下降,反T3水平升高,这是患者的主要特征,大多数非甲状腺疾病综合症患者在住院患者中比较常见,特别是一些极慢性疾病和重症疾病中报道比较多[3]。当前对于这种疾病的致病机制仍然不甚了解,但是人们发现患者出现非甲状腺疾病综合征很有可能与多种因素的共同作用有关,例如,脱碘酶、炎症因子、甲状腺激素结合蛋白、下丘脑-垂体-甲状腺(HPT)轴以及氧化应激等很有可能在此过程中发挥了重要作用,基于此本文针对甲状腺激素水平变化的原因、非甲状腺疾病综合征的鉴别诊断、临床干预及预后做出进一步的研究[4-5]。
ICU是非甲状腺疾病综合征的常见场所,而且在愈后往往存在一定的适应性和自限性,研究证实禁食和能量限制可能会对甲状腺激素代谢产生影响,当然要除去急慢性感染时的炎性反应,之所以会产生影响的原因,是因为能量的限制和禁食促使D3出现活性上调,这也是患儿因营养不良和慢性消耗性疾病而导致非甲状腺疾病综合症出现的原因,但要注意与原发性甲状腺疾病之间的区别,新生儿中非甲状腺疾病综合症也比较容易发生,特别是在合并脓毒症和感染性休克时[6]。由于新生儿的器官系统在发育上不成熟,因此很多疾病都会对新生儿造成威胁,所以新生儿一旦患病起病更急,情况更为重的影响程度,也完全不同。对于早产儿进行常规筛查非常重要,特别是重症监护室的新生儿,更是极为有必要,不仅能够发现异常的甲状腺激素水平同时,还能够展开针对性的治疗。不过当前对于非甲状腺疾病综合症的个体化治疗,仍然存在部分争议,新样本,研究仍需作出论证,甲状腺激素和神经系统之间有着密不可分的关系,三碘甲状腺原氨酸(triiodothyronine,T3)会对中枢神经产生影响,通过调节脑神经形成过程中蛋白质合成的基因表达、神经元的迁移与分化、轴突的生长、树突的发育和突触的形成等实现。也有研究报道,游离甲状腺素(freethyroxine,FT4)水平较高的早产儿,其脑白质区域较低水平FT4的脑白质区域更大,推测甲状腺素(thyroxine,T4)能影响大脑的发育,促进神经细胞的增殖、迁移和分化。
I型糖尿病属于自身免疫性疾病,对于这一类型的患儿而言,甲状腺激素的模式与甲状腺自身的免疫状态之间没有明显的关系,通常情况下是受到代谢异常的影响,例如血液中pH值和碱剩余[7]。对于健康儿童来说,FT3和FT4之间的比值也要明显高于糖尿病患儿,但如果采取有效的措施对糖尿病进行控制,上述之间的关联会逐渐消失。诊断过程中甲状腺抗体阳性者在后期需要补充一定的T4,另外,I型糖尿病患儿和甲状腺功能降低的患儿,在异常代谢的状态下,很有可能形成一个死循环,因甲状腺功能的降低,会导致胰岛素抵抗增加,糖代谢受损,而这一异常状态又会对甲状腺功能产生损伤[8]。
肝脏是参与到不同内分泌激素蛋白合成与代谢的重要器官,所以一旦肝纤维化或出现遗传性的代谢,肝脏疾病很有可能引发甲状腺紊乱,造成非甲状腺疾病综合征[9]。目前在针对遗传代谢性疾病进行治疗的过程中,器官移植已经成为了比较常见的手术方式,特别是对一些终末期器官功能进行治疗,这种手段非常有效,近些年来发现非甲状腺疾病综合症与器官移植之间也存在着一定的关系,特别是接受肝移植后的第1天,很有可能发生非甲状腺疾病综合征。
在维持内分泌稳态的过程中,不可或缺的就是线粒体这一重要细胞器,线粒体往往与类固醇激素的合成之间有着重要关系,而所提供的能量就是ATP[10]。线粒体疾病的抑制性很强,一旦出现问题,很有可能造成多系统异常。遗传性腺体疾病往往会对患儿的内分泌造成异常,包括细胞内激素的产生或细胞外激素分泌障碍,非甲状腺疾病综合征就是其中的一种。另外普拉德威利综合症,这种鱼基因组印记相关的疾病,往往也会导致新生儿出生后出现肌肉张力减退、食欲过剩、矮身高、性腺功能减退行为问题的,因下丘脑分泌异常而导致生长激素匮乏,引发非甲状腺疾病综合征。但通过对体质量的控制,这种非甲状腺疾病综合症可以逐渐消失。
除此之外先天性糖基化障碍这种因常染色体隐性遗传而导致的遗传代谢性疾病,虽然在临床上呈现出多样性,但长此以往会导致多器官多系统受到损害,从无临床具体表现到病情危重,存在非甲状腺疾病综合征的状态,这一系列的遗传性疾病意味着在罕见遗传代谢疾病中,对于非甲状腺疾病综合征的诊治也要给予高度重视。
在最近诊断过程中可以利用TSH水平的升高程度来判断原发性甲状腺功能是否出现减退,进而排除非甲状腺疾病综合征,需要结合下丘脑和垂体性疾病导致的继发性甲状腺功能减退进行鉴别,如果出现较高的皮脂醇水平、垂体泌乳素以及促性腺激素正常,那么则可以判定为非甲状腺疾病综合征患儿,但如果皮质醇和促性腺激素水平下降,垂体泌乳素水平偶尔上升,那么很有可能是继发性甲状腺功能减退,具体情况应结合实验室及医学影像的检查结果进行诊断。
各种急慢性疾病患儿伴有NTIS已经是一种较为常见的医疗现象,部分专家认为这是机体能量自我保护的适应方式,但这一理论并不适合所有情况,在小部分情况下NTIS的出现是否属于适应机制并不能完全确定,尚需要进一步研究。而关于NTIS的治疗,还需要结合具体情况制定治疗方案,例如施行冠状动脉支路移植(CABG)的患儿应用补充T3替代疗法能够获取良好的治疗效果,有效降低患儿死亡率。但对于扩张型心肌病伴有NTIS的患儿,应用T3后,虽然左心室的舒张量与每搏输出量都得到了明显的改善,但其心脏内外的压力却无明显的变化。另外,对于肥胖伴有NTIS的患儿而言,常用的治疗方案为补充甲状腺激素治疗,但通过回顾性分析发现该治疗方案的持续性效果并不佳,尤其是对于减肥期间的患者其效果更不能确定,另外该方案治疗后的发病率和死亡率之间差异较小,也论证了这一观点[11]。
目前,在医疗界针对以补充T3或T4作为NTIS的常规疗法是否具有良好的治疗效果仍然存在着争论,一时间难以形成定论,但对于新的治疗方案的研究却一直没有停歇。相关专家针对NTIS疾病提出了联合应用生长激素释放肽2(GHRP-2)和促甲状腺激素释放激素治疗方案,这对于该疾病的治疗提供了新的方向,而这种治疗方案具有良好的恢复T4水平的效果,并且能够提高甲状腺激素释放的反应性,对于患儿整体代谢状况具有明显的改善效果[12-13]。另外,针对肥胖、高血脂和高LP(a)伴有NTIS的患儿,科研人员研发出了以TRB受体激动剂(GC-1)为主的新药,其主要通过选择性调节TRA来激活TRB,从而提高新陈代谢的速率,实现T3水平的恢复。使NTIS的治疗又多了一个替代方案。而越来越多新的治疗方案的出现能够不断提高NTIS的治疗效果,从而降低该疾病对患儿甲状腺功能的影响,使患儿能够更加健康的成长。
临床上,非甲状腺疾病综合征会对患儿的甲状腺功能造成极大的影响,且该影响会持续时间较长,属于损伤机制,预后较差。但因导致非甲状腺疾病综合征的因素有很多,需要在治疗过程中进行明确的分辨,找到问题的原因,才能够进行有效的干预措施。

