急性白血病合并急性冠脉综合征1例及文献复习△
赵 丹,周 鹏
(1.成都医学院,成都 610500;2.成都医学院第一附属医院心血管内科,成都 610500)
急性白血病起病急,病情重,进展快,自然病程一般在半年内,其临床表现主要有骨髓组织受白血病细胞浸润所导致的造血功能障碍(如感染、贫血、出血等)以及白血病细胞浸润全身引起脏器的表现(如淋巴结、肝脾肿大等)。由肿瘤细胞浸润破坏血管壁并释放促凝物质,促进血栓形成导致急性冠状动脉(冠脉)综合征(acute coronary syndrome,ACS)的患者临床比较少见,现对成都医学院第一附属医院近期收治的1例急性髓系白血病合并ACS的患者进行报道。
1 病例报告
患者男性,60岁,62 kg。因“突发胸痛1 h”于2019年2月10日入院。2019年2月10日上午8时许患者无明显诱因突发胸痛,心前区呈压榨样疼痛,伴颈部紧缩感,大汗淋漓,上述症状持续半小时不缓解,立即前往成都医学院第一附属医院急诊科就诊。急诊血液分析:白细胞计数134.21×109/L,红细胞计数2.91×1012/L,血小板计数31×109/L,血红蛋白91 g/L,中性粒细胞百分比91%。心电图示窦性心律,Ⅱ、Ⅲ、AVF导联ST段弓背向上抬高,左心室高电压。肌钙蛋白I 4.95 μg/L,肌酸激酶同工酶(CK-MB)23.40 μg/L,予阿司匹林肠溶片300 mg和替格瑞洛片180 mg,急诊以“急性冠脉综合征,白细胞增多待诊?”收治入院。既往史:否认原发性高血压(高血压)、糖尿病、冠脉粥样硬化性心脏病(冠心病)史,否认肝炎、结核病史及密切接触史,无手术、外伤史及输血史,无过敏史,预防接种史不详。入院后查体:生命体征平稳,急性痛苦面容,神志清楚,精神差,咽无充血,扁桃体无肿大,胸骨下段轻度压痛,全身皮肤黏膜未见瘀斑、瘀点,皮肤巩膜无黄染,浅表淋巴结未扪及。双肺呼吸音清,未闻及干湿啰音及胸膜摩擦音。心率76次/min,心律齐,心脏各瓣膜听诊区未闻及病理性杂音。腹平软,无压痛、反跳痛及肌紧张,肝、脾肋下未触及,移动性浊音阴性。肾区无叩击痛,双下肢无水肿,病理征阴性。患者发病在6 h之内,根据持续胸痛症状、心电图及心肌标志物,有急诊冠脉造影指征。冠脉造影示右冠脉优势型;左冠脉主干未见明显狭窄;前降支全程未见明显狭窄;回旋支中段局限性狭窄约30%;右冠脉血管粗大,远端次全闭塞,局部可见充盈缺损影,后降支内可见较多充盈缺损影(图1)。向家属交待病情并征得家属同意后行冠脉介入治疗,于右冠脉远端及后降支内行血栓抽吸术,抽出少许白色血栓,在左心室后支至右冠脉远端中段病变处植入支架1枚(图2)。术后予阿司匹林肠溶片及氯吡格雷口服联合抗血小板;低分子肝素钙抗凝;富马酸比索洛尔片控心率;盐酸贝那普利控制血压;阿托伐他汀钙片调脂;泮托拉唑护胃;二丁酰环磷腺苷钙营养心肌。入院后辅助检查:白细胞计数142.97×109/L,淋巴细胞计数79.73×109/L,血小板计数35×109/L,血红蛋白101 g/L。血钾4.02 mmol/L,空腹血糖7.22 mmol/L。肌钙蛋白I 4.95 μg/L,肌红蛋白75.20 μg/L,肌酸激酶同工酶23.40 μg/L。B型钠尿肽69 pg/mL。大便隐血阳性。凝血酶原时间12.5 s,部分活化凝血活酶时间35.3 s,凝血酶时间13.1 s,纤维蛋白原5.31g/L,D-二聚体10 910 ng/mL。血小板聚集功能测定:花生四烯酸5.3%,血小板聚集率(ADP)43.6%。输血全套、甲状腺功能、小便常规未见异常。心电图提示窦性心律:Ⅱ、Ⅲ、AVF ST段抬高0.2~0.4 mV。超声心动图左心室左右径38 mm,射血分数62%,心包腔内未见明显游离液性暗区。轻度二尖瓣、三尖瓣、肺动脉瓣反流。左心室顺应性减低。2019年2月13日行骨髓涂片示有核细胞增生极度活跃,G=95.50%、E=0.50%、G/E=191.0∶1。粒系增生极度活跃,以原始粒细胞为主,部分原始细胞胞浆中可见Auer小体,可见核凹陷及切迹。红系增生受抑。淋巴细胞增生受抑。全片未见巨核细胞及骨髓小粒,血小板罕见。POX染色:原始细胞阳性率>90%。外周血涂片:查见大量原始粒细胞。意见:符合AML-M1骨髓象(图3)。骨髓活检示造血组织与脂肪组织比例约为8∶1,粒红比约为5∶1,巨核系未见,纤维组织不增生,目前骨髓象增生活跃改变,异常增生的有核细胞取代三系细胞,疑为髓系白血病。免疫组化标记结果:MPO(粒系细胞+)、CD235α(红系细胞+)、CD3(-)、CD20(-)、CD138(-)、TdT(-)、CD56(-)、网织纤维染色(-),病理诊断考虑为急性髓系白血病(图4)。最后诊断:急性粒细胞白血病未分化型(M1型);急性冠脉综合征,急性下壁ST段抬高型心肌梗死Killip分级Ⅰ级。遂转入血液科继续治疗,予以碳酸氢钠碱化水化处理;羟基脲抗肿瘤治疗;住院期间患者血小板进行性减少,最低血小板计数5×109/L,故停止双抗治疗。予以输新鲜血浆、辐照血小板、重组人血小板生成素等对症支持治疗,予以阿糖胞苷+柔红霉素(DA)进行化疗。经过上述治疗,患者疼痛症状缓解,肌钙蛋白、白细胞渐趋正常,血小板计数逐渐增加,心电图抬高的ST段逐渐回落,病情较前好转,目前仍在随访中。
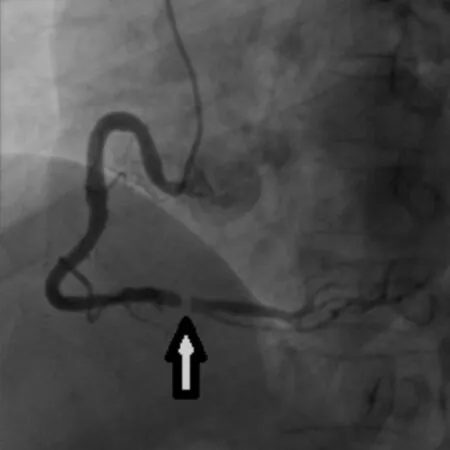
图1 右冠脉造影示右冠脉血管粗大,远端次全闭塞,局部可见充盈缺损影

图2 右冠脉经皮冠脉介入治疗后在左心室后支至右冠脉远端中段病变处植入支架1枚,术后右冠脉远端血流心肌梗死溶栓试验血流3级

图3 骨髓涂片(苏木素伊红染色,×400)

图4 骨髓活检(苏木素伊红染色,×100)
2 讨论
急性白血病患者可能因白细胞过多而发生并发症,高白细胞血症对血流动力学有不良影响,导致组织灌注减少。小血管最容易受到白血病细胞损伤,当冠脉先前因动脉粥样硬化而变窄时,高白细胞血症可能导致心肌缺血甚至心肌梗死[1]。本例患者冠脉造影示右冠脉远端次全闭塞,局部可见充盈缺损影,后降支内可见较多充盈缺损影。当然,术中可应用血管内超声明确有无血管钙化及病变程度。此次发病原因需考虑以下因素:(1)患者空腹血糖偏高,不排除既往长期高血糖引起冠脉粥样硬化,斑块形成、斑块破裂和血栓形成。(2)白细胞淤滞堵塞冠脉导致心肌缺血。(3)白血病细胞浸润破坏血管壁并释放促凝血物质,引起血小板聚集、血栓形成。该患者2018年7月于我院查血常规无异常,之后未到其他医疗机构就诊,此次入院系首次诊断白血病,故可排除化疗药物导致心肌损害。本文认为该患者白血病细胞浸润、破坏血管壁导致血栓形成的可能性较大。
近年来,陆续有急性白血病合并急性冠脉综合征的案例报道,其中大多数是男性患者,在此我们总结急性白血病患者合并急性冠脉综合征的个案报道(表1)。上表总结的多为青年患者,白细胞计数较低。这些特点表明,当一个相对“特殊”的胸痛患者入院时,如血常规异常,应考虑潜在血液系统疾病的可能,如急性白血病。由于阿司匹林、氯吡格雷、溶栓治疗和冠脉造影方法有危及生命的出血危险,急性白血病合并急性冠脉综合征患者的治疗仍是难题,目前尚无明确指南推荐,亦缺乏临床用药经验。对于急性ST段抬高型心肌梗死患者而言,通过直接经皮冠脉介入治疗早期开通梗死相关血管、恢复有效血流灌注可显著改善预后。缺血后适应能够显著加快急性心肌梗死患者急诊治疗中冠脉血流,减少再灌注心律失常发生,保护心肌损伤,改善预后[15]。本例患者通过植入冠脉支架、营养心肌、减轻心脏负荷、输注血小板和红细胞悬液、羟基脲抑制白血病细胞增殖、抑酸护胃、静脉营养支持等综合治疗,取得了一定的疗效。对于急性白血病合并急性冠脉综合征患者应重视白血病的治疗,并注意化疗药物相关毒副作用。
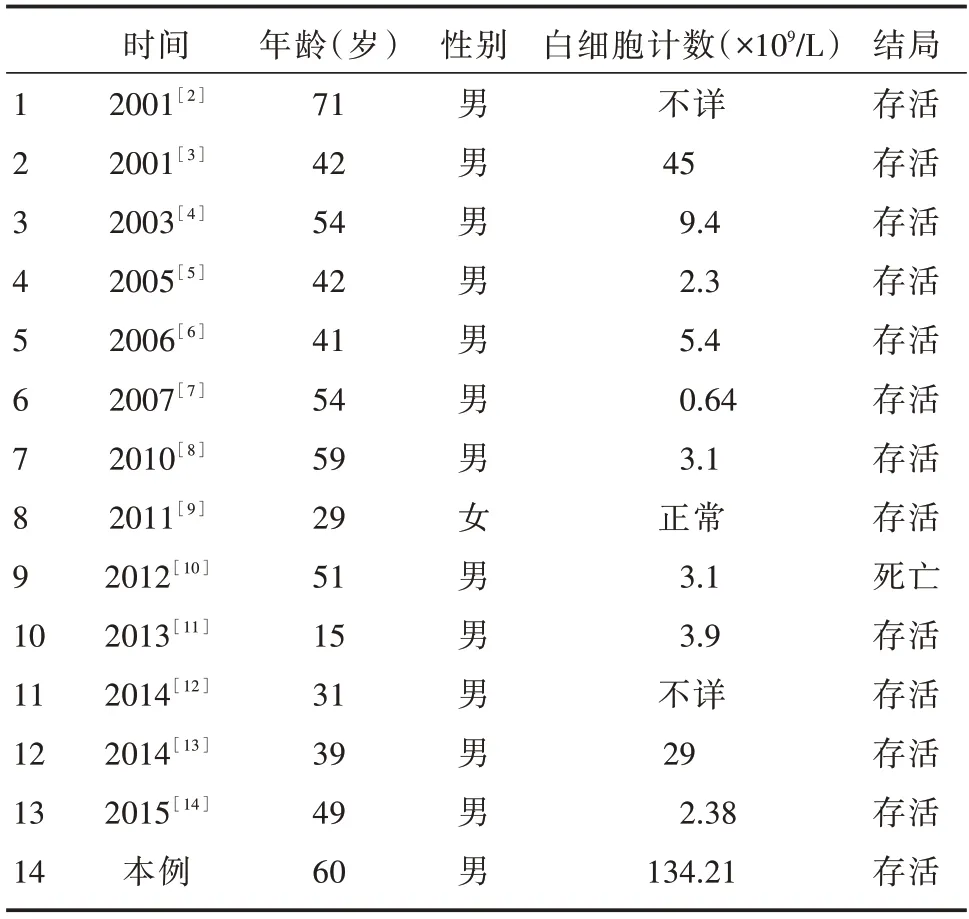
表1 急性白血病合并ACS患者文献综述
本文认为对急性白血病合并急性冠脉综合征的患者,若冠脉造影提示冠脉病变程度达到支架植入的指征,则应考虑冠脉支架植入。术后抗血小板治疗则应谨慎,防止出血是关键。此外,对于应用肝素后血小板减少的患者还应警惕肝素诱导性血小板减少症(heparin induced thrombocytopenia,HIT)。每5 000例住院患者中约有1例发生HIT,但在患者群体中存在很大差异,心脏手术后的发生率为1%~3%,临床应加强监测血小板计数和凝血功能,必要时检测HIT抗体和进行其他相关检查[16]。抗血小板治疗应综合考虑,在充分权衡出血及栓塞风险的情况下个体化用药,可通过患者的临床情况(出血症状及体征、凝血功能、血小板计数等)和风险评估,若血小板数量极低,经评估有极大出血风险,建议立即停用所有抗血小板药物和抗凝药物,制定更加科学的治疗方案。

