精细化管理理念在产房紧急剖宫产术流程再造中的应用
张智霞,秦婷婷,张 娟,贾爱芹
临汾市中心医院,山西041000
精细化管理理念是一种新的管理及文化理念,源于泰勒的“科学管理”理论[1],是基于科学,追求精益求精,利用各种管理方法、手段和资源,强化组织间协作,将工作中每一个环节做到精准化、合理化、科学化,优化流程,提高组织成员的执行力和效率[2]。紧急剖宫产是快速终止妊娠、挽救母胎生命的最佳手段。当前,多数学者较认同的紧急剖宫产指证为2000年Lucas等[3]提出的紧急剖宫产即即刻剖宫产,存在即刻威胁母亲或胎儿生命的情况,如前置胎盘大出血、脐带脱垂、胎盘早剥、急性胎儿窘迫等紧急情况。美国妇产科医师协会(ACOG)在《妇产科标准》(第6版)中对紧急剖宫产术的建议调整为自决定行剖宫产术至胎儿娩出的时间,即决策分娩时间(DDI)应<30 min[4]。目前,国内外专家对此建议比较认可,但全球不同地区的既往研究数据显示:达标率为1.7%~100.0%[5],多数学者表示此标准较难达到[6-8]。我院是危重孕产妇救治中心,为有效降低危重孕产妇母儿死亡率,提高我院产科救治质量,利用精细化管理理念对现有产房紧急剖宫产流程进行再造。现报道如下。
1 临床资料
选择2018年12月—2020年12月在我院产房行紧急剖宫产术的10例产妇,年龄23~41(30.6±3.2)岁;孕次1次或2次[(1.1±0.2)次];孕周36~40(37.4±0.5)周;学历:小学及以下1例,高中或中专4例,专科3例,本科及以上2例;其中前置胎盘出血1例,脐带脱垂2例,羊水栓塞1例,胎盘早剥3例,胎儿窘迫2例,宫内感染1例。DDI 27~43(38.0±5.1)min;第Ⅰ阶段从决定手术至进手术室时间0~20(14.0±0.7)min;第Ⅱ阶段从进手术室至手术开始时间8~15(12.0±0.5)min;第Ⅲ阶段从手术开始到胎儿娩出时间0~8(6.0±0.2)min。其中发生在正常上班时间(08:00~12:00及15:00~18:00)4例,DDI为27~36(31.0±2.1)min,其他时间6例,DDI为35~43(39.0±3.4)min。新生儿转入新生儿重症监护室8例,其中重度窒息5例(死亡1例),轻度窒息3例,身体状况良好2例。
2 紧急剖宫产流程的实施
2.1 组建调研团队
组建多学科协助的紧急剖宫产调研小组,成员有8人,副院长1名,医务科1名,产科主任1名,产房护士长1名,手术室护士长1名,麻醉科主任1名,新生儿科主任1名,数据分析整理者1名。
2.2 绘制原产房紧急剖宫产术流程图
由院领导带头组织,调研小组全体成员共同参与讨论,利用精细化管理理念,总结以往工作经验,从紧急剖宫产整体运转的各个关键环节进行分析探讨,梳理各阶段各部门人员的分工职责及工作要点,利用绘图软件绘制流程图,如图1。

图1 产房紧急剖宫产术改造前流程图
2.3 结合精细化管理重点改进措施
2.3.1 术前谈话
术前谈话是医务人员在术前向病人及家属说明手术相关事项和风险的告知说明,是病人的基本人权,是预防医疗纠纷的重要步骤[9-10]。一旦决定行剖宫产术,病人必须签署知情同意书,如果时间紧急,也至少有口头的知情同意[11]。术前谈话过程包括医师到产房外等候区寻找病人家属,解释病人病情、手术紧急情况及手术风险,病人家属考虑及签字。紧急剖宫产术,时间比较紧急,难以做到规范标准的知情同意,建议将手术知情同意告知前移至孕妇入院时。提前签署知情同意可有效避免紧急剖宫产时联系不到家属和告知不全的情况,可节约时间进行术前准备。有研究显示,使用模型、图表、比喻等告知方式解释更有利于病人及家属理解病情,提高医患沟通效果,节省时间。建议知情同意以谈话为主,辅以告知书、附有图像的信息手册、视听资料等形式[12]。
2.3.2 呼救
有研究表明,多学科协助模式可以减少紧急剖宫产DDI[13]。一旦启动紧急剖宫产流程,产房当班助产士应当立即向麻醉师、手术室护士、其他助产士、新生儿科医师发出呼救,请求立即来产房手术室支援。原呼救模式是由当班助产士拨打相关科室电话呼叫其他科室相关人员到场。如果发生在非工作日时间或科室较忙,电话不易被接通时,呼救信息不能及时送出,将会延长DDI。澳大利亚一所妇产医院在2007年设立的紧急剖宫产绿色激活系统,可以使抢救小组(手术室护士、麻醉师、新生儿科医师、其他助产士等)同时接收呼救信息,达到立即响应效果,从而减少延误时间,建议有条件医院采纳[14]。
2.3.3 术前准备
2.3.3.1 建立静脉通路
液体治疗可以优化循环容量,改善组织灌注,使血容量与心血管功能相匹配,避免病人容量不足和负荷过重[15]。术前应该预见性的建立2条及以上有效静脉通路,必要时行深静脉置管术,1条静脉通路保证液体及药物的及时输入,另外1条静脉通路以备维持麻醉给药或抢救使用[16]。
2.3.3.2 抽备血,及时送检
输血是安全实施外科手术的必要保障,是一种不可替代的治疗方法,当有效循环血量减少及血液成分发生改变时,围术期输血可以迅速纠正,增强病人对手术的耐受力,促进术后伤口愈合和疾病的快速恢复[17]。产科紧急剖宫产术风险较大,术前应及时备血,交叉配血,一旦开始抢救病人,备血、配血、输血就更加困难,影响抢救效果,威胁母儿生命。
2.3.3.3 术前皮肤准备
术前皮肤准备是去除毛发和皮肤清洁,在不破坏皮肤完整性的前提下减少皮肤表面的细菌数量,是预防手术感染的重要举措[18]。传统备皮包术前剃毛,容易使皮肤出现微小割伤和划伤,破坏皮肤保护屏障,增加伤口感染风险[19-20]。国外有研究表明,剔除毛发不应作为预防切口感染的常规措施,只有当毛发影响手术操作时才应去除[21]。紧急剖宫产时间紧迫,为节省时间,缩短DDI,不建议传统术前备皮。
2.3.3.4 术前留置导尿管
术前留置导尿管是为了不影响子宫下段的暴露,避免损伤膀胱,防止术后尿潴留,但没有循证依据证明术前留置导尿管的益处。甚至有研究表明,术前不留置尿管可以降低尿路感染的风险,并没有增加手术的困难性和尿潴留发生率[22]。因此,在紧急剖宫产时间非常紧急的情况下,不推荐术前留置导尿管,可以在手术结束后立即留置,以节省术前准备时间[11]。
2.3.3.5 预防性使用抗菌药物
手术切口的性质是预防应用抗菌药物的依据。剖宫产手术为清洁污染(Ⅱ类)手术,切口邻近阴道、宫颈,术后产褥期产妇机体免疫力低下,生殖道菌群易失调,导致菌群转移,增加感染概率。有研究表明,在切皮前预防性使用抗菌药物可以明显减少术后感染的发生[23]。临床研究证实,剖宫产术后主要感染致病菌为金黄色葡萄球菌、肠球菌、大肠埃希菌,而头孢类抗生素属于广谱抗生素,安全性高[24]。紧急剖宫产在保证安全的前提下,建议预防性使用头孢菌素类抗生素预防感染。
2.3.3.6 抢救用物准备
根据紧急剖宫产手术特点,将抢救仪器设备、相互关联的物品集中定位放置,使用“停车位”模式管理,可以提高手术效率[25]。“停车位”模式是根据仪器使用频率、占地面积等划分,并在“停车位”方框内标识仪器名称,制作仪器分布示意图,贴在产房手术间门口,手术参与人员根据分布图及名称取用和归位。配置新生儿抢救物资专用箱,规定每个班次检查保证其规格、品种、型号齐全并处备用状态,手术期间尽量减少手术人员出手术间拿取物品。
2.3.4 转运孕妇至产房手术室
开启紧急剖宫产绿色通道,确保转运通畅,将紧急剖宫产手术室设在产房中间,使产妇能够快速转运至手术室[26]。手术室内应备有紧急剖宫产的简易手术包等,进行快速手术清点,减少术前准备时间[11]。
2.3.5 安全核查
安全核查是在手术开始前,由术者提出,与麻醉师、手术护士、巡回护士等所有在场人员进行核对,确保手术部位、方式、病人正确,提高手术安全意识,确保紧急剖宫产的安全。Conley等[27]强调了紧急剖宫产术前暂停确认的重要性。目前,国内外均没有统一的紧急剖宫产核查表,为安全起见,建议制定适合本单位的紧急剖宫产核查表。紧急剖宫产团队全体成员均应参与术后讨论和报告,不断完善核查表,并制定相应的标准流程,确保紧急剖宫产术快速准确进行。
2.3.6 麻醉诱导
紧急剖宫产麻醉方式选择与孕妇是否实施分娩镇痛、手术紧急程度、母胎状况、产房手术室条件、麻醉师技术和倾向以及医疗安全有关[11]。紧急剖宫产建议首选全身麻醉,迅速安全,但有插管困难、误吸、产后出血和新生儿窒息的风险,如果孕妇存在有效分娩镇痛的硬膜外置管时,通过增加药物可达到同样的效果[28]。
2.3.7 手术过程
有研究表明,腹壁横切口相对美观,但对子宫、附件的暴露程度不如纵切口,相对延长了胎儿娩出时间,但并没有改善围产儿的预后[29]。紧急剖宫产腹壁切口的选择影响不大,建议术者根据胎方位、其他并发症及合并症,选择自己擅长的手术切口。手术部位通常选择子宫下段,切口应该足够大,能够快速顺利娩出胎儿。有研究表明,对于胎头高浮、未衔接者,当出头困难时,使用产钳助产,可以加快胎儿娩出速度,建议预先准备好剖宫产产钳[30]。
2.4 根据改善重点,绘制改善后流程图(见图2)
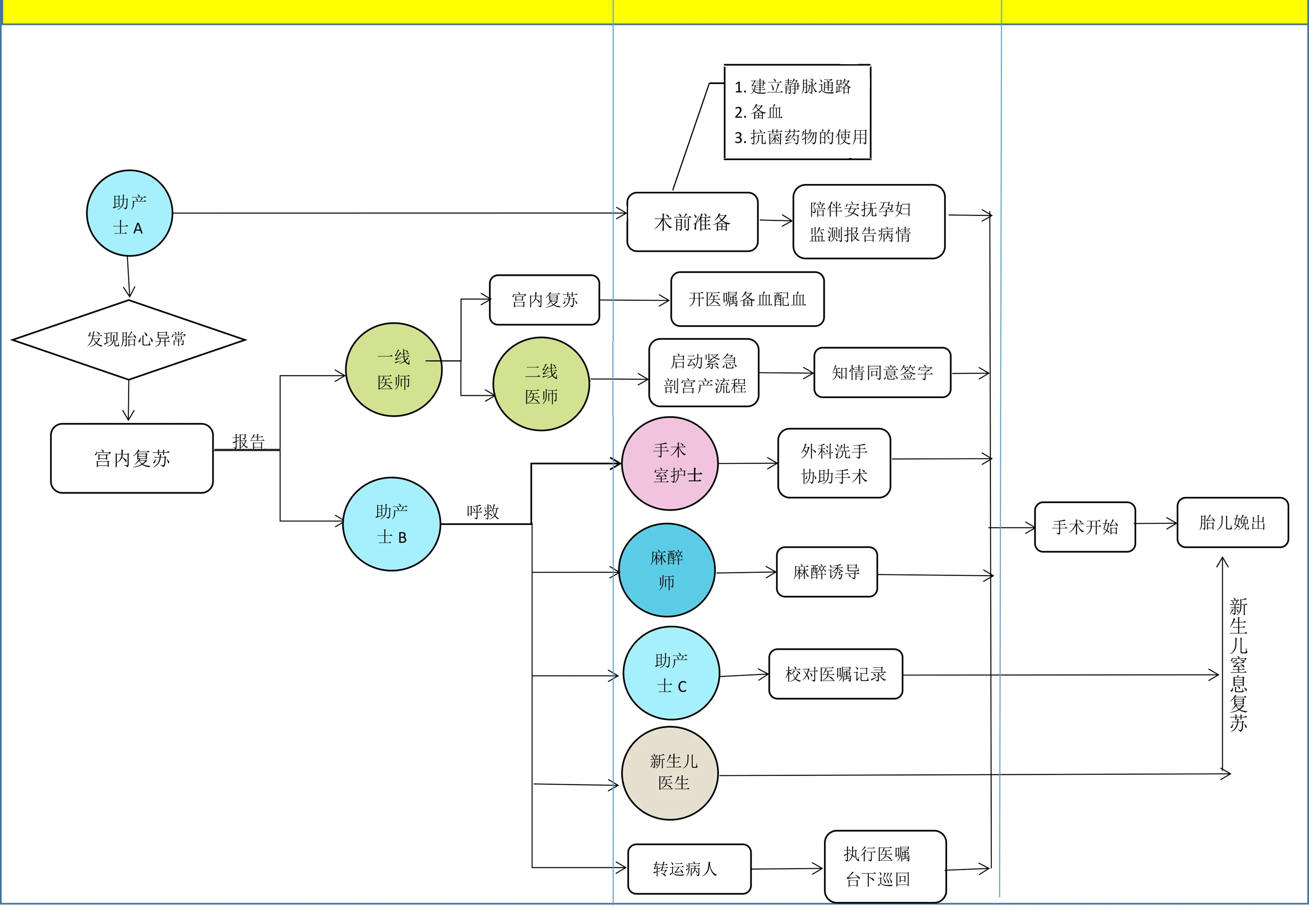
图2 产房紧急剖宫产术改造后流程图
3 讨论
3.1 精细化管理应用于流程再造的重要性
精细化管理是以科学管理理论为基础,强调工作人员应端正态度,在每一个工作环节都要精益求精,明确责任分工,从而提高工作效率。多数研究将精细化管理运用于护理管理及流程中,效果明显。李丽娥等[31]将精细化管理运用于手术室,明显提高了病人满意度和手术质量及效率。李翠娟[32]将精细化管理运用于供应室使手术器械灭菌合格率达到100%;手术人员满意度达到99.7%。孙璐等[33]将精细化管理运用在手术室有效保证了手术医师的准时性,提高了手术开台准时率。叶贞等[34]将精细化管理运用在输液安全防范流程中有效减少了护理缺陷的发生。本研究将精细化管理应用于紧急剖宫产流程再造中,利用其“精”“细”特点,对流程中的每个关键环节进行分析,进而优化流程,减少DDI时间,改善产妇及新生儿预后。
3.2 缩短DDI,改善新生儿预后
虽有研究表明,缩短紧急剖宫产DDI对改善Apgar评分影响不明显,但目前多数医师公认缩短DDI可明显改善母儿结局[5]。本研究病例分析结果显示:10例产妇紧急剖宫产DDI总时长及3个分阶段均有延误且时长较长,在缩短DDI方面可改进的空间较大。有研究表明,影响DDI因素有产科医生的决策能力、手术熟练程度、麻醉师的技术、助产士配合能力以及各手术人员能否及时到达并默契配合[35]。李霞等[36]调查发现,病人转运及配合过程延长占总原因67.1%。李玉琴等[37]将医疗团队合作管理应用于紧急剖宫产术中,缩短了DDI。张秀华等[38]将传统演练与双盲突袭式演练相结合,提高了医护人员应急实战能力。本研究案例分析结果显示,紧急剖宫产发生非正常上班时间的比例较大,可在优化流程基础上联合多学科人员双盲突袭式演练通过情景模拟进行培训演练,让所有手术成员都熟悉自己的职责和应急处置方式,从而缩短DDI。

