血小板减少联合PCT 评估脓毒血症患者预后的价值
王繁静,张 瑛
(昭通市第一人民医院重症医学科1,检验科2,云南 昭通 657000)
脓毒血症(sepsis)是指患者因感染导致的机体炎症反应综合征(SIRS),可对患者的预后造成严重的影响,随着病情的进展可发生细胞循环代谢功能障碍,出现感染性休克,是导致我国住院重症监护室(ICU)患者死亡的重要原因。因此,探讨相关指标对脓毒症患者预后的评估价值,并及时做出相关干预,能够改善患者的预后[1]。报道显示,我国ICU 脓毒血症患者病死率为33.5%,同时病死率与血小板水平、感染严重程度显著相关,对脓毒血症患者血小板水平的动态观察,能够作为病情变化的独立风险依据[2]。血小板(PLT)是代表人体凝血系统的一类重要指标,其水平与脓毒血症患者预后密切相关。报道显示,血清降钙素原(PCT)对于患者感染症状的反应较快,PCT 水平越高,感染越重,其对感染疾病患者的预后具有重要的临床意义[3]。故本研究探讨PCT 和PLT 水平变化对脓毒血症患者预后的评估价值,以期为此类患者的预后评估提供帮助,现报道如下。
1 资料与方法
1.1 一般资料 选择昭通市第一人民医院2018 年6月~2020 年6 月重症监护室收治的113 例脓毒血症患者,病因主要包括严重创伤及感染、烧伤等,其中男性63 例,女性50 例,年龄48~78 岁,平均年龄(57.31±8.43)岁。根据入院后30 d 内存活情况将其分为存活组(77 例)和死亡组(36 例),存活组中男性40 例,女性37 例,年龄49~77 岁,平均年龄(56.95±7.98)岁,合并冠心病20 例,高血压36 例,糖尿病15例,脑梗塞9 例。死亡组中男性23 例,女性13 例,年龄48~78 岁,平均年龄(58.17±9.04)岁,合并冠心病11 例,高血压15 例,糖尿病7 例,脑梗塞5 例,两组性别、年龄及合并症比较,差异无统计学意义(P>0.05),具有可比性。本研究经我院医学伦理委员会批准,所有患者均知情同意。
1.2 纳入及排除标准 纳入标准:①符合国际上对于脓毒血症的诊断标准[4];②一般资料完整。排除标准:①年龄小于18 岁;②入院24 h 内死亡;③多器官功能衰竭患者;④晚期恶性肿瘤者。
1.3 方法
1.3.1 PCT 水平检测 采集患者静脉血3 ml,置于真空采血管中,3000 r/min 离心5 min,分离上层血清,使用免疫分析仪和相应试剂对血清进行处理,检测PCT水平,上述操作方法均严格按照使用说明书进行。
1.3.2 PLT 水平检测 采集患者静脉血3 ml,置于EDTA 抗凝试管内混匀,使用美国SYSMEX 公司生产的XE-2100 分析仪及相应试剂检测PLT 水平,检测方法为鞘流电阻抗法。
1.4 观察指标 比较两组入院时PCT、PLT 水平、入院3 天PLT 水平,采用受试者工作特征(ROC)曲线评价患者入院时PCT 水平和PLT 减少值对脓毒血症预后的评估价值。
1.5 统计学分析 数据分析使用SPSS 26.0 统计软件。符合正态分布的计量资料采用()表示,组间采用独立样本t检验;计数资料采用(%)表示,组间比较使用χ2检验或Fisher 精确检验,使用受试者工作特征(ROC)曲线评价诊断性能,曲线下面积(AUC)越大,其诊断价值越高,曲线下面积的比较采用Z检验,以P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组PCT、PLT 水平比较 存活组入院时PCT 水平低于死亡组,差异有统计学意义(P<0.05);存活组患者入院时及入院3 天PLT 水平均高于死亡组,且PLT 减少值低于死亡组,差异有统计学意义(P<0.05),见表1。
表1 两组PCT、PLT 水平比较()

表1 两组PCT、PLT 水平比较()
2.2 PCT 与PLT 水平的相关性分析 相关性分析显示,PCT 水平与入院PLT、入院3 天PLT 水平呈负相关,与PLT 减少值呈正相关,见表2。
2.3 入院PCT、PLT 减少值预测脓毒血症预后的价值ROC 曲线显示,PCT、PLT 减少值单独及联合评估患者预后的曲线下面积分别为0.829、0.848、0.933,两者联合诊断的曲线下面积、灵敏度、特异度、阳性和阴性预测值均高于单一指标,见表3、图1。
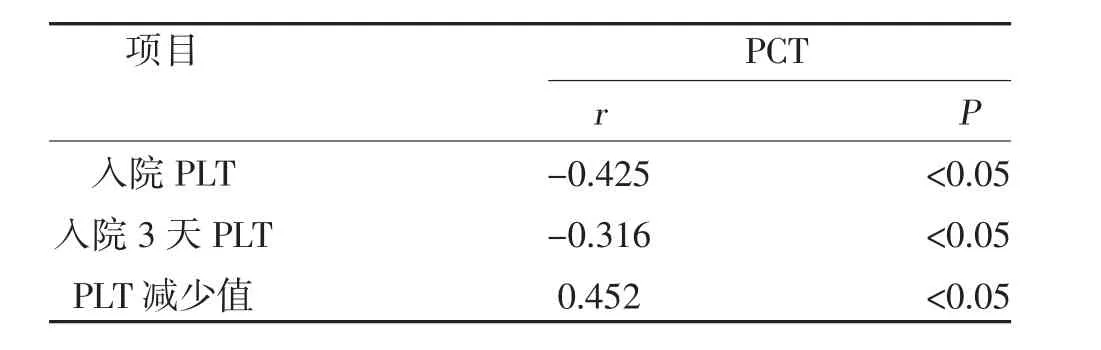
表2 PCT 与PLT 水平的相关性分析
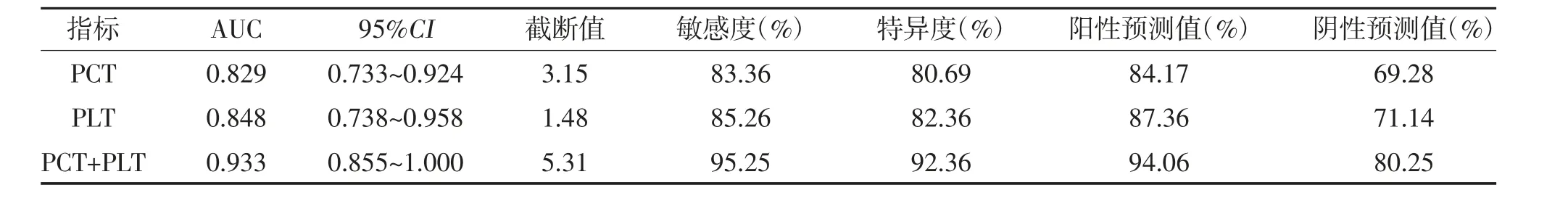
表3 入院PCT 水平、PLT 减少值及二者联合对患者预后的预测价值

图1 入院PCT 水平、PLT 减少值及二者联合预测患者预后的ROC 曲线
3 讨论
脓毒血症主要是由机体感染导致的一类全身炎症反应综合症,随着病情的不断进展,可导致机体出现多器官功能损害,影响患者预后,其发病机制复杂,目前尚未完全阐述[5]。对于脓毒血症患者的预后评估,目前临床上仍缺乏有效客观的指标,因此需探索一些特异性高的实验室指标以评估患者的预后,继而对临床治疗起到指导作用,减少死亡率[6]。报道显示,脓毒血症患者入院时血小板水平越低,脓毒症休克的发病风险也会增加,患者死亡率随之增加[7]。降钙素原是代表机体感染严重程度的重要指标,当患者出现严重细菌、真菌和寄生虫感染以及脓毒血症时,血清降钙素原水平显著增加[8]。血小板和降钙素原均是常见的用于评估机体生理状态的血液指标,但关于两者单独或联合用于评估脓毒症的预后报道较少。本研究分别评估了血小板和降钙素原单独及联合检测判断脓毒血症患者预后的临床价值,获得了更准确的临床预测模型,可以对具有高风险的患者予以更多的临床干预,以期改善其预后。
降钙素原为机体降钙素的前体,当患者出现细菌感染时其从组织中释放出来,由于受到细菌内外毒素及炎性细胞因子的刺激,降钙素原在机体受到刺激后的4 h 内分泌,并在8 h 达到峰值,对于侵入性极强细菌感染,降钙素原的水平可以增加近1000倍。同时报道显示降钙素原在细菌感染后的8~24 h内可达到稳定值[1],因此对于所有入院患者24 h 内检测降钙素原水平,以避免不同时间点降钙素原的水平差异过大,对结果造成影响。作为细胞内急性炎症反应的产物,血小板被认为是血管内炎症的主要参与者,当血管处于急性炎症时,其可被快速消耗,同时血小板水平降低被认为是感染患者死亡的关键危险因素之一[7]。因此本研究在不同的时间点检测患者血小板水平,进一步评估血小板的变化情况。
本研究结果显示,存活组降钙素原水平低于死亡组,同时存活组患者入院时及入院3 天血小板水平高于死亡组,血小板减少水平低于死亡组,与李雨佳等[9]研究一致,初步显示降钙素原及血小板减少在脓毒血症患者预后方面的预测价值,也表明对于死亡组患者入院时的感染程度更为严重,机体的炎症反应也更明显,消耗的血小板更多。脓毒血症患者血小板水平与机体凝血系统功能及重度炎症反应的变化密切相关,因此临床上对于血小板水平变化的监测有助于评估脓毒血症患者预后,与正常患者相比,脓毒血症患者早期血小板水平较低,主要由于机体炎性反应、药物和内毒素的介导作用使体内血小板遭到破坏。
降钙素原是人体11 号染色体上的一类降钙素-Ⅰ基因,共由114~116 个氨基酸构成,是一种降钙素的激素原。正常情况下,人体内降钙素原处于无活性状态,一旦患者出现感染类症状,机体内炎症因子及内毒素释放入血,减少了降钙素原的降解,体内降钙素原水平显著增加,相关报道显示,降钙素原水平高低与机体炎症反应程度相关性较高,同时能够评估患者感染的严重程度[10]。本研究显示,患者降钙素原水平与血小板水平呈负相关,同时与血小板减少水平呈正相关,表明机体降钙素原的增加与血小板的降低与脓毒血症患者的预后相关,与叶先智等[11]研究结果一致。血小板计数的降低与疾病的严重程度密切相关,症状越重的患者血小板水平越低,同时血小板水平减少可进一步导致症状恶化,形成恶化循环,直至患者死亡,因此血小板计数是脓毒血症患者预后评估的重要指标[12]。本研究显示,降钙素原和血小板评估脓毒血症患者预后的AUC 均高于0.7,这表明两种指标对于患者预后均有一定的预测价值;同时,二者联合预测的价值均大于单一指标,这表明两者联合应用更有利于预测脓毒血症患者的预后。因此对于脓毒症患者,有效的抗感染治疗联合纠正血小板减少可能更有利于患者的预后。
综上所述,降钙素原水平及血小板减少值是影响脓毒血症患者预后的重要指标,且两者联合检测对脓毒血症患者病情危重程度及预后的评估更具有指导意义,可作为患者病情评估及预后的重要指标。

