直肠癌腹腔镜低位前切除术中保留左结肠动脉的临床效果观察*
包光鑑,陈建军
1 上海杨思医院普外科 上海 200126
2 上海交通大学医学院附属仁济医院胃肠外科 上海 200127
低位直肠癌一般指距离肛缘7 cm以内的直肠癌,在所有直肠癌患病群体中占比约65%,对患者的身心健康及生命安全带来了严重影响[1]。外科手术是治疗该疾病的首选方式,全直肠系膜切除(total mesorectal excision,TME)作为直肠癌根治术的重要原则已经得到广泛应用,越来越多的患者从中获益[2-3]。但目前临床中对于在腹腔镜低位前切除术中是否保留左结肠动脉观点尚不统一[4]。鉴于此,本研究在以往相关研究的基础上,探讨在直肠癌腹腔镜低位前切除术中保留左结肠动脉对患者的术后康复的影响,以期为临床实践提供参考,现报告如下。
1 资料与方法
1.1 一般资料
纳入上海杨思医院普外科2018年4月至2019年4月收治的98例接受腹腔镜低位前切除术的直肠癌患者为研究对象,以随机数字表法分为观察组与对照组,每组各49例。两组一般资料比较差异均无统计学意义(均P>0.05),具有可比性,见表1。本研究由上海杨思医院普外科医学伦理委员会批准后实施(伦理批号2018-19号),患者或其家属均签署知情同意书。
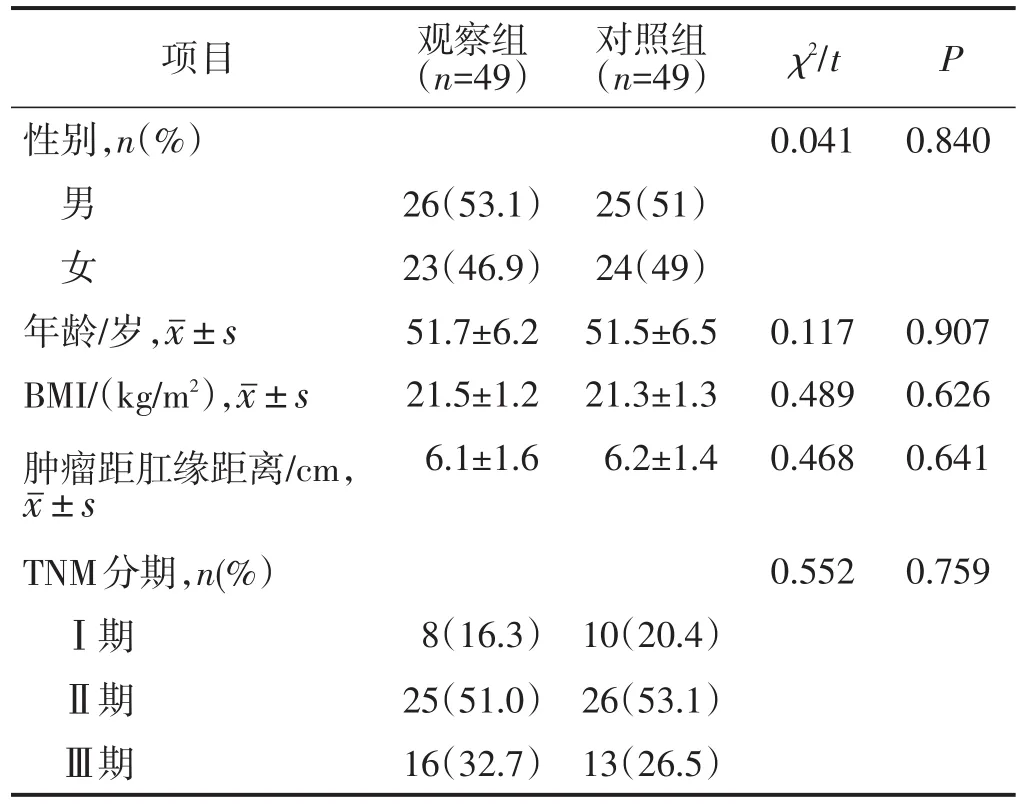
表1 两组一般资料比较
1.2 纳入与排除标准
纳入标准:(1)参照《中国结直肠癌诊疗规范(2015版)》[5]确诊为低位直肠癌;(2)年龄18~65岁。排除标准:(1)术前或术中发现脏器转移或腹腔广泛种植转移;(2)术前接受放疗、化疗等治疗;(3)合并心脑血管疾病或肝肾功能异常不能耐受手术;(4)行急诊手术治疗或腹腔镜术中中转开腹;(5)复发性肿瘤;(6)术后病理显示近端、远端、环周切缘存在恶性肿瘤细胞残留;(7)近期有其他重大外科手术史或外伤史,对本次手术不耐受者。
1.3 方法
两组患者均在上海杨思医院接受腹腔镜低位前切除术,手术均由同一组医师完成。其中观察组术中保留左结肠动脉,对照组术中不保留左结肠动脉。具体操作方式如下:患者进入手术室后行气管插管静脉全身麻醉,取头低足高右倾分腿位,在脐上1 cm处建立观察孔,于右下腹(12 mm)及左下腹(10 mm)建立操作孔,两侧脐旁各建立1个5 mm操作孔;在右侧髂动脉内侧打开乙状结肠肠系膜浆膜,分离至结肠后间隙后往左侧、尾侧、头侧游离拓宽间隙,显露自主神经及左侧输尿管、生殖血管。
观察组:往头侧游离至肠系膜下动脉止,将左结肠动脉起始部、肠系膜动脉根部间的淋巴脂肪组织剔除,裸化血管后显露左结肠动脉走行,于左结肠动脉远端结扎,切断肠系膜下动脉。对照组:直接在肠系膜下动脉根部处结扎、切断血管。随后两组继续遵循腹腔镜全直肠系膜切除原则行手术,在肿瘤下缘2 cm处以腹腔镜直线切割闭合器离断直肠,于左下腹做斜行辅助切口,肿瘤及其系膜提出至腹壁外后切除;再在乙状结肠放置管型吻合器钉砧,建立气腹后经肛门放置管型吻合器器身,吻合后及时观察吻合口肠壁血运,若血运欠佳则于左下腹行辅助切口提出末端结肠,作临时性双腔造口,旷置吻合口。
1.4 观察指标
(1)对比两组围手术期相关临床指标,包括手术时间、术中出血量、淋巴结清扫总数、回肠造口率、游离脾曲率、住院时间。(2)对比两组手术前后胃肠功能指标,分别在两组患者入院后及术后48 h抽取清晨空腹静脉血,使用日立7600型全自动生化分析仪以放射免疫法检测胃泌素(gastrin,GAS)、胃动素(motilin,MTL),试剂盒由北京晶美生物工程有限公司提供。记录并比较两组术后首次肛门排气时间。(3)对比两组术后并发症发生情况。(4)对比两组院外随访结果,两组患者均在出院后行1年随访,每3个月随访1次(电话或门诊复查),统计两组患者随访期间生存情况。
1.5 统计学方法
用SPSS 19.0统计学软件对数据进行处理。计量资料以(±s)表示,组间比较采用t检验;计数资料以[n(%)]表示,组间比较行χ2检验;采用Kaplan-Meier法绘制生存曲线,两组比较采取Log-rank χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组围手术期相关指标比较
两组手术时间、术中出血量、淋巴结清扫总数、回肠造口率、游离脾曲率比较差异均无统计学意义(均P>0.05);观察组住院时间短于对照组,差异有统计学意义(P<0.05)。见表2。
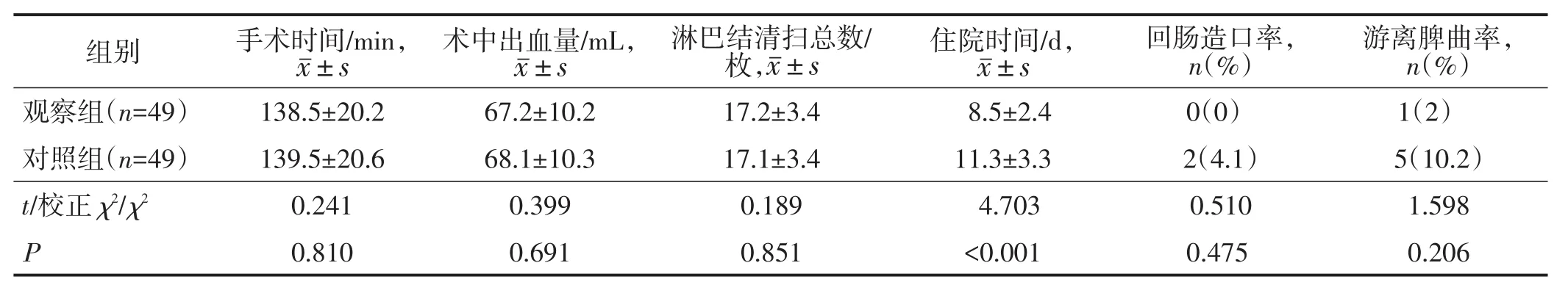
表2 两组围手术期相关指标比较
2.2 两组手术前后胃肠功能指标比较
两组手术前后GAS、MTL水平比较差异均无统计学意义(均P>0.05);两组术后GAS、MTL水平低于术前(均P<0.05)。两组术后首次肛门排气时间比较差异无统计学意义(P>0.05)。见表3。
表3 两组手术前后胃肠功能指标比较 ±s
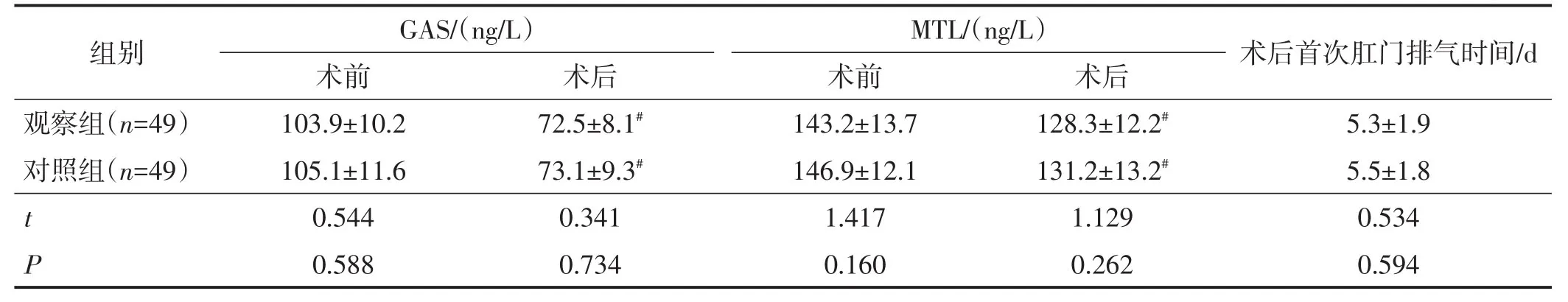
表3 两组手术前后胃肠功能指标比较 ±s
与术前对比,#P<0.05。正常参考值范围:GMS 20~160 ng/L、MTL 5~300 ng/L。
组别观察组(n=49)对照组(n=49)GAS/(ng/L)术前103.9±10.2 105.1±11.6 0.544 0.588 t P术后72.5±8.1#73.1±9.3#0.341 0.734 MTL/(ng/L)术前143.2±13.7 146.9±12.1 1.417 0.160术后128.3±12.2#131.2±13.2#1.129 0.262术后首次肛门排气时间/d 5.3±1.9 5.5±1.8 0.534 0.594
2.3 两组术后并发症发生情况比较
两组术后并发症发生率比较差异均无统计学意义(均P>0.05)。见表4。

表4 两组术后并发症发生情况比较 n(%)
2.4 两组随访结果比较
两组患者均行1年院外随访,期间观察组失访5例,死亡4例,生存率90.9%(40/44),对照组失访4例,死亡5例,生存率88.9%(40/45),两组生存率比较差异无统计学意义(Log-rank χ2=0.438,P=0.508)。两组生存曲线见图1。
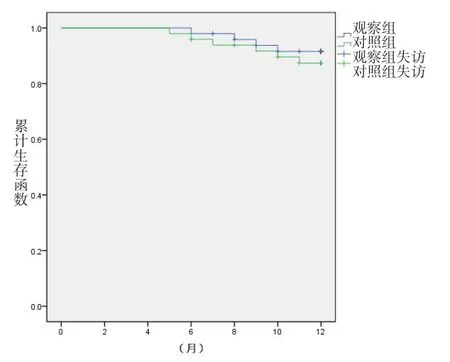
图1 两组术后1年生存情况
3 讨论
外科手术是治疗恶性肿瘤的重要方式,目前腹腔镜辅助手术已成为众多恶性肿瘤的首选治疗术式[6-7]。周林荣等[8]研究指出腹腔镜低位前切除术中保留左结肠动脉可缩短患者术后康复时间,本次研究结果与之相符。GAS、MTL为反映胃肠功能的常用指标,前者能够促进胃收缩及小肠分节运动,后者能够促进胃肠道的运动,其水平降低可使胃蠕动减少,胃排空延缓,其水平高低与胃肠道功能呈正相关[9-11]。本次研究中,两组间手术前后GAS、MTL比较差异均无统计学意义,但组内比较术后GAS、MTL水平均较术前降低,提示牵拉、切割肠道可影响患者的胃肠功能,但在实施腹腔镜低位前切除术治疗低位直肠癌时,无论是否保留左结肠动脉,其对患者胃肠功能的影响并不显著。腹腔镜手术对患者机体应激影响较小,对胃肠神经抑制作用较弱[12]。
尽管腹腔镜技术减轻了手术对机体带来的损伤,但患者术后仍存在诸多的并发症,吻合口漏是直肠癌腹腔镜低位前切除术后发生的一种严重并发症,可对患者的术后康复及生活质量带来负面影响,因此采取何种方式降低术后吻合口漏的发生率已成为众多临床医师研究的热门课题,而吻合口的血运为影响吻合口愈合的重要因素之一。本次研究观察组吻合口漏发生例数少于对照组,但差异未见统计学意义,手术过程中对照组有2例实施了预防性回肠造口,可能在一定程度上减少了吻合口漏的发生。在对患者进行腹腔镜直肠癌手术时保留结肠动脉意味着保留更多的血管,吻合口血运也会更为充足,因而能够减少吻合口漏的发生,从而有助于患者术后恢复,缩短康复时间[13]。除此之外,尽管术后吻合口漏的发生还受到吻合口的张力、患者性别、年龄、肿瘤位置等因素的影响,但仍有研究指出,当保留左结肠动脉时,吻合口残端的血供会更充足,如此可以避免因非肿瘤因素而切除更多的肠管,也在一定程度上降低了吻合口张力,有利于术后恢复[14]。沈荐等[15]研究指出保留左结肠动脉有利于肠管处于自然的脱垂状态,保障吻合口血供,降低吻合口漏风险。而采用传统的高位结扎肠系膜下动脉时,将会导致左结肠动脉血流供应消失,造成降结肠和乙状结肠的供血不足,从而影响吻合口愈合。因此,直肠癌腹腔镜低位前切除术中保留左结肠动脉对于改善吻合口血运和预防吻合口漏有重要意义[16]。
两组患者术后1年的院外随访生存率比较差异无统计学意义,提示保留与不保留左结肠动脉不会对患者的短期预后产生明显影响,两种方式可得到类似的近期获益,与骆洋等[17]研究结果一致。而徐竹林等[18]的研究结果进一步表明,腹腔镜直肠癌根治术中保留左结肠动脉对免疫系统无明显负面影响,且其远期预后与不保留左结肠动脉相似,两者可达到类似的远期治疗效果。本研究由于随访时间较短,未来将进一步开展多中心、大样本的前瞻性研究,以进一步证实上述结论。
综上所述,与不保留左结肠动脉相比,在直肠癌腹腔镜低位前切除术中保留左结肠动脉患者术后恢复较快,可减少患者住院时间,且不增加术后并发症发生率。