创伤性胫骨慢性骨髓炎患者骨搬移技术治疗后对合端不愈合的影响因素分析
王兴平,赵宏,陈小军,方煜,林志刚,徐涛,刘登辉,关路,盛锡华
胫骨骨折多由高能量创伤所致,患者可因骨感染导致慢性骨髓炎,病情迁延反复,且常伴有软组织及骨缺损,临床治疗较为棘手[1]。骨搬移技术能修复软组织以及骨缺损,且具有周期短、创面愈合快及二次植骨风险低等优势,是目前骨感染伴大段骨缺损治疗的“金标准”[2]。但在实际应用中,骨搬移后对合端不愈合时有发生,影响患者治疗效果,了解其发生因素及处理对策是临床关注重点[3]。本文回顾性分析121 例行骨搬移技术治疗的创伤性胫骨慢性骨髓炎患者临床资料,旨在探究术后对合端不愈合影响因素,现报道如下。
1 资料与方法
1.1 一般资料 收集2016 年6 月至2019 年12 月中国人民解放军联勤保障部队第九〇六医院收治的胫骨慢性骨髓炎患者121 例。纳入标准:符合胫骨创伤史及慢性骨髓炎诊断[4];行病灶清除联合Ilizarov骨搬移技术治疗;术中采取单平面截骨;截至2020 年3 月骨搬移已到位,且随访时间≥6 个月;病例及影像资料完整。排除标准:合并重要脏器功能不全、恶性肿瘤、免疫缺陷、传染病等严重内科疾病;血源性或药源性骨髓炎;伴严重代谢性骨病;合并严重多发伤;创伤前已存在双下肢畸形;精神异常;无法获得随访配合;截至2020 年6 月外固定装置仍未拆除。其中男82 例,女39 例;年龄19 ~65 岁,平均(39.0±8.3)岁;其中胫骨开放性骨折85 例,闭合性骨折36例;受伤原因为交通事故77 例,高处坠落31 例,压砸或打击13 例;创伤到骨搬移治疗时间 2 ~ 31 个月,平均(8.32±4.16)个月。
1.2 方法 患者术前常规抗感染治疗,条件允许下结合细菌培养、药敏试验行针对性抗感染治疗3 ~5 d,期间预估病灶清除范围及截骨范围,充分做好术前准备。行全身麻醉或腰硬联合麻醉,取仰卧位;经窦道逆行注射无菌美兰稀释液,使所有暗腔充分显露,明确病变范围;将内固定或外固定装置去除后,进行窦道刮除,使感染灶、失活组织及贴骨瘢痕彻底清除;对死骨进行阶段性切除,到骨皮质见均匀、点状渗血,并保持截除断面平整,采用医用双氧水、0.9%氯化钠注射液对创口进行交替冲洗,碘伏浸泡10min后,更换器械、手套,再次铺巾;安置术前设计的Ilizarov环形架,穿针时避开神经血管,透视下对位对线,调整好位置,使小腿各环同膝关节平面平行,外固定架轴线同胫骨轴线一致;应用截骨器正常于骨干缺损干骺端(上或下)行骨截断,于残腔安放引流管;出现骨缺损范围过大所致搬移段皮肤塌陷时,选择克氏针(1mm)皮下钻入,以“M”型固定在Ilizarov环架连接杆;出现软组织缺损过大所致搬移中骨外露,需采取一期皮瓣修补术后再进行骨搬移治疗。
术后常规抗感染治疗(一般静脉抗生素用药2 周、再口服给药4 周);密切监测患肢血运,术后1 d 协助患者开始行关节功能锻炼;引流量<5 ml/d时,拔除引流管;常规钉道消毒(碘伏,1 次/d)、软组织缺损处换药(消毒后油纱覆盖,再用无菌敷料包扎,每2 天1 次)。术后7d开始骨搬移,1 mm/d,分4 次进行;1 ~2周开始患肢负重锻炼,负重量以体质量的10%开始,循序渐进、逐步增加;通过X线片(每3 周复查1 次)密切关注骨痂生成、矿化、骨搬移块轴线偏移等情况,以便搬移速度、下肢力线及时调整;骨搬移到位后停止延长,通过外固定架加压对合端,指导负重行走,后期外固定架拆除时,夹板或支具下负重行走8~12 周。每4 周复查1 次,评估对合端愈合情况。
1.3 观察指标 包括性别、年龄、嗜烟(近3 个月吸烟≥5 支)、胫骨骨折位置(上1/3、中1/3、下1/3)、是否合并同侧腓骨骨折、软组织缺损、截骨方式、搬移方向、骨搬移距离、外固定带架时间、术后感染复发及静脉血栓形成。愈合标准[5]:(1)X线片提示对合端连续性骨痂通过,骨折线模糊;(2)局部无压痛、叩击痛及异常活动;(3)可完全负重活动,且对合处不变形。
1.4 统计方法 采用SPSS 19.0 软件,计数数据采用2检验;计量资料用均数±标准差表示,行 检验;多因素分析采用Logistic 回归分析。<0.05 为差异有统计学意义。
2 结果
2.1 随访结果 随访时间7 ~45 个月,平均(18.84±5.96)个月;骨块搬移距离3.9 ~11.1 cm,平均(7.59±3.06)cm;患者外固定带架时间6 ~27 个月,平均(15.05±6.68)个月;72 例对合端达自然骨性愈合,49 例发生不愈合,其中对合端骨质硬化23 例、线位不良11 例、骨折端骨质吸收萎缩9 例、软组织嵌顿6 例。
2.2 单因素分析 单因素分析显示年龄、嗜烟、同侧腓骨骨折、软组织缺损、骨搬移距离、外固定带架时间、感染复发及静脉血栓形成与创伤性胫骨慢性骨髓炎患者骨搬移技术治疗后对合端不愈合有关(均<0.05)。见表1。
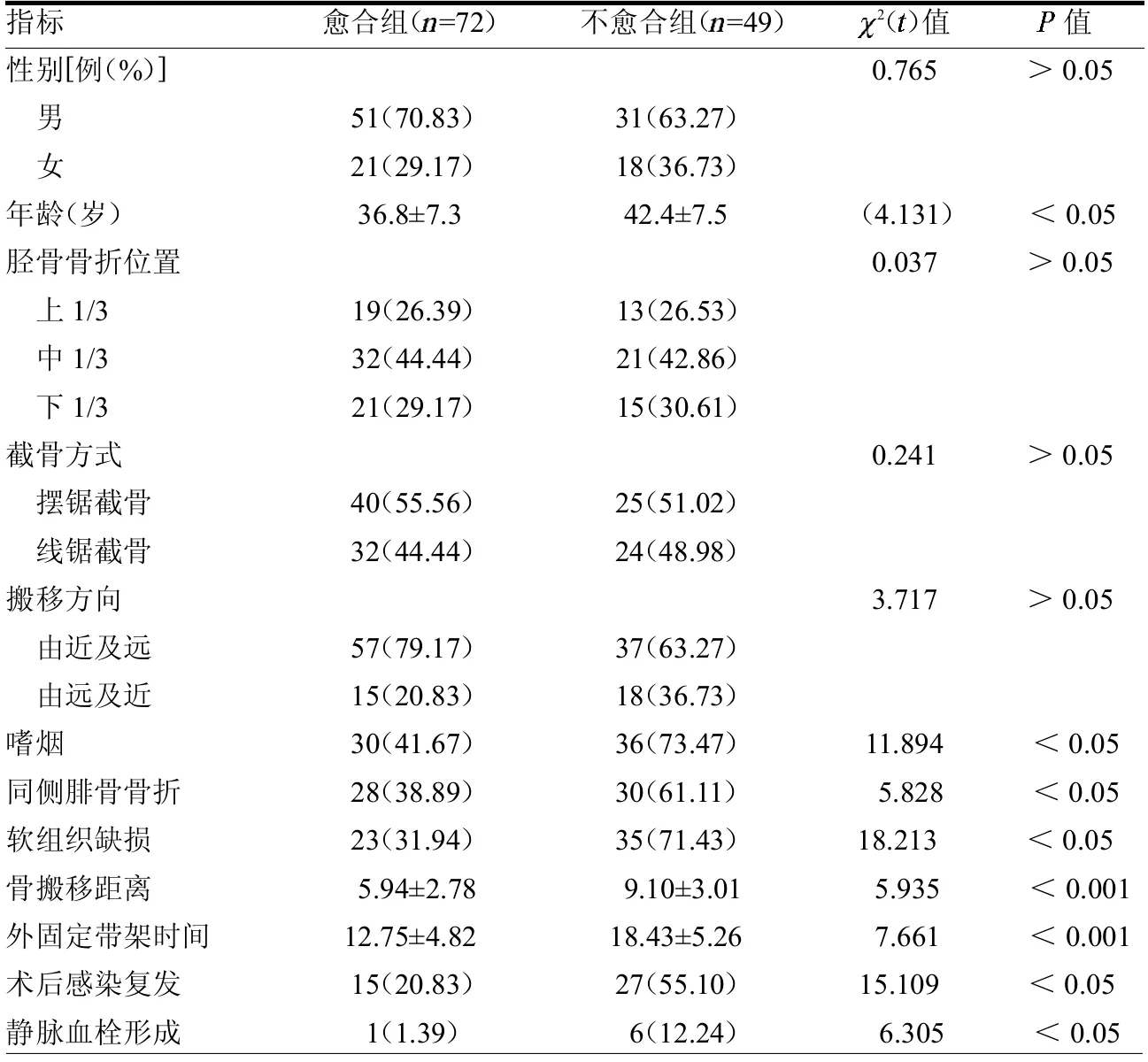
表1 影响骨搬移技术治疗后对合端不愈合的单因素分析
2.3 多因素Logistic回归分析 多因素Logistic 回归分析显示嗜烟、软组织缺损、骨搬移距离>7 cm、外固定带架时间>12 个月及感染复发是骨搬移技术治疗后对合端不愈合的独立危险因素(均<0.05)。见表2。
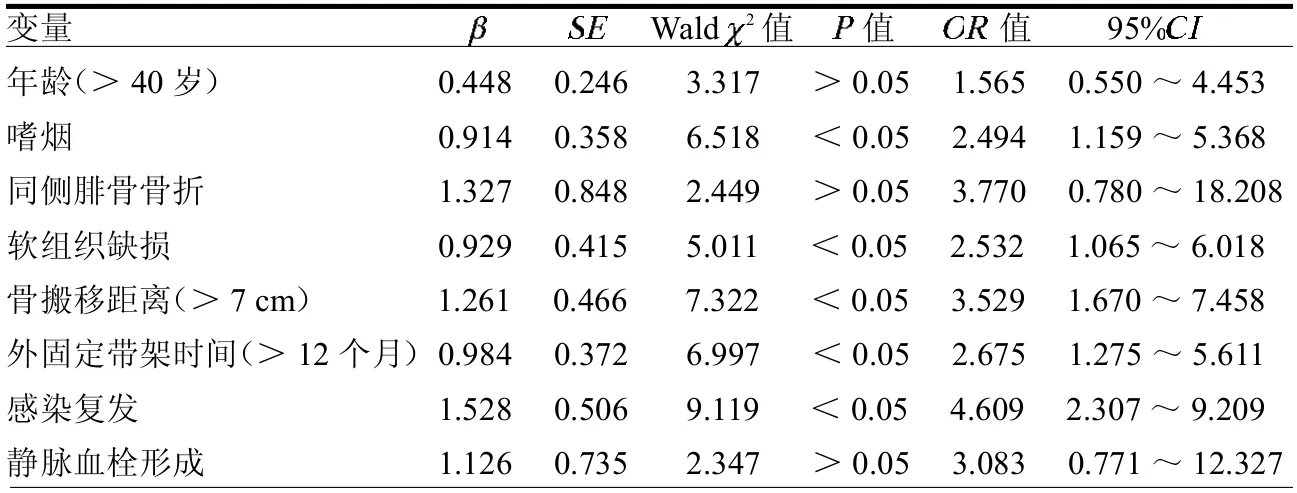
表2 多因素Logistic 回归分析
3 讨论
Ilizarov骨搬移技术是一种利用骨骼内在再生能力来延长骨骼、填补骨缺损的技术,能刺激新生纤维骨痂、促进骨再生,同时实现骨骼伴随血管、肌肉、皮肤等软组织再生,目前已成为临床大段骨缺损合并感染治疗的“金标准”[6]。但患者治疗后易出血对合端不愈合,是当前临床治疗难题之一。了解胫骨创伤后慢性骨髓炎骨搬移治疗后对合端不愈合危险因素,并针对性予以干预,是临床降低对合端不愈合发生风险的着手点。
本研究结果显示年龄、嗜烟、同侧腓骨骨折、软组织缺损、骨搬移距离、外固定带架时间、感染复发及静脉血栓形成与创伤性胫骨慢性骨髓炎患者骨搬移技术治疗后对合端不愈合有关,进一步行多因素Logistic回归分析发现嗜烟、软组织缺损、骨搬移距离>7 cm、外固定带架时间>12 个月及感染复发是骨搬移技术治疗后对合端不愈合的独立危险因素。烟草中尼古丁可损害成骨细胞功能,抑制骨髓间充质干细胞碱性磷酸酶以及Ⅰ型胶原蛋白活性,使得骨痂生成减少;而且吸烟可引起新生毛细血管痉挛,对新生骨血管化也有抑制作用,导致骨折区血液循环降低,从而影响骨愈合[7]。因此对于嗜烟者,应加强相关知识宣教,协助患者治疗期间严格戒烟,如采取厌恶疗法、五日戒烟法等;骨折断端愈合好坏与局部血供优劣直接相关,而局部软组织缺损可直接影响对合端局部循环供应,进而诱发延迟愈合或不愈合[8]。因此,对于术前软组织缺损严重者,应先预予以皮瓣修补后再行骨搬移治疗,术后密切监测血运情况,加强局部换药,必要时联合人工皮技术,保障患肢良好血运;在骨搬移治疗中,成骨牵拉一般限速在1 mm/d,骨搬移距离越大,意味着骨缺损越严重,骨搬移时间也随之越长,始于骨折端的血肿可为软组织替代,患者易出现骨质硬化,使得两折断端矿化、封闭,进而导致对合端骨不愈合[9]。对于这类骨搬移距离过大者,治疗时须注意间隙中软组织清除,保证两断端骨面骨折新鲜化,促进髓腔打开,必要时联合植骨治疗,以提高对合端骨愈合水平;外固定架应用虽是患者早期骨愈合、对合端加压、负重行走等基础,但外固定架带架时间过长,可导致一定应力遮挡,造成骨干皮质松质固化,进而影响对合端愈合,而且受外固定架稳定性、截骨位置、牵张速度等因素影响,对接点两端骨吸收会存在不同,长期佩戴外固定架难以实现有效加压,也可影响对合端愈合[10]。因此,患者术后应强化相关检查,若搬移区出现连续性皮质形成、有明显新生骨矿化且骨密度与原骨相当、负重行走下未见明显疼痛及畸形,可及时拆除外固定架,改行支具或夹板保护下负重行走;同时,康复期间通过经外固定架物理性加压、负重行走生理性加压等手段,提高对合端应力刺激,必要时应用“手风琴”技术促进新生骨形成,提高骨愈合水平;即便在现有治疗条件下,创伤性慢性骨髓炎骨搬移治疗后感染也时有发生,而感染复发可破坏骨愈合内环境稳态,影响骨质、阻碍断端血液供应,并减慢血管再生速度,对骨痂形成、转化造成不良影响,从而干扰对合端骨愈合[11]。临床应以预防为主,首先术前应彻底清创,其次术后应合理应用抗生素、加强局部换药,并做好相关感染预防宣教,避免发生伤口感染、钉道感染等情况。

