经皮椎间孔镜椎间盘切除术与开窗减压髓核摘除术治疗单节段腰椎间盘突出症临床效果对比研究
常 龙,张 晨,张佳林,付 斌,夏 根,陈德胜
(1.宁夏医科大学总医院骨科,宁夏 银川 750004;2.宁夏医科大学研究生院,宁夏 银川 750004)
腰椎间盘突出症(Lumbar disc herniation,LDH)是一类常见的脊柱疾病。伴随年龄的增长,腰椎退行性改变,椎间盘纤维环破裂,导致髓核从破裂处突出于椎管内,压迫神经根和硬膜囊,神经根局部产生炎症,造成腰腿部疼痛[1-3]。临床上,常常采用手术治疗经保守治疗无效的LDH患者,摘除压迫神经的椎间盘髓核组织等并重建脊柱受力。传统治疗方法主要为开放性手术,如开窗减压髓核摘除术(Open decompression discectomy,ODD),虽有一定疗效,但存在许多缺陷,如手术创伤大、术后恢复慢等[4]。经皮椎间孔镜椎间盘切除术(Percutaneous transforaminal endoscopic discectomy,PTED)最早起源于1997年美国骨科的内窥镜技术,手术时间短,创口小且术中出血量少,尽可能地缩小了医源性创伤,近年来在临床上手术治疗LDH所致神经根压迫时越来越常采用这类术式,并被不断证实安全可靠[5-7]。本研究通过观察186例LDH患者术后康复情况,对比两种术式围手术期及术后康复情况,分析两者的疗效差异,现报告如下。
1 资料与方法
1.1 一般资料 选取2018年1月至 2020年1月期间于宁夏医科大学总医院骨科接受治疗的LDH患者186例,根据应用的不同术式分为PTED组(114例)和ODD组(75例)。PTED组中,男性66例,女性48例;平均年龄(50.2±14.8)岁;手术节段L3-428例,L4-552例,L5-S134例。ODD组中,男性45例,女性30例;平均年龄(47.5±16.1)岁;手术节段L3-412例,L4-535例,L5-S128例。在两组患者的性别、年龄、手术节段等一般资料比较中,均未显现出统计学差异(均P>0.05),见表1。病例纳入标准:①完善腰椎磁共振后临床确认为LDH;②符合中华医学会制订的《腰椎间盘突出症的介入和微创治疗操作规范的专家共识》[8]中LDH诊断标准及微创治疗手术适应证;③有严重临床症状,经保守治疗无效,自愿行手术治疗;④无其他肢体功能障碍性疾病,术前能独立行走;⑤患者知情同意,能配合完成调查量表。排除标准:①合并强直性脊柱炎、腰椎退行性滑脱等脊柱疾病;②合并重大疾病,存在严重手术禁忌证者;③术后不能坚持长期随访、完成调查量表者。

表1 两组患者一般资料对比
1.2 手术方法
1.2.1 PTED组:采用PTED进行治疗。患者俯卧位,局部麻醉后,在透视下插入穿刺针确定位置,于后正中线旁10~12 cm进针。在病变椎间隙内下位椎体上关节突附近将穿刺针探入,沿穿刺针将导丝置入,切开皮肤约0.7 cm,将导棒沿导丝置入,鸭嘴导管通道顺导棒放置环锯,放入工作套桶,置入椎间孔镜,连接仪器及冲洗液等。沿着椎体外缘缓慢咬破黄韧带(破黄)进入椎管,在椎间孔镜下完成病变椎间盘及增厚黄韧带的摘除。将40 mg稀释后的甲泼尼龙注射液沿工作通道注入,酒精消毒切口,最后予以缝合。
1.2.2 ODD组:采用ODD进行治疗。患者俯卧位,全身麻醉。手术切口选择在后正中线位置,皮肤切口长度为5 cm左右,逐层剥离,将硬膜外黄韧带去除,使神经根和硬脊膜囊充分暴露,减压处理椎间盘后缓慢将硬脊膜和神经根向内侧牵拉,充分暴露突出的椎间盘组织,用尖刀切开纤维环和后纵韧带,使用髓核钳剪除变性且突出的髓核组织。随后再次探查神经根周围游离髓核情况,彻底松解病变处神经根并进行止血处理,冲洗伤口并留置引流,逐层缝合手术切口。
1.3 观察指标
1.3.1 围手术期指标:包括两组手术时间(从麻醉完成至缝合完毕操作时间)、术中出血量(使用Gross公式[9]进行计算)和术后下床时间(做完手术至第1次下地站立时间)。
1.3.2 脊柱功能指标:为了避免患者的主观差异性影响实验结果,本研究分别使用Oswestry功能障碍指数(ODI)量表[10]和日本腰椎矫形外科学会(JOA)评分[11]对两组患者术前以及术后3、6个月时的腰椎功能进行评估。ODI量表能够评估腰腿痛对受试者日常生活的影响,总分50分,得分越高表明患者脊柱功能受损情况越严重。JOA量表包括四个方面,分别为客观症状、主观症状、排尿功能和日常生活限制情况,满分29分,腰椎功能越好者得分越高。
1.3.3 疼痛程度及患者满意度指标:使用视觉疼痛模拟量表(VAS)[12]评估两组患者术前、术后3 d及术后3个月的疼痛程度及生活质量。满分为10分,分值高低与患者痛感程度呈正比。采用住院患者满意度量表[13]对患者进行测评,满分100分,患者满意度与分值高低呈正比。
1.4 统计学方法 采用SPSS 22.0统计学软件对所有数据进行统计分析。计量资料以均数±标准差表示,采用t检验。计数资料采用卡方检验。P<0.05表示差异有统计学意义。
2 结 果
2.1 两组患者围手术期指标比较 见表2。与ODD组相比,PTED组手术时间较长,术中出血量及术后下床时间均较短(均P<0.05)。

表2 两组患者围手术期指标比较
2.2 两组患者ODI评分及JOA评分比较 见表3。术前两组ODI评分及JOA评分对比均无统计学差异(均P>0.05)。PTED组术后3、6个月ODI评分均低于ODD组,JOA评分均高于ODD组(均P<0.05)。

表3 两组患者ODI评分及JOA评分比较(分)
2.3 两组患者VAS评分及满意度评分比较 见表4。术前及术后6个月,两组患者VAS评分对比均无统计学差异(均P>0.05)。PTED组术后3个月VAS评分明显低于ODD组(P<0.05)。
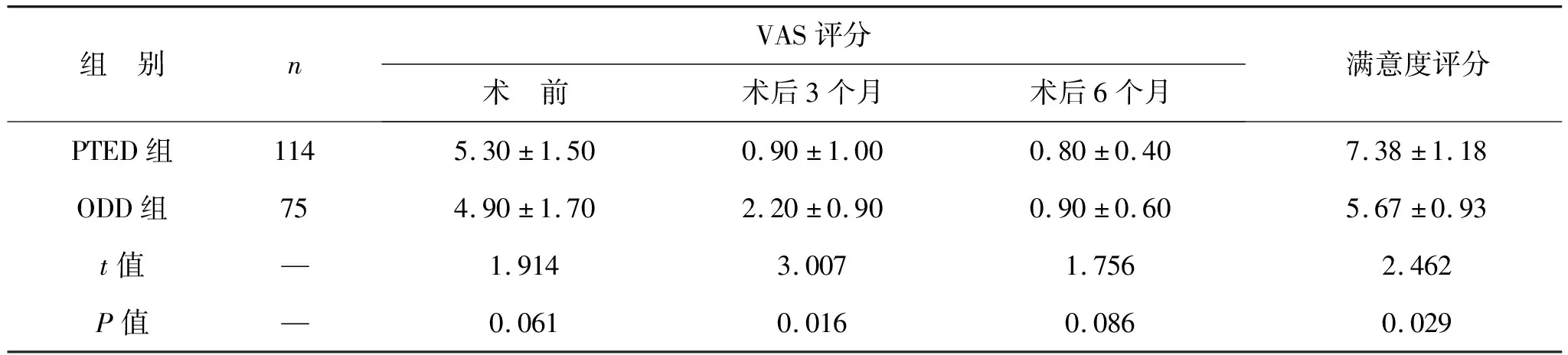
表4 两组患者VAS评分及满意度评分比较(分)
3 讨 论
腰椎间盘存在于腰椎之间,由软骨板、纤维环、髓核组成,其在椎体与椎体之间可以起到缓冲作用,并能减少摩擦对椎体造成的损伤。LDH是由于腰椎长期损伤,髓核组织从破裂纤维环处突出至椎管内或者椎体后方,挤压相邻神经根,出现腰部及向下肢的放射痛[14-15]。目前在进行LDH保守治疗后,约有34%的患者因疗效甚微而需采用手术治疗[16],ODD是目前常见的术式,术中通过对椎旁肌肉进行剥除、对椎板骨质进行咬除而使硬膜囊游离,并经椎管使突出的髓核可进行切除处理,现已有多种数据显示ODD术后效果显著。然而,由于该术式存在损伤椎旁肌神经、血供的情况,导致患者术后发生腰背疼痛概率较高[17]。且ODD术中因牵拉神经根及硬膜囊容易损伤硬膜囊、神经根,造成脑脊液漏甚至神经感染,从而增加椎管狭窄及椎间隙降低发生的概率[18],极大地限制了LDH的治疗。近年来PTED在脊柱微创领域广泛被应用并不断被创新改进,现技术已经相当成熟,其是否能取代ODD成为LDH的主要治疗方法引起了广泛的争论。
本研究结果显示,PTED组患者术中出血量及术后下床时间较ODD组明显更短,提示PTED与ODD相比,避免了大切口显露,而且不需要破坏周围的组织结构,可极大地减少患者术中出血量,使患者早日即可下床并进行功能锻炼,而早期的腰椎功能性锻炼可以有效改善术后腰椎活动度,显著减少患者卧床时间和住院时间;PTED组术后3、6个月ODI评分均低于ODD组,说明ODD术式确实对患者脊柱功能有一定的影响,即使经过术后长期恢复,仍难以恢复至正常水平,而PTED在准确摘除病变髓核的同时有效避免对脊柱功能的影响;PTED组患者术后3、6个月JOA评分明显优于ODD组,是由于PTED并不需要破坏腰椎骨性结构及后方肌,神经根及硬膜也不被牵拉,可以最大限度地稳定腰椎,从而使患者的椎体功能极大提高[19-20]。由于PTED组手术创面要小于ODD组,因此术后3个月VAS评分低于ODD组,并且PTED术中并不损伤周围神经,大大减少了术后出现腰腿疼痛的概率,使患者的生活品质极大提升,从而也相应降低了患者的VAS评分。
综上所述,PTED在治疗LDH方面疗效更优异。相较于ODD,PTED术中创伤小,患者术后恢复快,腰椎功能改善明显,且对于LDH复发患者,PTED并不会导致术后瘢痕形成及神经粘连,有利于后续患者的治疗开展。本研究的不足之处在于:①作为对两种术式疗效的研究,列入研究的病例数较少,且随访时间短,对于长期疗效不能做出有效的对比;②现针对脊柱的微创治疗已有多种手术入路,如经椎间孔入路、经椎板间入路,本研究未将不同手术入路的影响纳入研究范围;③本研究仅纳入了单节段LDH患者,对于多节段患者未予纳入研究。后续将针对上述不足开展更为深入的研究。

