腹腔镜治疗胃肠穿孔的临床效果及安全性研究
杨善智 于金宁 于圣
胃肠穿孔是消化外科常见急腹症,与胃溃疡及十二指肠溃疡有明显关联,起病急,病情发展迅速,最初表现为突然发作的上腹疼痛,短时间内疼痛可扩散至全腹,若未得到及时有效的治疗,可危及生命[1]。近年来,随着我国居民生活水平的不断提高,生活方式和饮食习惯的改变,胃肠穿孔的发病率逐年升高,对急诊外科的快速诊断和救治能力提出了较高要求。外科手术修补穿孔是主要的治疗方法,但常规开腹手术创伤大,常导致术后明显应激反应,进而影响免疫功能,不利于患者的术后康复[2]。腹腔镜技术在外科领域发展迅速,通过较小的体表损伤,置入腹腔镜,在镜下完成一系列精细操作,能明显减少机体损伤,降低手术应激反应程度,有助于提升术后康复质量,受到了临床的广泛欢迎[3]。本研究进一步分析腹腔镜治疗胃肠穿孔的临床效果及安全性,现报告如下。
1 资料与方法
1.1 一般资料 选取2019 年1 月~2020 年10 月在本院胃肠外科手术治疗的96例胃肠穿孔患者,随机分为观察组与对照组,各48例。观察组中,男28例,女20例;年龄28~72 岁,平均年龄(41.2±11.3)岁;穿孔直径1~2 cm,平均穿孔直径(1.4±0.3)cm;胃穿孔31例、十二指肠穿孔17例。对照组中,男29例,女19例;年龄26~74 岁,平均年龄(41.5±11.7)岁;穿孔直径1~2 cm,平均穿孔直径(1.3±0.3)cm;胃穿孔32例、十二指肠穿孔16例。两组患者年龄、性别、穿孔类型、穿孔直径等一般资料比较差异无统计学意义(P>0.05),具有可比性。纳入标准:所有患者均经B 超、腹部X 线等检查确诊为胃肠穿孔,穿孔时间<8 h,由胃溃疡或十二指肠溃疡导致,凝血功能、血压、血糖等指标均正常,能够耐受手术。排除标准:胃肠道恶性肿瘤所致穿孔,合并严重躯体疾病,合并幽门梗阻、精神或意识障碍等。
1.2 方法 两组均在入院后12 h 内进行手术,术前给予针对性抗感染、补液等治疗,留置胃肠减压管及导尿管。
1.2.1 对照组 实施开腹胃十二指肠穿孔修补术,行气管插管全身静脉复合麻醉,行上腹部正中切口,长度6~8 cm,逐层切开,进入腹腔,探查穿孔情况,行穿孔修补,用可吸收手术缝线沿胃、十二指肠长轴缝合穿孔处各层,之后用大网膜覆盖固定穿孔处,表面喷洒生物蛋白胶进一步加固,用大量甲硝唑和生理盐水冲洗腹腔,彻底吸净腹腔积液,于Winslow 孔及盆腔分别放置1 根引流管,缝合手术切口,结束手术。
1.2.2 观察组 实施腹腔镜胃十二指肠穿孔修补术,气管插管全身静脉复合麻醉,以三孔法进行操作,常规建立气腹,置入腹腔镜及1.0 cm Trocar 作为观察孔,观察穿孔情况,明确穿孔的部位、大小、范围等,于右肋骨下缘锁骨中线穿刺建立辅助操作孔,置入0.5 cm Trocar,于左肋骨下缘锁骨中线处穿刺建立另一辅助操作孔,置入0.5 cm Trocar,吸净术野胃内容物及积液,根据穿孔直径大小及水肿程度,选择适宜的可吸收缝合线,沿胃、十二指肠长轴行“8”字缝合,将带蒂大网膜填塞于穿孔表面再结扎固定,表面处喷洒生物蛋白胶固定,用大量甲硝唑和生理盐水冲洗腹腔,于Winslow 孔及盆腔分别放置1 根引流管,结束手术。两组均常规持续胃肠减压至肛门排气后拔除,术后2~3 d拔除引流管,术后常规进行抑酸、抗感染等治疗。
1.3 观察指标 ①比较两组手术及术后相关指标,包括手术时间、术中出血量、术后排气时间、胃肠功能恢复时间、胃肠减压解除时间、住院时间。②比较两组手术前后应激反应指标,分别于术前、术后1 d、术后5 d 采用速率散射免疫比浊法测定CRP,酶联免疫吸附测定法(ELISA 法)测定血清IL-6、IL-10。③比较两组手术前后免疫功能指标,分别于术前、术后1 d、术后5 d 检测外周血T 淋巴细胞亚群CD4+、CD8+,用流式细胞计数仪测定,计算CD4+/CD8+。④比较两组并发症发生情况,包括切口感染、切口出血、幽门梗阻、腹腔脓肿等。
1.4 统计学方法 采用SPSS21.0 统计学软件处理数据。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 两组手术及术后相关指标比较 观察组手术时间长于对照组,术中出血量少于对照组,术后排气时间、胃肠功能恢复时间、胃肠减压解除时间、住院时间均明显短于对照组,差异有统计学意义(P<0.05)。见表1。
表1 两组手术及术后相关指标比较()
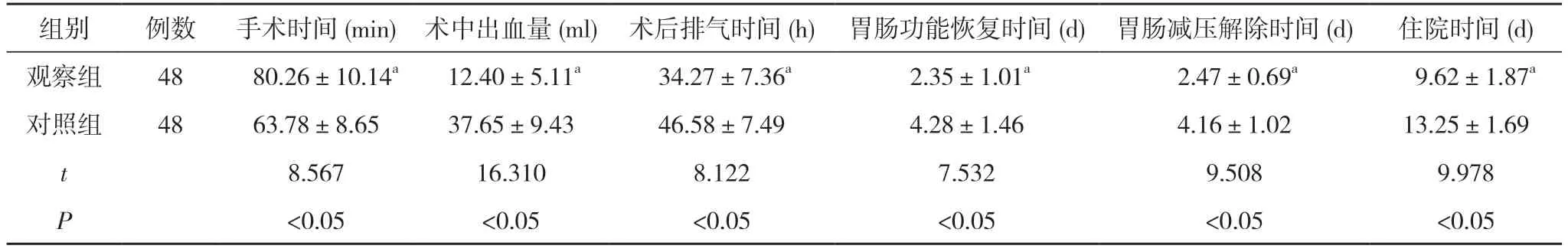
表1 两组手术及术后相关指标比较()
注:与对照组比较,aP<0.05
2.2 两组手术前后应激反应指标比较 术前,两组CRP、IL-6、IL-10 水平比较,差异无统计学意义(P>0.05);术后1、5 d,观察组CRP、IL-6、IL-10 水平均低于对照组,差异均有统计学意义(P<0.05)。见表2。
表2 两组手术前后应激反应指标比较()

表2 两组手术前后应激反应指标比较()
注:与对照组比较,aP<0.05
2.3 两组手术前后免疫功能指标比较 术前,两组CD4+、CD8+、CD4+/CD8+比较,差异无统计学意义(P>0.05);术后1、5 d,观察组CD4+、CD4+/CD8+高于对照组,CD8+低于对照组,差异均有统计学意义(P<0.05)。见表3。
表3 两组手术前后免疫功能指标比较()

表3 两组手术前后免疫功能指标比较()
注:与对照组比较,aP<0.05
2.4 两组并发症发生情况比较 两组并发症发生率比较,差异无统计学意义(P>0.05)。见表4。
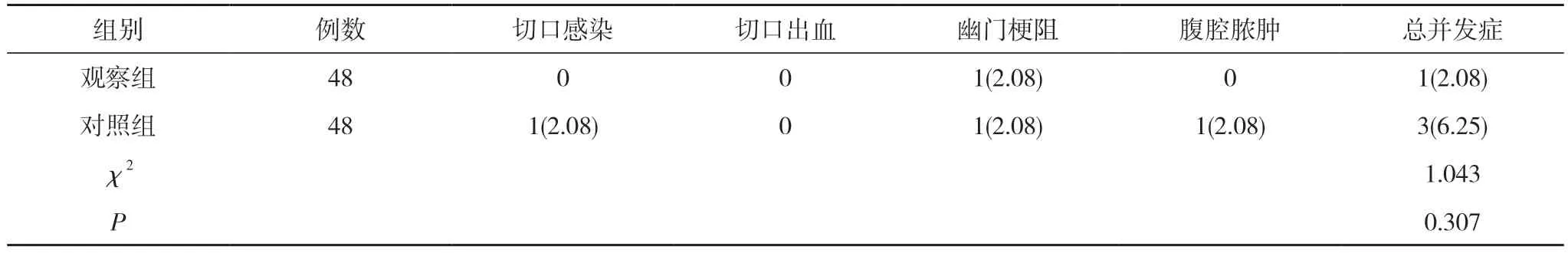
表4 两组并发症发生情况比较 [n(%)]
3 讨论
胃肠穿孔是临床常见的急腹症,以消化道溃疡所致穿孔最为常见。胃肠穿孔后,其内的胃酸、胃内容物、胆汁、胰液等溢入腹腔,可引发化学性腹膜炎,若延误治疗甚至会发生腹腔脓肿,引发菌血症或毒血症,将直接威胁患者生命安全[4-6]。国外研究显示,胃肠穿孔所致的死亡率高达12.5%~46.2%[7]。因此,早期明确诊断并进行手术治疗至关重要。
随着现代医疗技术的快速发展,腹腔镜技术在外科各类手术中获得了广泛应用。其改变了以往开腹手术的弊端,由于开腹手术需要制作较大腹壁切口,切口对机体的损伤程度甚至超过了穿孔带来的损伤,限制了在临床的应用[8]。而腹腔镜手术明显缩小了手术创伤,提升了术后康复质量,逐渐成为外科首选的治疗方案。本研究腹腔镜胃十二指肠穿孔修补术采用三孔法,仅需在体表制作3 个长约1 cm 的小切口,置入操作器械,在腹腔封闭环境下即可完成操作,不仅较大程度缩小了创伤,而且维持了腹腔内环境的稳定,减少了对正常胃肠功能的影响[9,10]。同时,腹腔镜下对穿孔部位的观察仔细,视野范围广,能彻底清除胃肠内容物,避免残留,并通过冲洗腹腔,彻底清除腹腔内的胃内容物,消除潜在的感染病灶,降低术后并发症发生率[11,12]。
本研究结果显示,观察组手术时间长于对照组,术中出血量低于对照组,术后排气时间、胃肠功能恢复时间、胃肠减压解除时间、住院时间均明显短于对照组,差异有统计学意义(P<0.05)。术后1、5 d,观察组CRP、IL-6、IL-10 水平均明显低于对照组,差异均有统计学意义(P<0.05)。术后1、5 d,观察组CD4+、CD4+/CD8+高于对照组,CD8+低于对照组,差异均有统计学意义(P<0.05)。两组并发症发生率比较,差异无统计学意义(P>0.05)。充分证明腹腔镜胃十二指肠穿孔修补术对机体的创伤较小,术后应激反应程度轻,对免疫功能的影响小,基本在术后5 d 即可恢复免疫功能,从而较大程度加快术后康复速度,有助于胃肠功能的早期恢复,且腹腔镜下并发症发生率低,可获得可靠的修复效果。
综上所述,腹腔镜治疗胃肠穿孔的临床效果及安全性均较高,术后恢复快,应激反应轻,对患者免疫功能影响小,值得在临床推广使用。

