超声征象评分法联合MRI 评估凶险性前置胎盘合并胎盘植入的诊断价值
赵悦子 夏国园
前置胎盘是妊娠期严重并发症之一,常见于多产妇、经产妇,临床症状以无痛性阴道流血为主,具有出血量大、发病急等特点;前置胎盘具体发病机制尚未完全阐明,多认为与多次妊娠、多次人工流产、剖宫产手术等因素相关[1]。研究显示,前置胎盘合并胎盘植入的概率为5%左右,不仅增加产后出血及感染风险,且可诱发弥散性血管内凝血、休克及围生期死亡等不良结局,危及母婴健康[2]。因此,在产前能明确诊断凶险性前置胎盘合并胎盘植入,选择合适的分娩时机及方式,对避免围生期不良结局发生、降低产后大出血具有重要意义。目前,产前诊断方式以影像学检查为主,包括经阴道、经腹部二维超声及超声造影、彩色多普勒超声等,可准确判断胎盘附着部位,但对于是否胎盘植入的诊断灵敏度较低[3-4]。为进一步提高凶险性前置胎盘合并胎盘植入的诊断准确率,本研究对超声征象评分法联合MRI 评估的诊断效能进行分析,现报道如下。
1 临床资料
1.1 一般资料 选择2018 年3 月—2019 年4 月就诊于浙江省温州市中西医结合医院疑似为凶险性前置胎盘合并胎盘植入患者80 例,年龄23~42(31.54±4.21)岁,孕周26~36(33.21±2.54)周;孕次2~5(2.87±0.21)次;距离前次剖宫产时间(4.31±0.64)年。本研究经我院伦理委员会审核通过,符合《世界医学会赫尔辛基宣言》相关标准。所有患者签署知情同意书。
1.2 纳入标准(1)所有患者均为疑似凶险性前置胎盘合并胎盘植入[5];(2)年龄≥18 周岁,孕次≥2次,孕周≥26 周,既往有剖宫产史;(3)单胎妊娠;(4)B 超检查发现胎盘附着于原子宫切口部位;(5)所有患者均需手术,包括产科剖宫产手术、人工流产术,术中出现大出血患者,多行全子宫切除或子宫部分切除手术。
1.3 排除标准(1)伴有血液疾病、免疫性疾病、恶性肿瘤者;(2)阴道壁水肿、阴道出血量多、胎膜早破者;(3)精神异常或无法耐受相关影像学检查者;(4)伴有妊娠期合并症者,如妊娠期糖尿病、妊娠期高血压、贫血等;(5)合并生殖系统疾病者,如子宫肌瘤、卵巢囊肿等。
2 方 法
2.1 超声征象评分 患者取仰卧位,膀胱适量充盈,先行腹部超声检查,根据临床医生评估可适用于经阴道超声检查的患者实施经阴道检查。所有患者实施二维超声、三维彩色及三维彩色能量多普勒超声检查,仪器选用飞利浦彩色多普勒超声诊断仪(型号:PHILIPS IE33),腹部探头频率设置为3.5~5.0MHz,高频探头频率设置为7.0~10.0MHz。重点观察患者胎盘厚度、胎盘位置、胎盘陷窝、膀胱线、胎盘基底部血流等指标,并根据胎盘植入超声征象评分量表[6]对图像进行超声征象评分;胎盘植入判断标准[7]:超声征象评分总分≥3 分。
2.2 MRI 检查 患者取仰卧位,保持平静呼吸状态,采用德国西门子公司全身磁共振扫描仪(型号:Magnetom Avanto 1.5T)以胎盘为中心进行失状位、轴位、冠状位T1W1 序列扫描,参数:TE14ms。TR450-600ms;T2W1 序列扫描,参数:TE100ms。TR2500-6000ms;DWI 序列扫描,参数:TE65ms。TR5000ms。以双盲法由2 名高年资(5 年以上)影像科医生进行诊断,借助Advantage Windows 图像处理工作站,若出现胎盘内信号不均、胎盘与子宫肌层分界不清等征象则判断为胎盘植入[8]。
2.3 观察指标及方法 以术后病理学结果作为金标准[7],评估超声征象评分法、MRI 单一及联合诊断凶险性前置胎盘合并胎盘植入的效能,包括灵敏度、特异度、准确率,计算公式[9]:灵敏度=真阳性人数/(真阳性人数+假阴性人数)×100%,特异度=真阴性人数/(真阴性人数+假阳性人数)×100%,准确度=(真阳性人数+真阴性人数)/总例数×100%。分析凶险性前置胎盘植入型、非植入型[10]的MRI 影像学特征(包括胎盘内信号不均、T2 低信号带、胎盘内血管影、子宫局部外凸、胎盘与子宫肌层分界不均等)、产前超声征象评分差异。
2.4 统计学方法 应用SPSS 24.0 统计软件进行数据处理,计数资料用百分比(%)表示,采用χ2检验,若理论样本量<40,或1<T≤5 时,采用Fisher 精确检验;计量资料以均数±标准差()表示,组间采用独立样本t 检验,P<0.05 为差异具有统计学意义。
3 结果
3.1 凶险性前置胎盘患者一般资料比较 80 例疑似凶险性前置胎盘合并胎盘植入患者,经病理学确诊52 例为植入型,其中植入型32 例,粘连型18 例,穿透型2 例;28 例为非植入型。两组患者年龄、孕周、孕次及距离前次剖宫产时间差异无统计学意义(P>0.05)。见表1。
表1 凶险性前置胎盘合并胎盘植入患者一般资料比较()
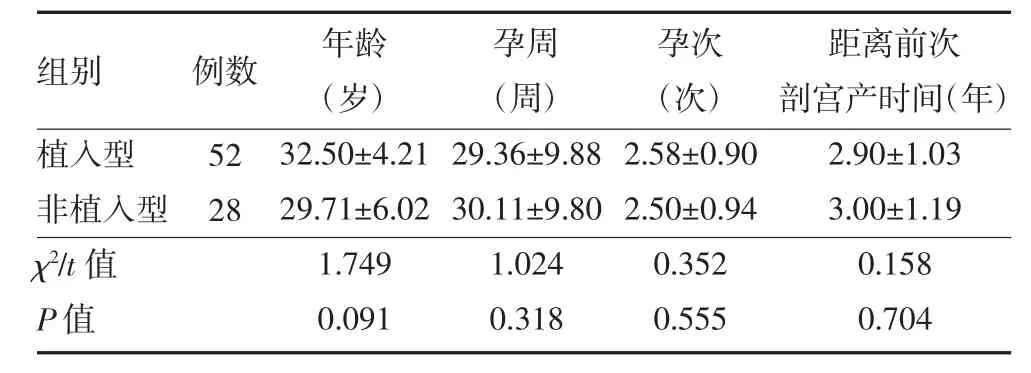
表1 凶险性前置胎盘合并胎盘植入患者一般资料比较()
3.2 凶险性前置胎盘患者产前超声征象评分比较植入型患者产前超声征象评分为(4.12±0.32)分,与非植入型(0.38±0.11)分比较,差异有统计学意义(t=59.820,P<0.01)。
3.3 凶险性前置胎盘患者MRI 影像学特征 与非植入型比较,植入型患者的胎盘内信号不均、T2 低信号带、胎盘内血管影、子宫局部外凸、胎盘子宫肌层分界不均比例均增高,差异有统计学意义(P<0.05)。见表2。
3.4 凶险性前置胎盘患者超声征象评分法、MRI 诊断效能 以病理诊断结果为金标准,超声征象评分法+MRI 诊断凶险性前置胎盘合并胎盘植入的灵敏度、准确度均比二者单一检测高,差异有统计学意义(P<0.05);三种检测方式的特异度相比,差异无统计学意义(P>0.05)。见表3。
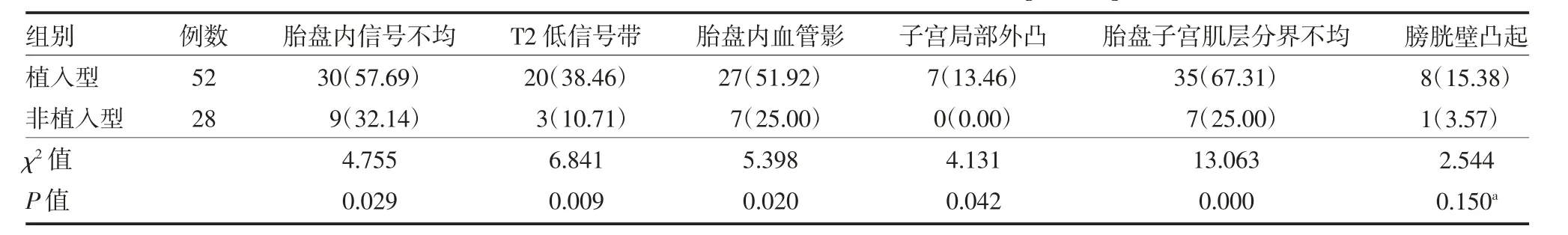
表2 凶险性前置胎盘患者MRI 影像学特征分析[例(%)]
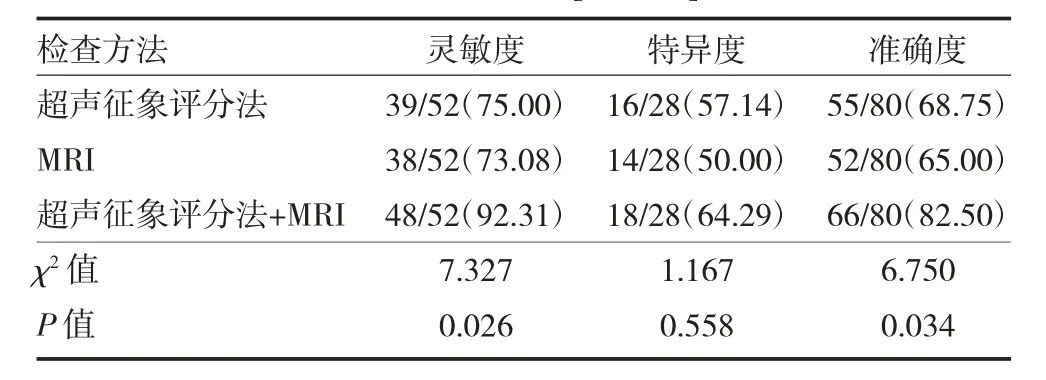
表3 三种方法诊断凶险性前置胎盘合并胎盘植入的诊断效能比较[例(%)]
4 讨论
凶险性前置胎盘是剖宫产术后常见的远期并发症之一,由于产后产妇子宫峡部的肌纤维弹性不足,加之合并手术瘢痕,故该类产妇盲目行人工流产术时会增加子宫破裂、致命性大出血的风险[11]。凶险性前置胎盘根据胎盘植入情况可分为植入型、非植入型,胎盘植入又包括胎盘粘连、胎盘植入及胎盘穿透3 种类型,均代表着不同程度的胎盘附着异常[12]。若凶险性前置胎盘合并胎盘植入时,易诱发膀胱及肠道损失、凝血功能异常等,甚至导致死亡[14]。因此,为避免凶险性前置胎盘合并胎盘植入的不良结局,早诊断、早治疗是关键环节。
MRI 是一种通过原子核在强磁场内发生共振产生的信号经图像重建的多平面成像技术,具有成像无角度限制、软组织分辨率高、视野较大等特点,受胎盘位置、肠气、母体体型等因素的影响小,在羊水过少或胎盘位于子宫后壁的情况下均可将胎盘形态及位置清晰显示出来;此外,MRI 具有诸多成像方式,如T1W1 序列、T2W1 序列及DWI 序列等,可准确反映胎盘及子宫的解剖关系,评价微血管内血液动力学变化,为诊断提供更丰富的影像学信息[13]。本研究结果显示,与非植入型比较,植入型患者胎盘内信号不均、T2 低信号带、胎盘内血管影、子宫局部外凸、胎盘子肌层分界不均比例均较高(P<0.05),认为植入型、非植入型的MRI 影像学特征存在明显差异,可借助MRI 进行二者鉴别[14]。但由于MRI 存在可重复性差、检查费用昂贵等不足,在一定程度上限制了MRI 的使用[15]。超声是一种无创、可重复性好、价格低的影像学方式,可多切面、多角度检查,根据患者具体情况可选择经阴道或经腹部检查,可清晰显示子宫下段瘢痕厚度、子宫颈部厚度、胎盘等具体情况及其之间的关系[16-17]。但超声在操作过程中易受胎盘位置、羊水量、肠气及母体体型等因素影响,且当胎盘附着于子宫后壁及盆腔深处时,由于胎儿头部将胎盘下缘位置遮挡,超声穿透力降低,难以全面观察到胎盘最低点与宫颈内口间距离[18-19]。本研究参考北京大学第三医院妇产科制定的超声征象评分量表,通过对胎盘厚度、胎盘位置、胎盘陷窝、膀胱线等指标进行评估,结果发现,植入型的超声征象评分比非植入型高(P<0.05);以病理学结果为金标准,超声征象评分法联合MRI 诊断凶险性前置胎盘合并胎盘植入的灵敏度、准确度均比二者单一检测高,认为超声征象评分法联合MRI 用于凶险性前置胎盘合并胎盘植入诊断中具有较高的灵敏度、准确度,可作为一种可行性较高的影像学手段,为临床诊疗提供较准确的参考依据。

