无创高频振荡通气与经鼻间歇正压通气治疗新生儿呼吸窘迫综合征的临床研究*
沈凌凌 张瑞彪 温金玲
新生儿呼吸窘迫综合征(NRDS)多发于早产儿,为一种常见的临床危重呼吸系统疾病。临床症状主要表现为发绀、吸气三凹征、呼吸困难等[1]。若不给予患儿及时的治疗,会导致患儿呼吸衰竭,对患儿的生命造成威胁。目前,临床上主要采用机械通气治疗NRDS,通过改善肺通气功能,使耗氧量降低,有效改善组织缺氧状况,从而达到恢复呼吸生理的目的,但常规机械通气通常治疗效果不理想,容易引发并发症[2]。近年来研究显示,无创正压通气模式能够减少气管插管率,使患儿肺泡均匀膨胀加快,并加速二氧化碳排出,使用氧时间明显缩短,对减少并发症的发生效果显著[3]。经鼻间歇正压通气(NIPPV)和无创高频振荡通气(nHFOV)为临床常用的无创通气方式,可对NRDS患儿通气功能障碍进行有效纠正,改善肺功能。本研究主要探究nHFOV与NIPPV治疗NRDS的临床价值,现报道如下。
1 资料与方法
1.1 一般资料
选取2019年8月-2021年2月惠州市第三人民医院收治的NRDS患儿60例。纳入标准:均符合NRDS的诊断标准[4]。排除标准:因出血导致的呼吸衰竭患儿,并有感染、贫血、溶血等;先天畸形;存在有创机械治疗史。简单随机分为对照组(n=30)与观察组(n=30)。对照组男女比例为18∶12;胎龄29~37周,平均(33.11±2.34)周;平均体重(1.83±0.31)kg。观察组男女比例为16∶14;胎龄30~37周,平均(33.09±2.44)周;平均体重(1.79±0.34)kg。两组患儿一般资料比较差异无统计学意义(P>0.05),有可比型。本研究患儿家属均知情并同意,并经医院伦理委员会批准。
1.2 方法
对照组患儿给予NIPPV治疗,呼吸机初始参数FiO2设置为30%~40%,吸气峰压(PIP)设置为 15~20 cmH2O,呼气末正压(PEEP)设置为 5~6 cmH2O,呼吸频率(RR)设置为 20~40次 /min。治疗过程中监测血气指标变化并相应调整相关参数。撤机指征为患儿无呼吸窘迫,动脉血氧饱和度(SaO2)>90%,FiO2<25%,PIP 为 12~14 cmH2O,PEEP≤5 cmH2O。
观察组患儿给予nHFOV治疗,呼吸机初始参数 FiO2设置为 30%~40%,频率设置为 6~12 Hz,平均气道压(MAP)设置为6~10 cmH2O,振幅设置为MAP的2~3倍,治疗过程中监测血气指标变化并相应调整相关参数。撤机指征为患儿无呼吸窘迫,SaO2>90%,FiO2<25%,且 MAP<6 cmH2O。
1.3 观察指标及评价标准
(1)动脉血气指标:应用雷度ABL90血气分析仪,监测两组患儿治疗前后的动脉血二氧化碳分压(PaCO2)及动脉血氧分压(PaO2)变化,并计算氧合指数(PaO2/FiO2)。(2)相关临床指标:记录两组患儿的机械通气时间、总用氧时间、全量喂养时间及住院时间。(3)并发症发生情况:统计治疗过程患儿并发症(高碳酸血症、呼吸暂停、溶血、支气管肺发育不良及低氧血症)发生情况。
1.4 统计学处理
2 结果
2.1 两组动脉血气指标比较
两组治疗前PaO2/FiO2、PaCO2和PaO2比较差异均无统计学意义(P>0.05);两组患儿治疗后PaO2/FiO2、PaO2较治疗前均明显升高,PaCO2较治疗前均明显下降(P<0.05),且观察组PaCO2明显低于对照组(P<0.05),见表1。
表1 两组动脉血气指标比较[mmHg,(±s)]

表1 两组动脉血气指标比较[mmHg,(±s)]
*与本组治疗前比较,P<0.05。
治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组(n=30) 198.89±60.01 357.12±50.03* 52.67±10.41 45.46±7.43* 59.48±4.13 67.29±6.19*观察组(n=30) 201.02±59.98 368.99±48.26* 50.73±10.36 39.89±8.51* 58.92±3.70 70.23±6.03*t值 0.138 0.935 0.022 2.701 0.553 1.863 P 值 >0.05 >0.05 >0.05 <0.05 >0.05 >0.05组别 PaO2/FiO2PaCO2PaO2
2.2 两组相关临床指标比较
与对照组相比,观察组机械通气时间、总用氧时间、全量喂养时间及住院时间均明显更短(P<0.05),见表 2。
表2 两组相关临床指标比较[d,(±s)]
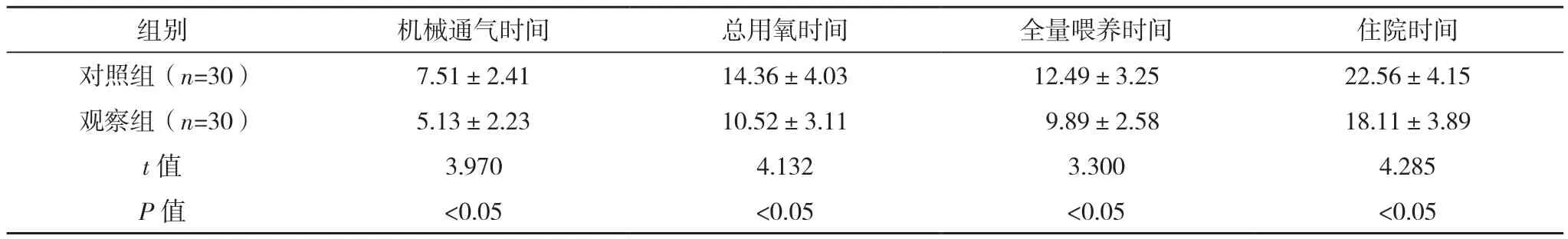
表2 两组相关临床指标比较[d,(±s)]
组别 机械通气时间 总用氧时间 全量喂养时间 住院时间对照组(n=30) 7.51±2.41 14.36±4.03 12.49±3.25 22.56±4.15观察组(n=30) 5.13±2.23 10.52±3.11 9.89±2.58 18.11±3.89 t值 3.970 4.132 3.300 4.285 P 值 <0.05 <0.05 <0.05 <0.05
2.3 两组并发症发生情况比较
与对照组相比,观察组高碳酸血症发生率明显更低(P<0.05);两组呼吸暂停、支气管肺发育不良、低氧血症、溶血发生率比较差异均无统计学意义(P>0.05),见表 3。

表3 两组并发症发生情况比较[例(%)]
3 讨论
NRDS为引发新生儿呼吸衰竭的主要原因之一,也是导致早产儿死亡的直接原因,具有发病率高、病情重和病死率高的特点[5]。临床上常用有创和无创机械通气进行治疗,有创机械通气容易使患儿发生继发性感染或败血症,进而增加支气管肺发育不良等并发症的发生风险,无创机械通气可更好地避免肺损伤和并发症的发生[6]。
本研究显示,治疗后,两组患儿PaO2/FiO2、PaO2均明显升高,PaCO2均明显下降,且实施nHFOV的患儿PaCO2明显低于实施NIPPV的患儿(P<0.05)。说明nHFOV在降低NRDS患儿PaCO2方面更具优势。相关研究发现,NIPPV可增加特定频率间歇正压,以刺激呼吸运动,提高患儿肺通气功能及肺部氧合功能,同时可纠正酸中毒,发挥呼吸支持作用[7-8]。nHFOV可以降低FiO2,维持气体交换,从而促进肺部组织发育,并明显改善肺部通气状况,减少气管插管的使用,改善动脉血气指标,缓解呼吸窘迫。
本研究显示,治疗后实施nHFOV的患儿机械通气时间、总用氧时间、全量喂养时间及住院时间均明显比实施NIPPV的患儿更短(P<0.05)。既往研究表明,NIPPV主要优势为增加气道气流量、潮气量和分钟通气量,可使萎缩的肺泡有效恢复,缓解呼吸肌疲劳;而nHFOV利用低潮气量和持续扩张压力相结合的模式,可短时间提高PaO2/FiO2,缩短通气时间,高效性地缓解呼吸窘迫,极大地减少肺损伤,能够加快肺功能的恢复,缩短患儿的住院时间,因此其具有高频率、低潮气量及通气压力的特点[9-10]。
本研究显示,治疗后实施nHFOV的患儿的高碳酸血症发生率明显低于实施NIPPV的患儿(P<0.05)。说明nHFOV可有效减少患儿治疗过程中高碳酸血症的发生风险。nHFOV除了可促进患儿呼吸相关组织发育,在短期恢复肺功能上有明显优势外,还可维持早产儿体内酸碱的稳定,保证治疗的安全性[11-12]。
综上所述,NIPPV与nHFOV的通气方案均可有效地改善NRDS患儿呼吸衰竭,但nHFOV具有短时间提高氧合和通气功能的优势,可减少高碳酸血症的发生,安全性高。

