趋化因子17与早发型重度子痫前期不良结局的相关性
赵丽娜,戴蕾,董武,何伟红
多年来,国内外一直在探索早期预测与预防子痫前期的理想手段,以降低子痫前期发生率,改善孕产妇分娩结局[1]。国外有学者提出了许多可用的预测模型或可以用于预测子痫前期发生的临床指标[2]。但这些模型及临床指标的使用有效性与适用性还需要行大样本前瞻性的研究加以验证。胸腺活化调节趋化因子17(thymus and activation-regulated chemokine/CC chemokine ligand 17,CCL 17)参与了母体与胎儿之间特殊免疫微环境的形成,其数量与功能一旦改变会导致胎盘形成异常与胚胎植入,同时还易增加胎儿自然流产及发育异常风险[3-4]。因此, CCL 17在重度子痫前期中的使用价值值得探究,但目前相关研究较少。本研究对比不同分娩结局早发型重度子痫前期孕产妇的CCL 17表达,旨在观察CCL 17表达与产妇不良结局的关系,以指导临床,现将结果报道如下。
1 资料与方法
1.1 纳入对象
回顾性分析2015年2月至2019年4月乌鲁木齐市第一人民医院常规产检并确诊的重度子痫前期167例孕产妇(患病组)临床资料,全部孕产妇均符合《妊娠期高血压疾病诊治指南(2015)》中重度子痫前期相关诊断标准[5]。孕产妇检出妊娠期高血压疾病孕周20~34周,均为早发型,完成分娩的孕产妇均为单胎妊娠,孕期除妊娠期高血压疾病外,未合并其他疾病。根据1∶1的样本量选取方法选择本院完成分娩的健康孕产妇167例作为健康对照组,该组孕产妇整个孕期未合并其他妊娠期并发症,也无其他慢性病、器质性疾病、血液系统疾病、脏器衰竭等情况,均健康、足月分娩、单胎妊娠。排除标准:原发性高血压、同时合并妊娠期糖尿病、未足月分娩、多胎妊娠、合并其他妊娠期并发症、合并意识障碍或心理疾患或精神疾病等可能无法配合研究、高龄产妇(年龄>35岁)。167例早发型重度子痫前期孕产妇年龄20~35岁,平均(27.41±3.21)岁;孕期体重增长12~25 kg,平均(19.24±3.21)kg;分娩孕周31~34周,平均(32.50±0.50)周;其中90例初产妇,77例经产妇。167例健康对照组孕产妇年龄20~35岁,平均(27.51±3.32)岁;孕期体重增长10~27 kg,平均(19.21±3.41)kg;分娩孕周38~42周,平均(40.20±1.09)周;其中94例初产妇,73例经产妇。本研究符合医学伦理相关规定,纳入对象均知情同意。
1.2 方法
1.2.1 诊断方法 参照标准,孕产妇检出子痫前期时间为20~34周,出现下列任一不良情况均可以视作重度子痫前期:① 收缩压/舒张压≥160 mmHg/110 mmHg;② 蛋白尿≥2 g/24 h或随机蛋白尿结果呈中等阳性或强阳性;③ 血清肌酐水平>1.2 mg/dL(排除患病前检出血清肌酐水平升高的情况);④ 血小板计数<100×109/L;⑤ 微血管病性溶血;⑥ 血清转氨酶表达升高;⑦ 持续头痛或其他视觉障碍或大脑功能障碍;⑧ 持续上腹部疼痛。
1.2.2 分组方法 根据孕产妇、胎儿与新生儿发生的不良结局将其分为不良结局组、结局良好组。不良结局包括:① 孕产妇不良结局:进一步发展为子痫(子痫前期孕产妇发生无法用其他原因解释的抽搐)、HELLP综合征[6](血管内溶血、肝酶升高、血小板计数减少)、胎盘早剥、脑出血、微血管病性溶血[7]、肝肾心肺衰竭、治疗性引产、死亡等;② 胎儿不良结局:胎儿生长受限、死胎、羊水过少等;③ 新生儿不良结局:新生儿窒息(具有面部或全身皮肤青紫、呼吸不规律或浅表等表现,且Apgar评分≤7分)、低出生体重(出生体重不足2 500 g)、新生儿死亡、死产等。孕产妇、胎儿、新生儿中某个个体发生上述不良结局则纳入不良结局组,若孕产妇、胎儿或孕产妇、新生儿同时发生不良结局,记为1例。
1.2.3 治疗方法 全部早发型重度子痫前期孕产妇治疗方案一致,主要包括疾病评估监测、完善各项主要检查并给予胎儿监护。告知孕产妇注意休息、尽量取侧卧位,保证蛋白质与热量摄入充足,保证充足睡眠、必要时可给予地西泮睡前口服,给予孕产妇降压治疗,使用硫酸镁预防子痫,若孕产妇出现严重液体丢失,可根据实际情况给予扩容疗法,适量合理使用镇静药物,判断分娩时机及分娩方式。产后仍需要继续为产妇使用硫酸镁预防产后子痫,持续监测患者血压等水平,酌情给予干预。
1.2.4 血清CCL 17浓度检测 分别于孕20~27周(T 1)、28~34周(T 2)时间段内检测所有孕产妇的血清CCL 17浓度。晨起抽取孕产妇空腹外周静脉血4 mL,离心处理后取血清,使用美国TSZ公司提供的酶联免疫吸附试剂盒,采用酶联免疫吸附法测定血清CCL 17浓度,严格按照试剂盒说明书操作。
1.3 统计学方法

2 结果
2.1 健康对照组与患病组不同时点的趋化因子17浓度比较
健康对照组孕期各时点的血清CCL 17浓度均高于患病组,差异有统计学意义(P<0.05),详见表1。
2.2 不良结局发生情况
167例早发型重度子痫前期孕产妇中发生不良结局52例,发生率为31.14%。
2.3 不良结局组与结局良好组孕产妇一般资料比较
不良结局组与结局良好组一般资料比较差异无统计学意义(P>0.05),详见表2。
2.4 不良结局组与结局良好组不同时点血清趋化因子17浓度比较
不良结局组孕期各时点血清CCL 17浓度均低于结局良好组,差异有统计学意义(P<0.05),详见表3。
2.5 血清趋化因子17浓度对早发型重度子痫前期孕产妇不良结局影响的Logistic回归分析
将早发型重度子痫前期孕产妇是否发生不良结局作为因变量(1=发生,0=未发生),将孕产妇孕期各时点的血清CCL 17浓度分别作为协变量,行Logistic回归分析显示,各时点血清CCL 17浓度低表达可能是早发型重度子痫前期不良结局的影响因素(OR>1,P<0.05),且以T 1时点的影响较显著,详见表4。
2.6 受试者工作曲线检验孕周各时点血清CCL 17浓度预测不良结局的价值
分别将各时点血清CCL 17浓度作为检验变量,将早发型重度子痫前期孕产妇不良结局作为状态变量,绘制ROC曲线得到T 1、T 2各时点血清CCL 17预测不良结局的AUC分别为0.943、0.927,均>0.9,预测价值高,且以T 1时点预测特异度、敏感度最理想。各时点对应最佳截断值、特异度、灵敏度见表5。ROC曲线图见图1(见下页)。

表1 健康对照组与患病组不同时点CCL 17浓度比较

表2 不良结局组与结局良好组孕产妇一般资料比较例(%)]
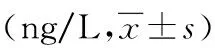
表3 不良结局组与结局良好组不同时点血清趋化因子CCL 17浓度比较

表4 线性回归检验血清趋化因子CCL 17浓度对孕产妇不良结局影响的结果

表5 ROC曲线检验孕周各时点血清CCL 17浓度预测孕产妇不良结局的价值

图1 孕期各时点CCL 17浓度预测早发型重度子痫前期孕产妇不良结局的ROC曲线图
3 讨论
子痫前期的发病机制与胎盘血管生长因子异常释放、胎盘异常发育、全身大量炎性物质产生等因素有关[8]。子痫前期一旦发生,早期干预与救治非常重要,这就要求临床早期预测孕产妇可能存在的母婴不良结局风险,并给予针对性干预,对减少母婴不良结局的发生尤为关键[9]。
报道称,对于妊娠期高血压疾病,特别是子痫前期的孕产妇,可用于病情监测的生化指标有多项[10-11]。CCL是一类可以趋化细胞产生定向移动的肽类物质,其相对分子量为7 000~12 000,按照氨基酸的两个保守半胱氨酸排列方式存在的差异,可将CCL分为4个亚型,包括CXC类α CCL、CC类β CCL、C类γ CCL及CX 3 C类δ CCL[12]。CCL 17是常见的趋化因子CC类β CCL家族成员,曾被认为是Th 2细胞特异性CCL,可以将Th 2细胞由血循环外周募集到炎症部位,参加局部炎症反应的发生与发展[13]。Jakiela等[14]在研究中发现,CCL 17同时可以趋化Th 17细胞与调节性T细胞,增加局部病变免疫调节的复杂程度。CCL 17可以与其对应的CCL受体结合,这一结合过程是实现细胞趋化作用的基础环节,CCL 17在与其对应的CCL受体相结合后,会导致分子构象改变,对偶联G蛋白产生激活作用,进而导致磷脂酶C的激活,造成大量的胞外钙离子内流与细胞储存的钙离子释放,最终造成胞质内钙离子浓度升高与蛋白激酶C的活化,从而诱发靶细胞反应[15]。CCL 17与其对应的CCL受体结合后参加了白细胞迁移、炎症调节与免疫细胞分化,故在母-胎免疫耐受中也有着积极的调节作用[16]。研究发现,CCL 17与其对应受体之间的相互作用,在免疫细胞募集、蜕膜化、滋养层细胞侵入及血管重铸等环节中,起到了建立与维持局部免疫耐受的关键作用,是确保母-胎之间血管交通及物质交换的关键所在,当CCL 17与其对应CCL受体之间的关系平衡可保证妊娠的进行,反之这种CCL及其受体间平衡异常,会引起局部免疫耐受状态失衡,导致胎盘或胚胎发育障碍,从而增加不良结局的发生风险[17]。但少有研究分析血清CCL 17浓度与早发型子痫前期孕妇不良结局的关系,较多研究分析该指标在不明原因复发性流产中的表达[18]。
既往临床报道对早发型子痫前期孕妇发生不良妊娠结局与外周血标志物的相关性进行分析,结果显示,早发型子痫前期孕妇不良结局与血清胱抑素过表达、肌酐浓度过高、血尿酸浓度过高等有关[19-20]。但这些研究并未对各外周血标志物预测早发型子痫前期孕妇发生不良妊娠结局风险的价值进行分析,各标志物的风险取值范围也未能明确,具体的价值未突出,对临床的指导意义较差;加之血清胱抑素、肌酐、血尿酸等指标均为常规检测内容,患者基础疾病易对检测结果产生干扰,结果的准确性可能受到影响,研究的可靠性不高。而CCL 17是主要的免疫性指标,可以维持并调节个体免疫耐受,且不易受患者合并基础疾病等因素影响,检测结果更为准确。本研究结合CCL 17在妊娠过程中的作用与机制,回顾分析医院早发型重度子痫前期孕产妇资料,根据母婴不良结局分组,比较各组的CCL 17浓度,结果显示,健康对照组CCL 17浓度均高于患病组,且以不良结局组最低,该结果初步表明血清CCL 17浓度可能与早发型重度子痫前期孕产妇不良结局有关;进一步将不良结局作为状态变量,孕期各时点血清CCL 17浓度作为检验变量,绘制ROC曲线结果显示,各时点血清CCL 17浓度预测早发型重度子痫前期不良结局风险的AUC分别为0.943、0.927,均>0.9,均有较高预测价值,尤其T 1时点,即孕20~27周检查预测价值更好,提示对于存在子痫前期患病风险的孕产妇,早期检测其血清CCL 17浓度,预测孕产妇不良结局价值高。因本次研究属于回顾分析类,加之国内外相关的报道不多见,结果的真实性与准确性无较多循证依据可支持,关于该结果是否符合临床实际还需要继续进行前瞻性、大样本、长时间的研究加以验证。
综上所述,血清CCL 17浓度与早发型重度子痫前期孕产妇母婴结局密切相关,其浓度异常改变可能预示着不良结局风险,可考虑将该指标用于子痫前期乃至整个妊娠期高血压疾病孕产妇不良结局的预测,这对提高早期预测准确度、制定早期干预计划、减少不良结局发生意义重大。

