一例危重型新型冠状病毒肺炎死亡病例分析
杨艳霞,王巧凤,缪 英,李 阳,赵丽惠,孔庆芬
(1.云南省玉溪市人民医院 感染性疾病科;2.云南省玉溪市人民医院 心脏彩超科,云南 玉溪 653100)
病 例患者,何某,男,72岁,于2020年2月1日16时38分因“发热7d”入院。患者自2020年1月25日开始出现发热,自测体温最高38.5℃,伴畏寒,阵发性咳嗽,无咳痰、流涕、腹泻等不适。流行病学史:患者发病前与3名来自武汉的亲戚(3名亲戚均确诊为COVID-19) 有密切接触史。入院查体:体温38.1℃,呼吸21次/min,心率87次/min,血压148/83mmHg,氧饱和度95%;神志清楚,对答切题,咽部充血,双肺呼吸音粗,无干湿性音,心率87次/min,律齐,各瓣膜听诊区无杂音,腹软无压痛,肝脾无肿大,双下肢无浮肿。既住有糖尿病病史7年,服用“格列齐特”,空腹血糖控制7mmol/L左右;入院前8月诊断为“冠状动脉粥样硬化性心脏病”。实验室检查资料:2020年1月31日患者咽拭子及口痰采样查新冠病毒核酸检测阳性;甲型流感抗原检测阴性;肺炎支原体阴性;血常规:WBC 4.82×109/L,中性比例69.5%,淋巴百分比20.5%,HGB154g/L,PLT63×109/L,PCT 0.048 ug/L,IL-6 66.17ng/L,CRP 32.7mg/L,见表 2;血气分析:PH 7.477.PCO228mmHg,PO266.6%,HCO3-20.5mmol/L,见表1;空腹静脉血糖12.45mmol/L。胸部CT:右肺及左肺下叶散在炎症,见图1。入院诊断:1.新型冠状病毒肺炎(普通型);2.冠状动脉粥样硬化性心脏病,心绞痛,心功能2级;3.2型糖尿病。
入院后给予鼻导管吸氧(2L/min)、抗病毒、抗感染、小剂量激素、调节免疫、营养支持、调节血糖等治疗,见表3。患者经上述治疗后,次日体温即恢复正常,鼻导管吸氧,吸氧浓度29%~33%条件下,SPO2%维持在92%~97%。2月4日患者无明显诱因,在静息状态、鼻导管吸氧条件下指脉氧测定氧饱和度降至89%,呼吸频率28次/分,氧合指数229mmHg,依据《新型冠状病毒肺炎诊疗方案(试行第五版,修正版)》[3],修正诊断为新型冠状病毒肺炎(重型),按重型患者规范管理。2月5日复查咽拭子、口痰核酸检测,结果仍阳性。2月7日,停用激素2d后,患者再次出现低热,体温波动在37.3~37.8℃,咳嗽加重,少痰,伴活动后喘息,立即复查胸部CT,结果提示双肺病灶较前增多,见图1,抽血复查结果显示PCT、白细胞数较前升高,淋巴细胞数较前下降,铁蛋白1464ug/L,调整抗生素为莫西沙星联合阿奇霉素,见表3;患者调整治疗后仍持续低热,喘息症状进行性加重,2月16日血氧饱和度一度降至86%,复查血气分析提示I型呼吸衰竭,见表1,立即改用高流量无创呼吸机辅助通气(氧流量55L/min,氧浓度53%~60%),患者血氧饱和度可维持在93%~96%,自诉喘息有所缓解;同时再次复查胸部CT提示双肺病灶进行性增多,呈重型COVID-19的影像改变,见图1,复查血白细胞升高达12.86×109/L,IL-6,C反应蛋白进行性升高,淋巴细胞数进行性下降,见表2,立即换用头孢哌酮钠舒巴坦钠加强抗感染,同时考虑到患者年老,合并糖尿病,抗生素使用时间长、胸部CT病灶进展,存在合并真菌感染的可能性,在上述基础上加用伏立康唑预防性抗真菌治疗。2月17日经省级专家组会诊后诊断:1.新型冠状病毒肺炎(重型);2.1型呼吸衰竭;3.2型糖尿病;4.冠状动脉粥样硬化性心脏病,心绞痛,心功能2级,并调整治疗为头孢哌酮舒巴坦钠联合伏立康唑,加用利奈唑胺覆盖革兰阳性球菌,同时积极纠正心哀、维持电解质、酸碱平衡、高流量氧疗,必要时有创呼吸机辅助通气。患者经上述治疗后病情一度有所改善,但2月18日患者突然出现血压下降 (85/57mmHg-103/72mmHg),HR:106~137bpm,呼吸急促,呼吸30~35次/分,复查血气分析示pH 7.47,氧合指数144,见表1;有气管插管指征,立即予气管插管、呼吸机辅助呼吸、改善血管活性药物、强心、利尿等抢救治疗,但患者仍因抢救无效而死亡,死亡诊断:新型冠状病毒肺炎(危重型)。
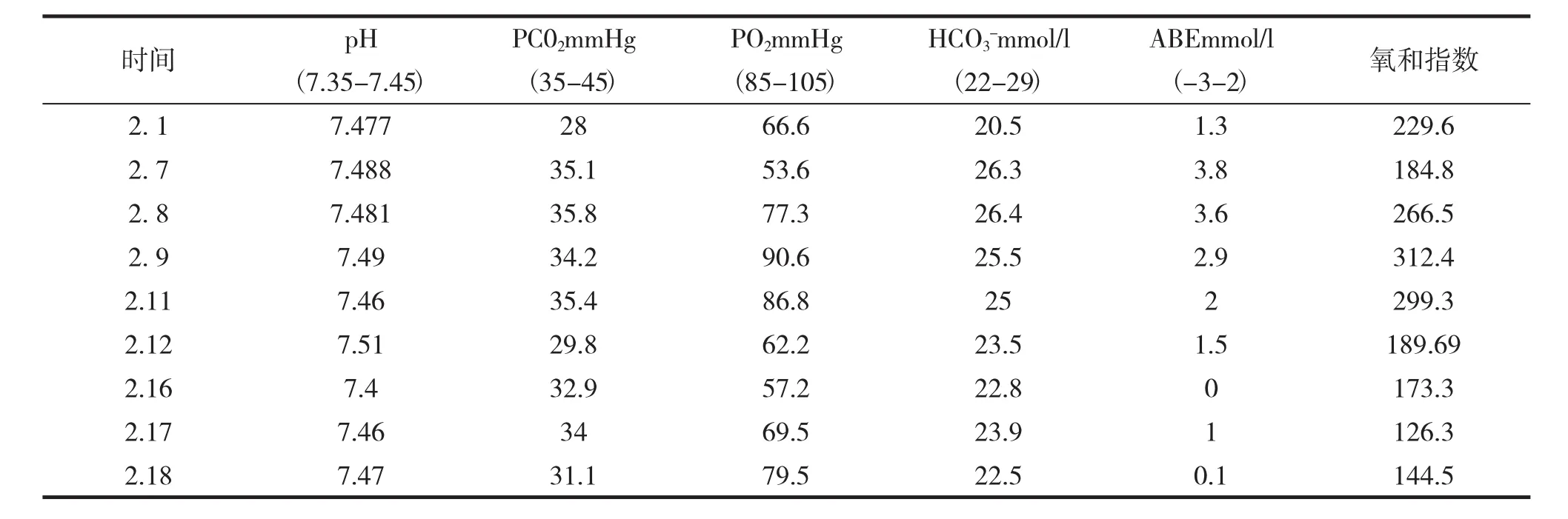
表1 患者入院后血气分析结果汇总
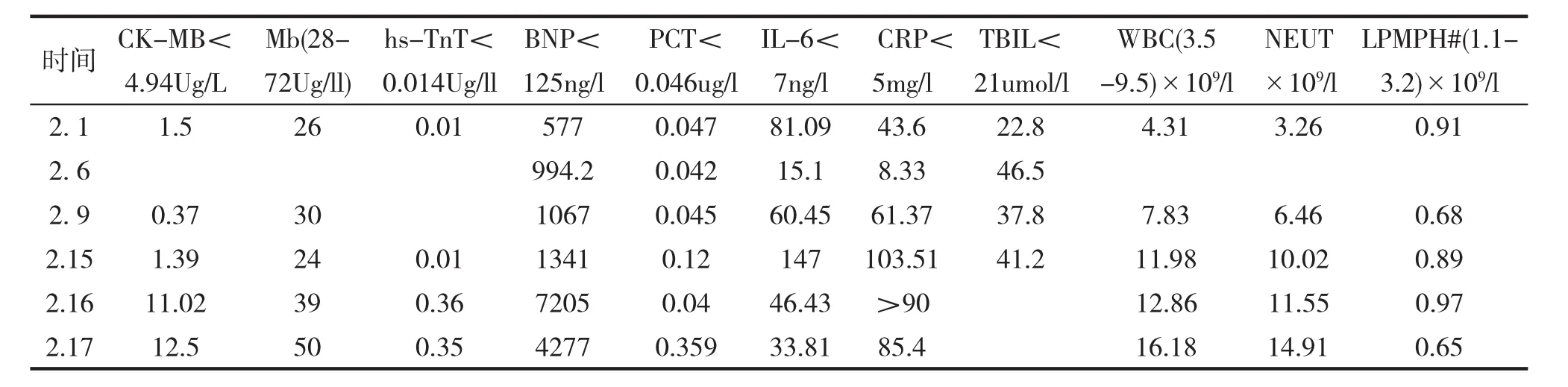
表2 患者血生化及血常规指标结果汇总

表3 患者入院后用药情况汇总

图1 患者胸部CT片
讨 论此病例中,患者为老年男性,合并糖尿病及冠心病,免疫力低下,起病症状不典型,病情进展快,与国内同行临床诊治经验相符。陆婧等研究[6]结果也显示因COVID-19而死亡的患者,急性呼吸窘迫综合征是主要死亡原因,占74.0%,死亡患者中年龄≥60岁者占71.2%,合并基础疾病者64.4%,其中糖尿病居首位,心血管疾病第2位。因此高龄,且合并多种基础疾病患者,死亡率较高,尤其是糖尿病患者。该病例抗病毒治疗方案是依据国家卫生健康委员会印发《新型冠状病毒肺炎诊疗方案第五版》[3],选用洛匹那韦/利托那韦口服联合干扰素α-2b雾化抗病毒治疗。虽然诊疗方案第六版[4]还推荐使用磷酸氯喹抗病毒,但其存在药物副作用,不推荐心血管疾病患者使用,因此该病例不适宜选用磷酸氯喹。该患者入院治疗后复查新冠病毒核酸仍为阳性,说明病毒在人体内存在时间长,病毒可能已在患者肺泡内大量复制,抗病毒效果欠佳,目前COVID-19没有特效抗病毒药物。抗感染治疗是根据患者PCT,CRP,IL-6等炎症指标及胸部CT的变化调整抗生素,患者初期使用莫西沙星治疗,病情一度好转;但1周后患者病情反复,再次出现低热及肺部病灶增多,因缺乏病原学依据,经验性改用阿奇霉素治疗,患者病情仍无改善,呈进行性加重;后考虑到患者病程长,有糖尿病,容易合并耐药菌及真菌感染,后期换用头孢哌酮钠舒巴坦钠伏、伏立康唑、利奈唑胺覆盖可能的病原菌,却也未能挽救患者生命。若老年患者病程中再次出现低热应警惕发展为重型或危重型,治疗过程中病情反复时应每天监测PCT,IL-6,CRP,WBC等炎性指标,可帮助我们预测病情严重程度,指导抗生素的使用。
新型冠状病毒肺炎为新发传染性疾病,广大临床工作者暂缺乏丰富的临床治疗经验。《新型冠状病毒肺炎诊疗方案(试行第七版)》[5]中新增COVID-19患者病理解剖结果显示新冠肺炎患者的肺泡腔渗出明显,肺组织灶性出血坏死显著,该患者多次复查胸部CT病灶都在进展,因此患者缺氧症状明显,我们已及时使用经鼻高流量吸氧,患者氧饱和度有短暂改善,但因大片肺组织实变失去了氧和功能,经鼻高流量吸氧对患者效果不佳,评估病情后及时行气管插管,予有创呼吸机辅助呼吸。有研究[7,8]提示:老年新型冠状病毒肺炎患者,尤其合并基础疾病者更容易发生心肌损伤和严重肺部感染,对重型和危重型新型冠状病毒肺炎患者因早期积极气管插管,给予有创呼吸支持治疗,可明显增加患者存活率。此外,临床上治疗合并基础疾病患者时,应对所患基础疾病更严格管理,此例患者合并冠状动脉粥样硬化性心脏病,需要动态监测患者肌红蛋白、肌酸激酶(CK)、肌酸激酶同工酶(CKMB)、心肌肌钙蛋白T(cTnT)、N末端B型利钠肽原(NT-ProBNP)、C反应蛋白(CRP)、心脏彩超等,同时进行综合评估及时采取干预措施,患者2月6日复查NT-ProBNP较入院时升高明显提示患者存在心衰情况,2月9日复查仍进行升高,提示肺部感染加重患者心衰,针对这类患者应该每天复查心脏标志物、心衰标志物、心电图等,及时发现患者心功能变化,及早调整治疗进行干预,避免发生恶性心律失常;此例患者还合并糖尿病,院外血糖控制不佳,本身免疫力低下,感染新冠病毒后很快出现肺炎,甚至进展为重症肺炎,提示我们在管理此类患者时除了关注感染、心功能问题以外,更应该严格控制血糖,建议空腹血糖控制在7.0mol/L左右,餐后血糖控制在11mol/L以下。该患者早期我们酌情使用了小剂量激素,会造成患者血糖偏高,尽管我们及时采用门冬胰岛素联合甘精胰岛素控制血糖,但治疗过程中因激素剂量调整、进食少等问题,患者血糖波动大,可能存在低血糖,因此增加夜间00∶00、03∶00的血糖监测。因新冠病毒除了攻击肺脏以外,还攻击胃肠道,因次大部分患者会因胃肠道黏膜受损,出现纳差、腹泻等不适。部分患者使用洛匹那韦/利托那韦抗病毒后,由于药物副作用会出现腹泻加重,同时患者普遍存在蛋白质摄入不足及感染消耗蛋白,容易并发低蛋白血症,需要给予患者营养支持。

