剖宫产术中肌瘤切除前子宫动脉预处理对患者激素水平的影响研究
岳阳
(沈阳市妇婴医院妇产科,辽宁 沈阳 110000)
子宫肌瘤为女性生殖系统中常见的良性肿瘤类型,高发年龄段集中于35~50岁,且患者常为多发[1]。由于肌瘤体积较小,患者普遍无不适症状而难以被发现,目前临床报告的多发肌瘤发生率仅为4%~11%[2]。剖宫产已成为常用的分娩手段之一,在挽救母婴生命安全方面取得了良好的应用效果。多数妊娠合并肌瘤患者于剖宫产术中发现,行子宫肌瘤切除术能取得良好预后[3]。然而,切除子宫肌瘤前对子宫动脉预处理是否必要以及对患者卵巢功能的影响如何,目前尚未形成统一共识。故本研究围绕剖宫产术中子宫肌瘤切除前对子宫动脉行预处理的效果及其对患者激素水平的影响展开分析,现报道如下。
1 资料与方法
1.1 临床资料 选取2018 年1 月至2019 年12 月本院收治的经超声证实的50 例妊娠合并子宫肌瘤患者为研究对象,采用随机数余数分组法分为观察组与对照组,每组25 例。对照组患者年龄28~44 岁,平均年龄(35.20±2.35)岁;孕周33~41周,平均孕周(38.00±0.50)周;孕次1~6次,平均孕次(2.50±0.50)次;产次1~5次,平均产次(2.00±1.00)次;受教育水平:本科及以上7例,高中及以下18例。观察组患者年龄27~42岁,平均年龄(35.15±2.30)岁;孕周32.5~41 周,平均孕周(38.50±1.00)周;孕次 1~5 次,平均孕次(2.00±1.00)次;产次1~4 次,平均产次(1.50±0.50)次;受教育水平:本科及以上9例,高中及以下16例。两组临床资料比较差异无统计学意义,具有可比性。本研究已通过医院伦理委员会审核批准。纳入标准:符合《子宫肌瘤的诊治中国专家共识》[4]且肌瘤数量≥5枚或单个子宫肌瘤直径>5 cm;无凝血功能障碍者;患者和/或家属签署知情同意书。排除标准:合并严重感染灶者;不遵医嘱擅自服用影响激素检测结果的药物者;存在严重认知障碍或精神障碍者。
1.2 方法 对照组行常规切除术,根据肌瘤所处位置选择切口,完成剥离肌瘤后关闭缝合肌瘤残腔,静滴缩宫素注射液(马鞍山丰原制药有限公司,国药准字H34020474)20 U,取出肌瘤标本送病理检查,常规关腹。观察组肌瘤切除前行子宫动脉结扎术,将子宫提出腹腔,探查子宫及双侧附件,将子宫向结扎的对侧牵拉,在剖宫产切口下方2~3 cm 水平距子宫侧缘2 cm 处,用1-0 号可吸收线由前向后穿透肌层,从阔韧带无血管区出针、打结,再行子宫肌瘤切除术,切除方法同对照组。
1.3 观察指标 观察并比较围手术期指标、激素水平、并发症发生率情况。围手术期指标包括手术时间、术中出血量、排气时间、排便时间、住院时间。激素水平包括卵泡刺激素、黄体生成素、雌激素、抗苗勒管激素,于术前、术后42 d采血测定,仪器为贝克曼DXI800 化学发光仪。并发症包括伤口感染、咳嗽、尿潴留。
1.4 统计学方法 采用SPSS 22.0统计软件进行数据分析。计量资料以“±s”表示,采用t检验,计数资料以[n(%)]表示,采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组围手术期指标比较 观察组术中出血量明显少于对照组,差异有统计学意义(P<0.05);观察组手术时间、排气时间、排便时间、住院时间与对照组相比较差异无统计学意义,见表1。
表1 两组围手术期指标比较(±s)Table 1 Comparison of perioperative indexes between the two groups(±s)

表1 两组围手术期指标比较(±s)Table 1 Comparison of perioperative indexes between the two groups(±s)
组别对照组(n=25)观察组(n=25)t值P值手术时间(min)62.85±12.45 64.55±11.20 0.237 0.833术中出血量(mL)395.89±20.45 277.40±20.30 20.561 0.000排气时间(h)34.85±3.15 34.70±3.50 0.189 0.872排便时间(h)48.75±2.85 48.50±2.50 0.210 0.845住院时间(d)6.75±1.25 6.50±1.30 0.222 0.838
2.2 两组治疗前后激素水平比较 术前,两组激素水平比较差异无统计学意义;术后42 d,两组激素水平比较差异无统计学意义,与术前比较差异有统计学意义(P<0.05),见表2。
表2 两组治疗前后激素水平比较(±s)Table 2 Comparison of hormone levels between the two groups before and after treatment(±s)
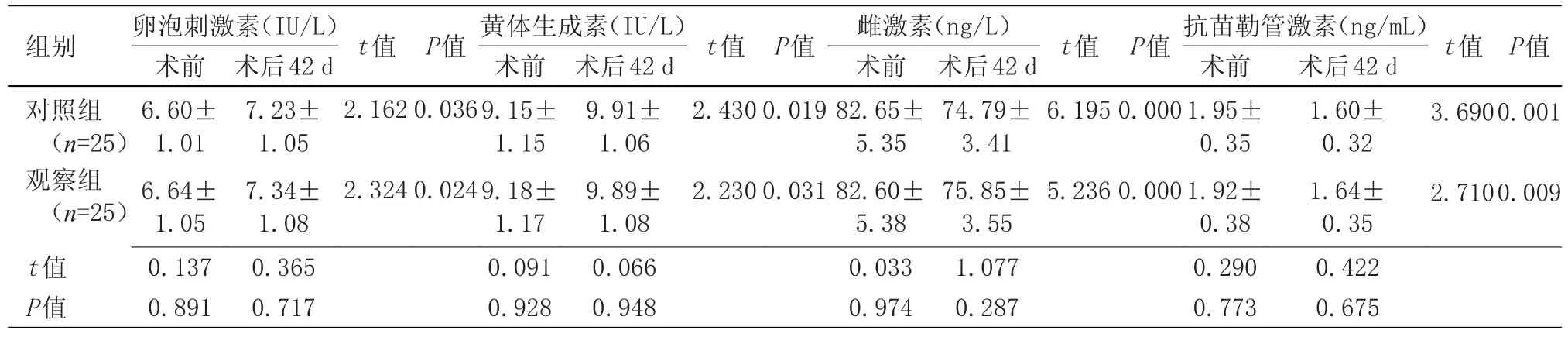
表2 两组治疗前后激素水平比较(±s)Table 2 Comparison of hormone levels between the two groups before and after treatment(±s)
组别对照组(n=25)观察组(n=25)t值P值卵泡刺激素(IU/L)术前6.60±1.01 6.64±1.05 0.137 0.891术后42 d 7.23±1.05 7.34±1.08 0.365 0.717 t值2.162 2.3240.024 P值0.036黄体生成素(IU/L)术前9.15±1.15 9.18±1.17 0.091 0.928术后42 d 9.91±1.06 9.89±1.08 0.066 0.948 t值2.430 2.2300.031 P值0.019雌激素(ng/L)术前82.65±5.35 82.60±5.38 0.033 0.974术后42 d 74.79±3.41 75.85±3.55 1.077 0.287 t值6.195 5.2360.000 P值0.000抗苗勒管激素(ng/mL)术前1.95±0.35 1.92±0.38 0.290 0.773术后42 d 1.60±0.32 1.64±0.35 0.422 0.675 t值3.690 2.7100.009 P值0.001
2.3 两组并发症发生率比较 观察组并发症发生率为12.00%,对照组为8.00%,差异无统计学意义,见表3。

表3 两组并发症发生率比较[n(%)]Table 3 Comparison of the incidence of complications between the two groups[n(%)]
3 讨论
子宫肌瘤可分布于子宫的浆膜下、肌壁间或黏膜下[5-6]。有研究[7]指出,多发肌瘤患者发病原因与单发肌瘤相似,均与雌激素异常有关,生育高峰年龄段为其主要发病人群。子宫肌瘤发生后会因肌瘤位置不同而伴发一系列症状,如下腹痛、月经周期及月经量的异常改变、白带异常、局部压迫症状、腹部包块等,甚者诱发不孕症[8]。妊娠合并肌瘤患者常因妊娠状态而忽视原有症状表现,绝大部分患者于剖宫产术中发现肌瘤[9]。子宫肌瘤切除术为治疗肌瘤的常用手段,在剖宫产分娩完成后切除肌瘤以实现彻底治愈的目的[10-11]。然而,由于子宫肌层及浆膜层密布丰富的毛细血管网,若子宫肌瘤数量多或肌瘤体积较大,术中出血量随之增加,不仅延长患者术后康复时间,还会因并发症的发生而进一步加剧医患对立形势[12]。
妊娠期子宫血供90%由子宫动脉(上行支为主)提供,子宫动脉预处理是指在行子宫肌瘤切除术前对子宫动脉上行支进行结扎,阻断子宫血供后再切除肌瘤的一种手术策略[13-14]。但是,由于血供消失,子宫处于缺血缺氧状态,子宫肌瘤切除术实施过程中是否会对卵巢功能带来不良影响目前鲜有研究,故围绕此方面内容展开研究具有重要意义。
张瑜等[15]研究证实,与次全子宫切除术、全子宫切除术相比,子宫肌瘤切除术更有助于保护子宫肌瘤患者卵巢功能、提升其性生活质量,该学者虽然利用随机对照试验验证了子宫肌瘤切除术所具有的应用价值,但选取的患者并非妊娠合并多发肌瘤,且术中并未进行子宫动脉预处理,研究领域尚存在一定不足。本研究剖宫产术中肌瘤切除前子宫动脉预处理的患者术中出血量较未行子宫动脉预处理患者更少,而手术时间、排气时间、排便时间、住院时间比较差异无统计学意义,提示,剖宫产术中肌瘤切除前对子宫动脉预处理可有效降低术中出血量。进一步研究发现,观察组术后42 d激素水平与对照组比较差异无统计学意义,表明剖宫产术中肌瘤切除术前对子宫动脉进行预处理,对于卵巢激素水平无明显影响,尤其是抗苗勒管激素对卵巢储备功能变化较为敏感,有助于术后评估卵巢生理功能。观察组并发症发生率为12.00%,对照组为8.00%,差异无统计学意义,表明剖宫产术中子宫肌瘤切除前子宫动脉预处理具有较高的安全性,不会增加并发症发生率。
综上所述,剖宫产术中肌瘤切除前对子宫动脉预处理,有利于减少术中出血,且不增加并发症发生率,技术难度较小,值得临床推广应用。

