改良吸痰技术在神经外科气管切开患者吸痰中的应用
潘晗 谢莎 黄结姗
中山市中医院神经外科 528400
神经外科重症患者行气管切开后,由于咳嗽反射减弱使其不能及时清除呼吸道分泌物,痰液堆积不仅影响气体交换,还会增加肺部感染等并发症风险〔1〕。美国呼吸治疗协会(AARC)临床实践指南指出,有效的吸痰是维持呼吸道通畅、预防肺部感染的重要措施〔2〕。吸痰作为气管切开患者的一项基本护理操作,其安全性、有效性与患者预后息息相关。目前,临床上吸痰方法尚未形成明确规范,且不同研究报道存在较大差异。研究表明,吸痰护理质量与吸痰手法、深度、负压等多种因素有关〔3〕。为此,本研究从吸痰的手法、深度、负压的调整等方面进行了改良,探讨改良吸痰技术在神经外科气管切开患者吸痰中的应用效果。
1 对象与方法
1.1研究对象
选取2018年1~12月中山市中医院神经外科收治的重症气管切开患者120例。纳入标准:①已行气管切开的患者,②有吸痰指征,③年龄≥18岁,④家属知情同意。排除标准:①伴慢性阻塞性肺病、哮喘等原发性呼吸道疾病者,②已出现肺部感染者,③多器官功能衰竭者,④正使用呼吸机治疗者。应用简单随机分组方法将入组患者分为常规组与改良组,各60例。两组患者的一般资料比较差异无统计学意义(P>0.05),具有可比性。本研究征得伦理委员会批准,所有患者监护人均签署知情同意书。见表1。

表1 两组患者一般资料比较
1.2吸痰方法
对照组采用常规吸痰方法,观察组采用改良吸痰法(从吸痰时旋转手法、吸痰深度、吸痰负压方面进行改良),两组吸痰具体情况比较见表2。为确保及时有效的吸痰,所有患者均采取按需吸痰。护士密切观察患者病情,参照AARC临床实践指南,当巡视发现患者出现吸痰指征时,及时予以按需吸痰,吸痰方式均采取密闭式吸痰。

表2 两组吸痰方法比较
1.3观察指标
①监测记录患者首次吸痰前后心率(HR)、平均动脉压(MAP)、脉搏血氧饱和度(SpO2),包括吸痰前1min(T1)、吸痰后即刻(T2)、吸痰后1 min(T3)、吸痰后3 min(T4)、吸痰后5 min(T5)等时间点。②评估患者首次吸痰时的耐受性,评估标准〔4〕:吸痰时无恶心、剧烈呛咳,呼吸困难症状在吸痰后得以明显缓解,为Ⅰ度(耐受好);吸痰时患者有轻度恶心、呛咳症状,呼吸困难症状在吸痰后得到轻度缓解,为Ⅱ度(耐受尚可);吸痰时患者有明显恶心或剧烈呛咳症状,吸痰后呼吸困难症状未能得到缓解。③统计两组住院期间吸痰次数。④观察记录患者气道黏膜损伤(以吸痰时发现血性痰或痰中带血为判断标准)、肺部感染发生情况。⑤对患者及家属对护理满意度进行评价,以很满意、较满意、一般、不满意进行评分,以很满意、较满意统计满意度。
1.4统计学方法
2 结果
2.1两种吸痰方式对患者HR、MAP、SpO2的影响
两组不同时间点HR、MAP、SpO2比较采用重复测设计的方差分析:①两组不同时间点HR、MAP、SpO2变化有统计学意(F=39.354,P<0.05);②两HR、MAP、SpO2变化趋势有统计学差异(F=65.152,P<0.05),两组HR、MAP均于T2时增高,T3时开始降低,其中改良组T4时HR、MAP水平已恢复至T1水平(P>0.05),而常规组T4时HR、MAP水平仍明显高于T1时(P<0.05),至T5时才恢复至T1水平(P>0.05);两组SpO2水平均于T2时出现降低,于T3时开始逐渐增高;③两组间各时间点HR、MAP、SpO2水平比较均无统计学差异(P>0.05),但改良组HR、MAP恢复吸痰前水平所需时间缩短。见表3。
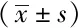
表3 两种吸痰方式对患者HR、MAP、SpO2的影响
2.2两组吸痰过程中耐受情况比较
改良组吸痰时耐受性明显优于常规组(P<0.05)。见表4。

表4 两组吸痰过程中耐受情况比较〔n(%)〕
2.3两组并发症比较
改良组气道黏膜损伤、肺部感染发生率均明显低于对照组(均P<0.05),两组痰痂堵塞发生率比较无统计学差异(P>0.05)。见表5。

表5 两组并发症比较〔n(%)〕
2.4平均吸痰次数比较
改良组住院期间平均吸痰次数为(126.58±38.62)次,常规组平均吸痰次数为(181.49±56.21)次,组间比较差异有统计学意义(t=6.237,P<0.05)。
2.5两组护理满意度比较
改良组护理满意度明显高于常规组(P<0.05)。见表6。

表6 两组护理满意度比较(n),〔n(%)〕
3 讨论
神经外科患者多伴随昏迷、意识障碍等症状,常需行气管切开来维持其呼吸道通畅性。在气管切开后,由于导管刺激等因素,患者痰液产生增多,而由于患者咳嗽反射减弱、咳痰能力降低,无法自主排除气道分泌物。气道内痰液堆积对气道黏膜造成损伤,甚至致使气道堵塞,进而引发肺部感染等并发症,因此需予以及时有效的气道清理〔5〕。研究证实,有效吸痰是维持呼吸道通畅、预防肺部感染等重要手段〔6〕。然而吸痰也可引起低氧血症、气道黏膜损伤等多种并发症,因此,探寻合理、有效的吸痰技术对于改善神经外科气管切开患者预后尤为重要。本研究显示,改良吸痰技术比较常规吸痰方法,能够缩短血压、心率恢复时间,改善患者耐受性,降低气道黏膜损伤、肺部感染发生率,减少吸痰次数,提高患者满意度,改善医患关系。临床上吸痰方法尚未形成明确规范,本研究主要从吸痰深度、吸痰负压、吸痰时旋转手法三个方面进行改良。
3.1改良吸痰深度
目前临床上吸痰可分为浅部吸痰和深度吸痰,关于二者的应用仍存在争议。研究表明,深部吸痰与浅部吸痰对HR、血压、SpO2的影响无显著差异,但因浅部吸痰对于一些重症患者常难以取得理想的吸痰效果,故常推荐采取深部吸痰〔7〕。但也有学者认为〔8〕,深度吸痰所诱发的咳嗽反射可引起患者颅内压增高,故对于需维持颅内压稳定的重症患者而言,深度吸痰并不适宜。此外,深度吸痰由于插入气道较深,易损伤气道黏膜也是显而易见的。故吸痰深度的合理性仍需进一步研究。近年来,改良深部吸痰应运而生。有研究〔9〕建议将吸痰管插入超出气管插管末端1cm来进行改良,也有学者主张〔10〕,吸痰时将吸痰管插入到人工气道导管末端1~2 cm。众多研究表明,改良吸痰深度有效地将深吸痰与浅吸痰进行结合,是更为理想的吸痰方式〔11-12〕。毕娜等〔13〕认为,改良深部吸痰能够减轻吸痰操作对气管的刺激,缓解患者吸痰时的呛咳程度,不仅可有效地清除气道分泌物、维持气道通畅,还能够有效预防气道黏膜损伤、肺部感染等发生。本研究观察组采用改良吸痰深度,这可能是患者耐受性更好、气道损伤及肺部感染发生率更低的重要原因。
3.2改良吸痰负压
吸痰负压与吸痰的有效性及安全性直接相关。常规吸痰法是在吸痰管抵达深部后再开放负压,如此会使得管口附近的污染痰在突然增大的引力作用下出现下流,这不利于深部痰液的吸引,并易造成感染〔14〕。研究表明,改良负压吸痰能够有效降低气道黏膜损伤及肺部感染发生率〔15〕。改良吸痰是在吸痰管进入气管导管前即开放负压,吸痰与进管同步进行,这样可将管口的污染痰吸走,有效避免常规吸痰法置管后由于气道压力加大导致痰液流入深度。改良吸痰法在进管时即开放负压,压力能力瞬间释放,首先将外界气体大量吸走,当抵达气管深度时负压已处于平稳状态;而常规吸痰法是在吸痰管抵达深部后再开放负压,压力瞬间释放,会迅速吸走肺泡内气体,可引起剧烈呛咳,导致血压增加、心率加快〔16〕。本研究显示,两组各时间点HR、MAP虽差异无统计学意义,但观察组吸痰后HR、MAP水平恢复正常的时间明显缩短,表明改良负压吸痰能够减小对机体生理的影响。
3.3改良吸痰管旋转方式
吸痰属于侵入性操作,反复操作不仅给患者造成痛苦,还会增加外源性感染风险。本研究采用执笔式手指捻动吸痰法:手腕不动,手指动,捻动旋转上提,自上而下边吸边退,如此可更好地吸痰,并减轻气道损伤,减少并发症。
综上所述,改良吸痰技术应用于神经外科气管切开患者中吸痰护理中,可减轻吸痰操作对患者血压、心率的影响,改善患者耐受性,降低气道损伤及肺部感染发生率,提高患者满意度,改善医患关系。
利益冲突所有作者均声明不存在利益冲突

