Zuckerkandl结节定位喉返神经和甲状旁腺的甲状腺手术对甲状腺癌患者的术后影响
刘顺顺,李 平
甲状腺癌是临床上常见的头颈部恶性肿瘤,近年来其发病率呈上升趋势,其发病机制尚未清晰,可能与癌基因及生长因子、头颈部电离辐射、摄入碘量异常、遗传等因素有关[1]。甲状腺癌患者主要表现为颈部肿块,随着肿瘤组织的增长可导致气管压迫、移位而呼吸困难,也有可能因肿瘤侵袭而出现咯血、声音嘶哑或吞咽困难等症状[2]。目前,治疗甲状腺癌的有效方式是甲状腺手术,术后喉返神经(recurrent laryngeal nerve, RLN)及甲状旁腺(parathyroid gland, PTG)损伤为常见并发症。有资料显示,甲状腺手术RLN损伤发生率为2%~3%[3],而术中未显露RLN的损伤率则可高达14%,主要与术者的技术和经验、手术方式、解剖变异等有关[4];术后暂时性PTG损伤发生率为10%~15%,主要与挫伤、误切或血供障碍有关[5]。有较多研究指出,甲状腺手术中显露RLN可减少术后RLN及PTG损伤,而临床上有关甲状腺手术中RLN暴露方式仍未形成统一。既往研究表明,Zuckerkandl结节(Zuckerkandl tubercle, ZT)在甲状腺手术中有助于对RLN及PTG的识别与保护,可有效降低术后并发症[6],但目前有关此种定位方式的研究相对较少。基于此,本研究主要探讨ZT定位RLN和PTG的甲状腺手术对甲状腺癌患者的术后影响,旨在降低患者术后并发症,研究结果报告如下。
1 资料和方法
1.1一般资料 回顾性分析2018年1月—2019年6月于我院行手术治疗的138例甲状腺癌患者的临床资料。①纳入标准:经影像学、病理检查确诊为甲状腺癌者;年龄22~75岁;甲状腺功能正常者;存在ZT者;患者知情同意参与此次研究,且本研究经医学伦理委员会通过。②排除标准:近6个月内存在喉部手术史者;有手术禁忌证者;存在心、肝、肾严重器质性病变者;精神、意识异常者;血液系统疾病者;合并其他恶性肿瘤者;临床资料不全者。根据手术方式不同将患者分为对照组和研究组,每组69例。2组的临床基线资料比较差异无统计学意义(P>0.05),具有可比性。见表1。
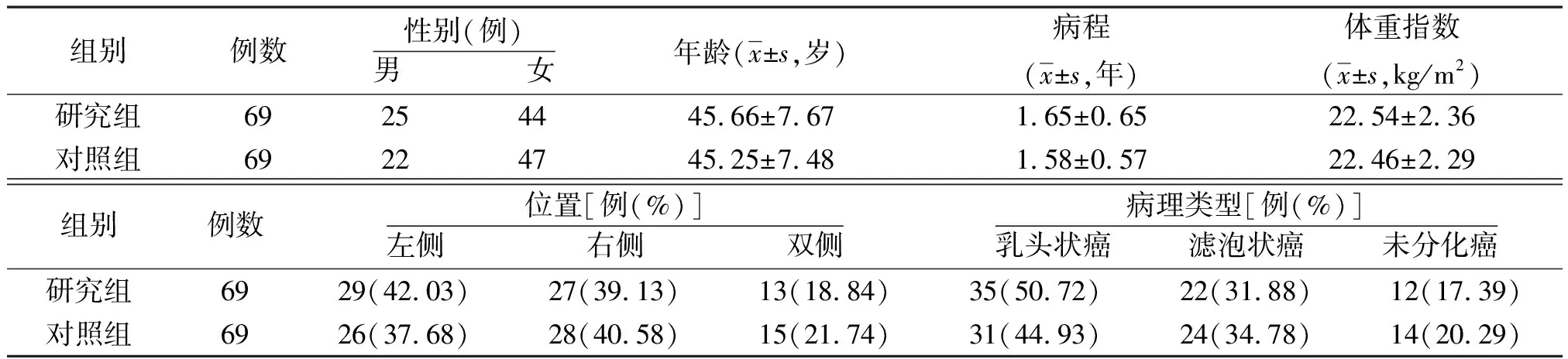
表1 2组甲状腺癌患者临床基线资料比较
1.2方法 所有患者术前常规检查甲状腺功能,行颈部彩超和纤维喉镜检查。①对照组行常规暴露方式的甲状腺手术治疗。患者取仰卧位,行全身麻醉,常规消毒铺巾。在胸骨切迹上方做一弧形切口,逐层切开皮肤、皮下组织、颈阔肌,分离后侧组织,切断甲状腺前肌群,充分暴露甲状腺腺体,结扎静脉,分离上极动脉并结扎,依次切断甲状腺峡部以及悬韧带,将侧叶向内牵引,分离固有及外科被膜,术中注意保护PTG,在腺体侧后方及与峡部水平的气管食管沟内寻找RLN,结扎下极血管,避开RLN,行甲状腺全或次全切除术,清扫中央区淋巴结,对疑似存在转移者同时清扫颈部淋巴结,放置引流管,缝合切口。②研究组行ZT定位RLN和PTG的甲状腺手术治疗。暴露甲状腺腺体、分离甲状腺固有及外科被膜的操作方式与对照组相同,分离后,在甲状腺外侧及环状软骨水平寻找ZT,对RLN进行定位,RLN一般位于ZT后方,游离并保护。向中线方向牵拉ZT,可见PTG位于腺体一叶的外侧1/3处,将其向后方剥离以远离手术区,注意术中避免损伤PTG被膜,在近主干处结扎甲状腺下动脉,其余操作同对照组。
1.3观察指标 ①围术期相关指标:记录2组的手术时间、术中出血量、淋巴结清扫数目以及住院时间。②血清相关指标:术前1 d以及术后1、4、7 d取患者外周静脉血5 ml,抗凝处理后,离心分离血清;使用放射免疫法检测甲状旁腺素(parathyroid hormone, PTH),试剂盒购自上海信帆生物科技有限公司,检测操作严格按照试剂盒说明书进行;应用全自动生化检测仪检测血钙水平。③RLN损伤:记录术后患者RLN损伤情况;RLN损伤判定:患者声音嘶哑、失声或者呼吸困难,经过纤维喉镜检查提示声带受损;若3个月内可自行恢复或经治疗后声音嘶哑等症状消失、恢复正常,为暂时性损伤;若6个月仍未恢复则为永久性损伤[7]。④低钙血症:记录术后患者低钙血症发生情况,根据术后血钙水平与抽搐、口唇及四肢麻木等症状进行判断,术后患者血钙<2.1 mmol/L而无抽搐等症状则为血钙降低,血钙<2.1 mmol/L且存在抽搐等症状则为低钙血症,表明PTG存在损伤;若经对症治疗6个月以上低钙血症的症状仍未缓解则属于永久性PTG损伤[8]。
2 结果
2.1围术期相关指标比较 研究组的手术时间明显短于对照组,差异有统计学意义(P<0.05)。而2组术中出血量、淋巴结清扫数目和住院时间比较差异无统计学意义(P>0.05)。见表2。
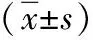
表2 2组甲状腺癌患者围术期相关指标比较
2.2血清相关指标比较 术前1 d,2组PTH、血钙水平比较差异无统计学意义(P>0.05)。术后1、4、7 d,研究组的PTH、血钙水平明显高于对照组,差异有统计学意义(P<0.05)。见表3。
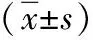
表3 2组甲状腺癌患者PTH与血钙水平比较
2.3RLN及PTG损伤情况比较 研究组出现RLN损伤2例,表现为声音嘶哑,均为暂时性RLN损伤,3个月内自行恢复;对照组出现RLN损伤10例,同样表现为声音嘶哑,其中暂时性RLN损伤8例(3例自行恢复,5例经对症治疗后恢复),永久性RLN损伤2例。研究组出现PTG损伤3例,均为血钙降低,术后1个月内恢复正常;对照组出现PTG损伤11例,其中血钙降低7例,低钙血症4例,均为暂时性,术后1个月恢复正常。研究组RLN及PTG损伤发生率均显著低于对照组,差异有统计学意义(P<0.05)。见表4。

表4 2组甲状腺癌患者RLN及PTG损伤情况比较[例(%)]
3 讨论
甲状腺癌病理分型主要为乳头状癌、滤泡状癌、未分化癌和髓样癌,其中乳头状癌最为常见,约占成人甲状腺癌的70%[9]。目前,甲状腺手术是治疗甲状腺癌的主要方法,手术切除范围包括腺体及颈部淋巴结清扫,而有关切除甲状腺的范围至今仍无统一性。切除范围的选择不仅要考虑术后复发等问题,也需考虑手术对RLN及PTG损伤问题,由于甲状腺及其周围组织结构较精细,血管、神经复杂,手术过程中易造成误伤,RLN及PTG损伤会对患者造成极大困扰,严重影响患者术后生活质量[10]。RLN损伤后患者容易出现声音嘶哑、吞咽苦难、呼吸困难等[4];术中操作导致PTG损伤,则会导致患者体内血钙水平降低,出现口唇及四肢麻木,或全身抽搐,术后需长期补充钙剂,影响患者生活质量,同时也增加了家庭经济负担[11]。可见保护RLN及PTG具有重要意义,主要在于手术过程中对RLN及PTG的识别并予以保护。虽然临床上在甲状腺手术中是否需显露RLN仍存在争议,但近年来有较多研究报道了术中显露RLN的疗效优于未显露者[7]。基于此,本文主要研究ZT定位RLN和PTG的方式手术治疗甲状腺癌患者的临床效果。
ZT是甲状腺的一部分,在胚胎发育过程中外侧甲状腺原基在甲状腺背侧的残留突起,其按Pelizzo分级系统分为4级,即肉眼不可辨为0级,<5 mm为Ⅰ级,5~10 mm为Ⅱ级,>10 mm为Ⅲ级[12]。马向东等[13]回顾性分析了280例甲状腺手术患者的资料,发现甲状腺左右两侧ZT解剖成功率相似,两侧ZT分级也无差异,认为ZT是RLN行径中的一个重要解剖标识。RLN是喉部主要的运动神经,其支配除环甲肌外诸多运动肌,分为左右RLN,其中左侧始于迷走神经,于主动脉弓下方折返向上,上行于同侧气管与食管间沟内;右侧则始于右迷走神经,于锁骨下动脉下方折返向上,上行于同侧气管与食管间沟内。既往临床上识别RLN方式包括RLN入喉处、甲状腺下动脉、simooms三角等,但由于其周围均伴行动脉或静脉血管,术中易造成损伤[14]。而在ZT后方及内侧结缔组织下即可找到RLN,且PTG与ZT相邻,将ZT向中线方向牵拉后就可见PTG[15]。本研究结果发现,研究组手术时间短于对照组;这可能与ZT解剖特征较为明显,术中较易识别,且其与RLN解剖关系相对固定有关。同时本研究中,研究组术后不同时间点PTH与血钙水平均高于对照组,且术后RLN及PTG损伤发生率均显著低于对照组;说明研究组的甲状腺手术治疗方法能够保护RLN及PTG,减轻对这二者的损伤,此与既往研究结果一致[14]。这可能是因为ZT与RLN具有相对的固定关系,术中容易找到而全程游离保护;PTG是由第4咽囊背侧细胞迁移至甲状腺原基背侧形成,与ZT在组织来源上具有连续性,并与ZT位于同一浅层筋膜层的深面,具有固定的解剖关系,有利于PTG的显露,将PTG向后方剥离后远离手术区以避免损伤[14-16]。但值得注意的是,因ZT紧贴Berry韧带、RLN以及上PTG,其表面一般存在网状血管及结缔组织,分离时可能存在一定困难,当发生出血情况时会模糊术野不利识别,故而外科医生需熟练掌握ZT与RLN以及PTG的解剖关系。
综上所述,应用ZT定位RLN和PTG的甲状腺手术可有效保护甲状腺癌患者的RLN和PTG,进而降低RLN和PTG损伤。但由于本研究样本量较小且研究时间较短而存在不足,需在以后研究中加以完善。

