上胫腓关节脱位合并胫骨干骨折一例报告
万中元 高杰 彭城 郭永智 黄炎 张建政 宋芳 孙天胜
作者单位:100700 北京,解放军总医院第七医学中心骨科 (万中元、高杰、彭城、郭永智、黄炎、张建政、孙天胜);100088 北京,火箭军特色医学中心口腔科 (宋芳)
临床资料
上胫腓关节是由腓骨头胫骨关节面和胫骨外侧髁腓骨关节面组成的小关节,周围有较为强韧的支持韧带。Nelaton 于 1874年首次报道了上胫腓关节脱位[1],之后有部分病例报道。上胫腓关节脱位是一种较为罕见的下肢损伤[2],常常伴随有同侧的胫骨骨折等其它损伤。因为脱位后没有特殊的临床症状,而且经常被其它严重损伤掩盖伤情,导致上胫腓关节脱位常常被忽视,临床漏诊率很高[3]。笔者将报道 1例上胫腓关节脱位合并胫骨干骨折的病例,并对上胫腓关节的解剖和力学特点、分类、诊断、治疗做一综述。
患者,男,42 岁,乘坐运货卡车时,卡车与前方车辆追尾 (患者位于副驾驶位),驾驶舱遭受撞击后严重变形。患者左下肢被挤压于驾驶舱内,经急救人员救援后被送入我院。患者存在左小腿软组织开放伤,入院前已于急诊缝合。入院查体见:左小腿明显肿胀,中下段前内侧可见一长约 3 cm 皮肤裂伤伤口,伤口已缝合,小腿前外侧可见一长约 3 cm 皮肤挫伤;左小腿中段压痛明显,可触及骨擦感;左下肢感觉正常,左侧足背动脉及胫后动脉搏动有力。X 线片显示:左侧胫骨中段偏下处可见前外上斜向后内下斜行骨折线,内侧可见一楔形骨折块 (图 1a,b),AO 分型为 B2.1 型。观察 X 线片时发现左侧上胫腓关节形态异常 (图 1c,d),结合查体时发现:左膝外下方肿胀、瘀青,腓骨小头处压痛明显。行左膝关节 CT 三维重建后发现:上胫腓关节脱位,腓骨近端向前外侧移位(图 2)。入院后患者左下肢肿胀逐渐加重,给予行下肢石膏托支具固定,并将下肢抬高,同时给予镇痛、消肿、抗凝等治疗。经上述治疗后 9 天,患者左小腿肿胀消散,于腰硬联合+全麻下行“左胫骨干骨折有限切开复位髓内针内固定术+上胫腓关节脱位切开复位内固定术+左膝外侧副韧带、股二头肌腱修复术”。
手术在止血带下进行,止血带压力为 300 mm Hg。术中首先行左侧胫骨骨折顺行髓内钉固定 (华森),然后尝试进行上胫腓关节脱位闭合复位。进行闭合复位 3 次,均难以恢复上胫腓关节正常形态,转为切开复位。于左膝外侧做一长约 12 cm 纵向切口,依次切开皮肤、皮下组织及筋膜,切开髂胫束,见左膝外侧副韧带自腓骨止点处撕脱,股二头肌腱自腓骨止点处撕脱,腓骨头后韧带撕脱,腓骨头向前外侧移位。显露腓骨头前后缘,左膝过伸、外旋、外翻状态下,复位上胫腓关节,用克氏针做临时固定,采用术中 CT 确认上胫腓关节复位满意。钻孔后,在腓骨头由后外侧向前内侧拧入 1 枚空心螺钉 (华森4.5×50) 固定上胫腓关节。游离膝外侧副韧带及股二头肌肌腱远端,修整后采用爱惜帮线进行编织。在腓骨头外侧钻孔,然后拧入 1 枚带线铆钉 (5.0 mm 强生),将铆钉尾线穿针后,穿入编织好的外侧副韧带及股二头肌腱,调整缝合线长度确保等长性较好情况下进行打结固定 (图 3)。彻底冲洗伤口后,逐层缝合各层次组织,无菌敷料加压包扎覆盖,行左下肢伸直位长腿石膏支具固定。
术后复查左膝正侧位 X 线片 (图 4)、左膝关节 CT(图 5):左上胫腓关节复位好,内固定牢固;左胫骨骨折对线、对位满意,内固定位置良好。术后伤口愈合好(图 6),于 2 周时拆线。术后 1 周时将石膏支具去除,改为可调式下肢支具固定,继续采用支具固定 5 周。术后 8 周时患者再次入院,接受上胫腓关节固定螺钉取出术(图 7)。术后 3 个月内患者左下肢未负重,第 4 个月开始逐步进行负重练习,恢复正常行走步态。
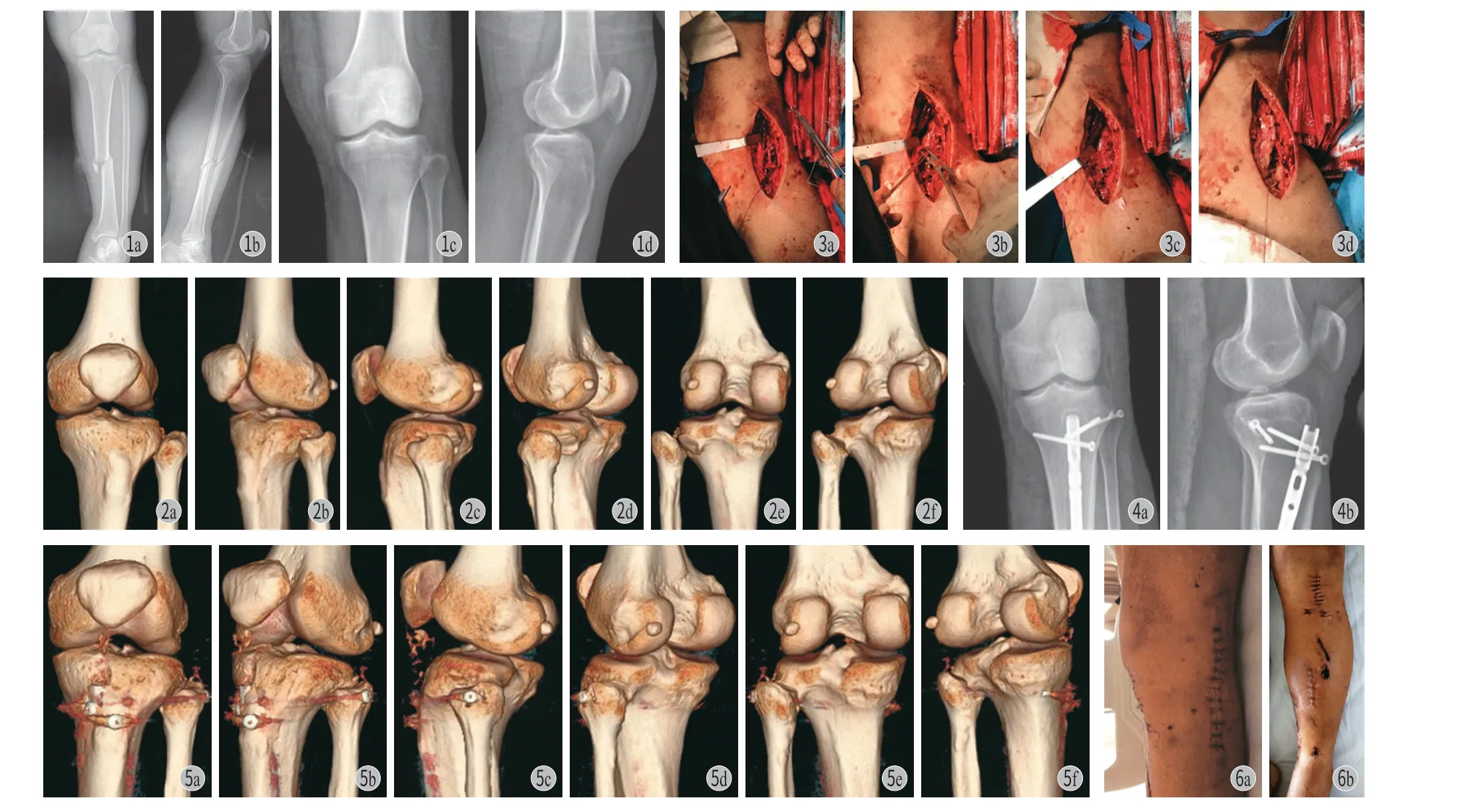
图1 a~b:术前 X 线片显示左侧胫骨中段斜行骨折线,内侧一楔形骨折块;c~d:术前 X 线片显示左侧上胫腓关节形态异常图2 术前 CT 三维重建图像显示左侧上胫腓关节脱位,腓骨近端向前外侧移位图3 术中采用铆钉修复左膝外侧副韧带和股二头肌腱图4 术后正侧位 X 线片显示左上胫腓关节复位良好,内固定牢固图5 术后 CT 三维重建图像显示左上胫腓关节复位良好,内固定牢固图6 术后 2 周伤口及手术切口愈合良好Fig.1 a - b: Preoperative X-ray images showed oblique fracture line at the middle part of the left tibia, and a medial wedge fracture block; c - d:Preoperative X-ray images showed the left proximal tibiofibular joint was abnormalFig.2 Preoperative three-dimensional reconstruction CT images showed dislocation of the left proximal tibiofibular joint and anterolateral displacement of the proximal end of the fibulaFig.3 The lateral collateral ligament and the biceps femoris tendon of the left knee were repairedFig.4 Postoperative X-ray images showed well reduction and firm fixation of the left proximal tibiofibular jointFig.5 Postoperative three-dimensional reconstruction CT images showed well reduction and firm fixation of the left proximal tibiofibular jointFig.6 The wound and surgical incision healed well 2 weeks after operation
讨 论
检索方法:以 [“proximal tibiofibular”OR“proximal tibio-fibular”OR“superior tibiofibular”OR“superior tibiofibular”]AND“dislocation”为检索词,限定检索范围为“[ Title / Abstract ]”,检索时限为 2019年6月 30 日前发表在 PubMed 及 Medline 上的上胫腓关节脱位相关的研究文章。对涉及上胫腓关节解剖、力学特点、功能,上胫腓关节脱位的流行病学、诊断、分型、治疗等方面的文章进行保留,对其余方面的文章进行排除。
共检出相关文献 107 篇,排除与研究无关文献 7 篇,共纳入 100 篇。最早 1 篇文献发表于 1956年,其中综述 9 篇,上胫腓关节解剖、生物力学及脱位相关的手术方式研究文章 13 篇,自发性或先天性脱位个案报道文献5 篇,外伤致脱位个案报道 68 篇,外伤致脱位回顾性研究案例 7 篇。
一、上胫腓关节的解剖和力学特点
上胫腓关节是由胫骨外侧髁关节面和腓骨头关节面组成的滑膜关节,关节周围被覆有关节囊。上胫腓关节的前方有腓骨头前韧带,后方有腓骨头后韧带,外侧浅层有股二头肌腱,外侧深层有膝关节外侧副韧带,这些韧带增强了上胫腓关节的稳定性[4]。当人体直立时,体重的 1 / 6 由腓骨承担,由腓骨承受的应力经由上胫腓关节转移到膝关节[5]。当膝、踝关节活动时,上胫腓关节会发生轻微的滑动或旋转,以分散胫骨外侧弯曲力矩形成的张力及踝关节部位承受的扭力。当膝关节屈曲时,膝关节外侧副韧带和股二头肌腱松弛,近端腓骨向前轻微移位;膝关节伸直时,膝关节外侧副韧带和股二头肌腱紧张,向后方牵拉腓骨头,使近端腓骨向后移位[6]。当踝关节背伸时,腓骨头相对于胫骨近端出现外旋移位;踝关节跖屈时,出现内旋移位。
不同个体上胫腓关节面的大小、形态、倾斜度存在很大差异,关节面可以为圆形或椭圆形,表面平坦或有部分凹陷。根据关节面的倾斜程度可以将上胫腓关节分为两种类型,一类为水平型 (关节平面与水平面夹角<20°),另一类为倾斜型[4](关节平面与水平面夹角>20°)。相比水平型,倾斜型因为关节面面积较小,同时倾斜程度较大,更容易出现脱位和不稳定[6]。
二、上胫腓关节脱位分类
上胫腓关节脱位常发生于高暴力损伤之后,如高速车祸伤、运动损伤 (高处跳下),常常同时伴有同侧肢体的胫骨干骨折,因此又被称为“发生于下肢的盖氏骨折”。上胫腓关节脱位的同时还可能伴有腓骨骨折、腓总神经损伤、膝外侧副韧带损伤、动脉损伤。Ogden[7]在分析多个病例的影像学特点后,将上胫腓关节脱位分为 4 种类型:半脱位、前外侧脱位、后内侧脱位和上脱位。前外侧脱位最为常见,占所有脱位数量的 85%,这是因为相比后方韧带结构,上胫腓关节的前方韧带复合体更为强韧[8]。而上脱位最为少见,半脱位则多见于韧带先天性松弛的个体[4]。前外侧脱位、后内侧脱位和上脱位时可以同时伴有腓总神经损伤,其中以后内侧脱位最多见。后内侧脱位时还可能伴有动脉损伤[9]。
当膝关节屈曲时,上胫腓关节囊及周围韧带较为松弛,所以上胫腓关节脱位多发生于屈膝状态下[3]。当发生前外侧脱位时,患者一般为膝关节着地,膝关节处于极度屈曲位,足极度背伸,此时后方韧带复合体极度紧张撕裂,导致上胫腓关节向前外侧脱位[10]。此例患者即为前外侧脱位,详细追问病史,患者伤时左膝关节处于伸直位,车祸发生后驾驶舱变形,此时小腿受到挤压出现膝关节极度屈曲和旋转。后内侧损伤常见于上胫腓关节部位遭受直接打击或暴力扭转后,此时上胫腓关节周围韧带和关节囊撕裂,继发脱位[3]。上脱位多并发于踝关节的暴力损伤,胫腓骨骨间膜撕裂后,腓骨向近端整体移位后出现上胫腓关节脱位[3]。
三、上胫腓关节脱位诊断
上胫腓关节脱位的病例经常会出现漏诊的情况,原因可能有以下几点:第一,在常规单侧膝关节正侧位 X 线片难以判断是否存在脱位;其次,检诊医生常常更多的关注其它严重合并伤,而忽略了上胫腓关节部位的损伤;第三,上胫腓关节脱位的体征和症状较为隐匿,不仔细查体很难发现。因此对于一些急性损伤的病例,如果在膝关节正侧位 X 线片上观察到上胫腓关节存在异常,查体发现膝外侧局部肿胀、压痛、腓骨头突出、腓骨头浮动感、膝关节伸屈活动度变小时,应高度警惕这一类损伤。
正常情况下,负重状态下的标准膝关节正位 X 线片上,腓骨纵轴一般会指向股骨外侧髁,在侧位相上,这一轴线则会与 Blumensaat 线 (膝关节髁间窝顶骨皮质线) 的后半部分相交,此外腓骨头和近端胫骨在正侧位相上均存在部分重叠[11]。如果 X 线影像与上述特征不符,应高度怀疑上胫腓关节脱位。对于此类患者,建议进行膝关节CT 三维成像检查,在三维图像中可以直观的发现上胫腓关节处腓骨头的异常移位。拍摄双侧的负重位膝关节正侧位 X 线片,仔细进行对比,或者进行双膝关节 CT 检查,在轴位片上对比双侧上胫腓关节是否对称,可以帮助医生更准确的判断是否存在脱位。此外,还可以进行膝关节MRI 检查,明确是否同时伴随有腓总神经及膝关节后外侧结构损伤,进一步完善手术预案。
对于上胫腓关节不稳定或半脱位的病例,专科检查时应双侧对比,可以让患者采取蹲位,此时不稳定的上胫腓关节会出现脱位或半脱位的体征。也可以借助一些特殊的物理检查方法,例如采用 Sijbrandij 征 (膝关节屈曲 90°,一手的食指和拇指夹持腓骨近端,向前方及后方推移腓骨近端,评估腓骨近端稳定性) (图 8)[12],或者 Radulescu征 (膝关节屈曲 90° 时内旋腓骨近端,如果存在上胫腓关节不稳定,腓骨头将向前外侧脱出) (图 9) 协助判断[13]。
四、上胫腓关节脱位的治疗
对于上胫腓关节脱位的病例,原则上应当积极干预,避免遗留习惯性上胫腓关节脱位或慢性不稳定。首先应尝试进行闭合复位,复位应在椎管内麻醉下或全麻下进行。对于半脱位或前外侧脱位的病例,进行手法复位时应当外旋、外翻并屈曲膝关节,并将腓骨头向后方推移,复位后会出现较为明显弹响感,提示已复位[14]。复位后建议给予下肢固定、制动,短期内避免患肢负重。固定的方法和时间、免除负重的时限,目前尚无统一标准。文献中描述的固定方法包括:石膏、支具和弹力绷带;固定的时间介于1~6 周;免负重的时限介于 3~6 周之间[10]。固定方式、固定时间、负重时间对功能恢复情况的影响尚无报道。在本研究中采用伸直位下肢长腿石膏支具固定 6 周,6 周内患肢免负重,去除石膏支具后开始进行下肢功能锻炼及负重练习,最终获得了较好的功能状态。
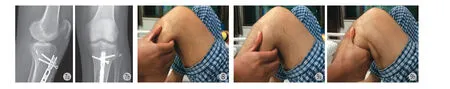
图7 术后 8 周取出上胫腓关节固定螺钉图8 Sijbrandi 征 (检查):膝关节屈曲 90°,一手的食指和拇指夹持腓骨近端,向前方及后方推移腓骨近端,评估腓骨近端稳定性图9 Radulescu征 (检查):膝关节屈曲 90° 时内旋腓骨近端,若存在上胫腓关节不稳定,腓骨头将向前外侧脱出Fig.7 The left proximal tibiofibular joint fixation screws were removed 8 weeks after operationFig.8 Sijbrandi sign (test): hold the proximal fibula with the index finger and thumb, and move the proximal fibula forward and backward with the knee flexed to 90° to evaluate the stability of the proximal fibulaFig.9 Radulescu sign (test): If the proximal tibiofibular joint instability exists, the fibular head will abnormally excurse in an anterior and lateral direction when the fibula proximal end is internally rotated with the knee fixed to 90°
据报道,上胫腓关节脱位闭合复位的成功率仅为65%[15],如闭合复位失败,应当积极进行手术治疗。目前上胫腓关节脱位的手术方式包括以下几种:切开复位[16]、腓骨头切除[17]、上胫腓关节内固定[3](永久性或暂时性)、上胫腓关节韧带复合体修复[18]或重建[19]。研究证实,上胫腓关节融合或腓骨头切除后,患者踝关节生物力学和负荷方式出现改变,导致运动能力下降,部分患者 会出现膝、踝关节慢性疼痛或不稳定,因此这两种术式在临床中应用逐渐减少[3,19]。而上胫腓关节韧带复合体修复或重建手术可以较好的恢复上胫腓关节的自然解剖结构,术后并发症较少,患者功能恢复和满意度较好,临床应用较为广泛,日益得到学者们的推崇[10,20]。目前报道的修复或重建术式包括:可调节环状皮质铆钉重建术[21]、自体半腱肌[22]或股薄肌修复重建术[23]、股二头肌转位修复重建术[24]等。一般建议术后采用长腿石膏支具固定 6 周[3],6~12 周内根据复查情况决定内固定取出时机[25],之后开始进行膝、踝关节功能锻炼及负重练习。采用哪种手术方式,应根据脱位类型、损伤程度和恢复预期综合进行选择,年轻患者应首选切开复位内固定术 (暂时性)、上胫腓关节韧带复合体修复或重建术,尽可能的恢复运动能力。而对于对运动能力要求不高、身体情况较差的个体 (如老年患者),上胫腓关节融合或腓骨头切除术仍不失为一种较为可行的治疗手段。
在对 35例上胫腓关节脱位病例进行综合分析后发现,接受闭合复位的患者中有 23% 的病例会遗留上胫腓关节部位的疼痛和不稳定[10]。对于漏诊的陈旧性上胫腓关节脱位或上胫腓关节慢性不稳定的病例,常常会表现出膝关节活动范围变窄、膝外侧疼痛、步态异常及运动能力下降等症状,部分患者还存在膝外侧弹响,对于这样的病例应当积极进行手术治疗[3]。治疗方式应当首选上胫腓关节韧带复合体修复或重建,可以更好的恢复慢性不稳定患者的活动能力,获得良好的治疗效果[26]。
上胫腓关节脱位是一种较为罕见的下肢损伤,对于存在膝外侧局部肿胀压痛、腓骨头浮动感的病例,应高度怀疑此类损伤,进行双侧膝关节 CT 轴位相及膝关节正侧位 X 线片检查,可明确诊断。对于急性脱位的病例,首选闭合复位,如闭合复位失败,考虑进行切开复位内固定手术并修复损伤的韧带复合体。上胫腓关节脱位的临床漏诊率较高,对于骨科医生,应了解上胫腓关节脱位的相关知识,避免出现漏诊或延误治疗,给患者带来不必要的痛苦。

