脑室-腹腔分流同期行颅骨修补术治疗创伤性颅脑外伤的观察
于世建
(河南省原阳县中心医院外三科 原阳453500)
创伤性颅脑外伤属于神经外科常见疾病之一,脑外伤后易并发脑积水、颅骨缺损,造成颅内压升高,病情严重时可诱发脑疝[1]。脑室-腹腔分流、颅骨修补术是临床治疗颅脑外伤患者常用手段,颅内缺损早期受损脑组织和伤口尚未恢复至稳定状态,且缺损部位新生纤维结缔组织膜或脑硬膜不够致密或不完整,手术操作容易破损,增加术后感染等风险,多在脑室-腹腔分流术后3~6 个月行颅骨修补术治疗[2~3]。但延期手术会因局部缺少颅骨保护,易发生脑组织塌陷,脑移位进一步加重,影响神经功能恢复。本研究选择创伤性颅脑外伤患者84 例,分析脑室-腹腔分流同期行颅骨修补术治疗创伤性颅脑外伤的疗效,为临床制定手术方案提供指导。现报道如下:
1 资料与方法
1.1 一般资料 选择2017 年2 月~2019 年1 月我院接诊的创伤性颅脑外伤患者84 例,按随机数字表法分为试验组和对照组,各42 例。试验组男26 例,女16 例;年龄44~63 岁,平均年龄(56.32±4.32)岁;受伤原因:打击伤8 例,交通事故伤27 例,坠落伤7 例。对照组男23 例,女19 例;年龄42~61 岁,平均年龄(56.24±4.19)岁;受伤原因:打击伤7 例,交通事故伤26 例,坠落伤9 例。两组基本资料对比,差异无统计学意义(P>0.05)。
1.2 入选标准 纳入标准:符合《神经外科学》[4]中颅脑外伤诊断标准,经头颅CT 检查确诊;有明确外伤史;签署知情同意书;受伤至入院时间<72 h;凝血功能正常。排除标准:心、肝、肾等重要脏器功能损伤;失血性休克;血液系统疾病;泌尿系统、呼吸系统感染;自身免疫系统疾病;既往有颅脑手术史;合并恶性肿瘤。
1.3 手术方法 试验组接受脑室-腹腔分流同期行颅骨修补术治疗。术前腰穿测压,根据测量的颅内压选择适宜分流管。全身麻醉后,取仰卧位,常规消毒胸部、腹部、颈部和头部。穿刺点取脑室额角,纵行切开约5 cm,牵开器牵开乳突,于双侧外耳道连线方向垂直插入分流管头端穿刺管,待脑脊液快速流出且有落空感后,将针芯拔除,继续插入约2 cm。固定穿刺管后,末端与储液囊连接,经皮下隧道引出至剑突下。连接腹腔管、分流泵、脑室管,将腹腔管远端在腹腔镜下缝合于肝隔面处,沿手术切口切开头皮,直至颅骨,分离颅骨与硬脑膜表面附着的纤维膜间隙,沿帽状腱膜下层操作。肽网塑形,根据缺损弧度和范围修整,放置在颅骨缺损位置,用肽钉将肽网固定于骨窗边缘。对照组接受脑室-腹腔分流延期行颅骨修补术治疗,即脑室-腹腔分流后,按照患者病情择期实施颅骨修补术治疗,一般为术后3~6 个月。手术操作与试验组相同。
1.4 观察指标 (1)临床疗效。显效:头颅CT 复查显示脑室旁低密度区完全消失或明显减少,脑水肿、脑积水症状减轻;有效:头颅CT 复查显示脑室旁低密度区有所减少,脑水肿、脑积水症状有所减轻;无效:头颅CT 复查显示脑室旁低密度区、脑室大小无明显变化,甚至病情加重。有效率+显效率=治疗总有效率。(2)术前、术后30 d,分别使用美国国立卫生研究院卒中量表(NIHSS)评估两组神经功能,包括视野、意识水平、凝视等,分值为0~42 分,分值越高则神经功能越差。(3)术后12 个月,使用格拉斯哥预后评分(GOS)评估两组预后,分值为1~5 分,1 分为死亡;2 分为植物生存,仅有眼睛睁开等最小反应;3 分为重度残疾,日常生活需专人照料,清醒;4分为轻度残疾,能在保护下工作,可独立生活;5 分为恢复良好,有轻度缺陷,恢复正常生活。(4)并发症。对比两组术后感染、分流管阻塞、过度分流、颅内血肿等情况发生率。
1.5 统计学方法 应用SPSS21.0 软件分析数据,以(±s)表示计量资料,采用t检验;以%表示计数资料,采用χ2检验,等级资料采用秩和检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组临床疗效对比 试验组治疗总有效率高于对照组,差异有统计学意义(P<0.05)。见表1。
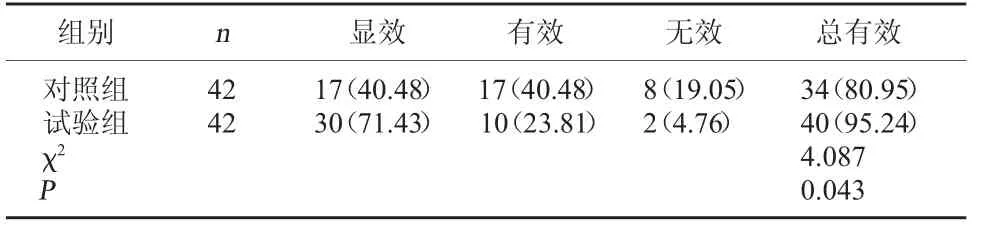
表1 两组临床疗效对比[例(%)]
2.2 两组神经功能评分对比 两组术前NIHSS 评分比较,无统计学差异(P>0.05);术后30 d,两组NIHSS 评分明显低于术前,且试验组低于对照组,差异有统计学意义(P<0.05)。见表2。
表2 两组神经功能评分对比(分,±s)

表2 两组神经功能评分对比(分,±s)
组别 n对照组试验组42 42 50.550 80.833 0.000 0.000 t P术前 术后30 d t P 27.02±1.35 26.95±1.30 0.242 0.809 15.62±0.56 10.19±0.34 53.715 0.000
2.3 两组预后情况对比 试验组预后优于对照组,差异有统计学意义(P<0.05)。见表3。

表3 两组预后情况对比[例(%)]
2.4 两组并发症发生情况对比 试验组术后并发症发生率为9.52%(4/42),其中术后感染2 例,颅内血肿1 例,分流管阻塞1 例;对照组术后并发症发生率为26.19%(11/42),其中术后感染6 例,过度分流3 例,分流管阻塞2 例。试验组并发症发生率低于对照组,差异有统计学意义(χ2=3.977,P=0.046)。
3 讨论
创伤性颅脑外伤具有病情凶险、急促、高致残率和致死率等特点,预后质量差。脑积水是颅脑外伤常见的并发症之一,其所致的机械性牵拉、压迫作用能诱发脑缺氧、缺血、代谢改变、脑水肿、脑细胞死亡等,加重患者病情,影响预后恢复。脑室-腹腔分流、颅骨修补术是治疗颅内外伤常用手段,前者能根据患者脑脊液压力的不同实施相应分流管引流脑脊液,可有效降低颅内压,后者能够最大限度隔绝大气压对颅内组织的压迫,增加局部脑组织血流量,提高脑部灌注,促进颅腔正常组织恢复,改善患者预后[5~6]。但随着临床治疗发现,延期手术可能会因神经功能障碍或感染迁延未愈等影响,不断延迟实施修补术,错过神经恢复最佳时间窗[7]。
本研究结果显示,试验组治疗总有效率高于对照组,NIHSS 评分、并发症发生率低于对照组,预后优于对照组,提示脑室-腹腔分流同期行颅骨修补术治疗创伤性颅脑外伤临床疗效更佳,能够促进神经功能恢复,减少并发症发生,改善预后。分析原因在于:脑室-腹腔分流同期行颅骨修补术可起到协调效应,前者能降低脑组织颅内压,促使脑膨出组织回落至骨窗平面,利于颅骨修补术实施;后者能恢复颅腔形态,稳定颅内压,利于脑正常生理功能恢复,促进神经功能恢复;能够避免二次手术给患者带来的手术、麻醉风险和痛苦。同期行颅骨修补术还能够减少因脑组织错位引起的颅脑再损伤;尽早恢复颅腔原有形态,减轻大气压对脑脊液的影响,降低术后过度分流等并发症发生风险[8]。
综上所述,创伤性颅脑外伤行脑室-腹腔分流同期行颅骨修补术治疗具有良好的安全性,能够促进神经功能恢复,减少并发症发生,改善预后。

