腹腔镜直肠癌根治术治疗直肠癌的临床价值研究
张五德
河南汝州市第一人民医院普外科 汝州 467599
直肠癌是常见的消化道恶性肿瘤,40岁以上人群为直肠癌的高危人群[1],根治性手术是直肠癌的重要治愈手段。腹腔镜手术因具有创伤小、术中出血少以及术后恢复快等优势,目前已在临床广泛开展[2-3]。本研究通过回顾性分析2017-06—2020-05间在我科行直肠癌手术的72例患者的临床资料,以评价腹腔镜直肠癌根治术的临床应用价值。
1 资料与方法
1.1 一般资料 纳入标准:(1)术前结肠镜及病理学检查确诊为直肠癌,影像学检查未见远处转移。(2)术后病理学TNM分期Ⅰ~Ⅲ级。(3)ASAⅠ~Ⅱ级,无严重内科系统疾病,均可耐受手术。(4)首次接受手术,随访资料完整。排除标准:(1)合并其他部位恶性肿瘤。(2)术前行新辅助化疗或(和)放疗。(3)行腹腔镜Hartmann手术或腹会阴联合手术(abdominoperineal resection,APR)。(4)重要器官功能不全。(5)病例资料不全。将纳入的72例直肠癌患者按照手术方式分为腔镜组(38例)和开腹组(34例)。2组患者的基线资料差异无统计学意义(P>0.05),见表1。
1.2 方法 腔镜组:气管插管全麻,取头低足高30°截石位。脐上5 cm做1 cm切口,穿刺建立气腹。置入10 mm Trocar和腹腔镜作为观察孔。右锁骨中线髂前上棘上3 cm置入12 mm Trocar作为主操作孔。脐与左髂前上棘连线中外1/3置入10 mm Trocar,脐水平左、右锁骨中线各置入一5 mm Trocar作为辅操作孔。依据全直肠系膜切除术(TME)的原则,完成乙状结肠、直肠的游离和区域淋巴结清扫。应用腔镜切割吻合器于肿瘤远端3~4 cm切断闭合直肠远端。斜行延长左下腹10 mm Trocar孔3~4 cm,作为辅助切口,于腹腔外常规完成直肠癌切除术。乙状结肠断端置入29~32 mm圆形吻合器的抵钉座后送还腹腔,关闭辅助切口,重建气腹,腹腔镜下经肛门完成乙状结肠直肠端端吻合术[1,4]。开腹组参照有关文献实施开腹直肠癌根治术(Dixon)[5]。
1.3 观察指标 (1)手术时间、术中出血量、淋巴结清扫数、吻合口距齿状线距离。(2)术后首次排气时间、进食时间、下床活动时间和住院时间等。(3)术后并发症(切口感染、吻合口漏、肺部感染等)。
1.4 统计学处理 数据用SPSS 22.0统计学软件进行分析。计量资料用(±s)表示,用t检验;计数资料用率(%)表示,行χ2检验。P<0.05表示有统计学意义。
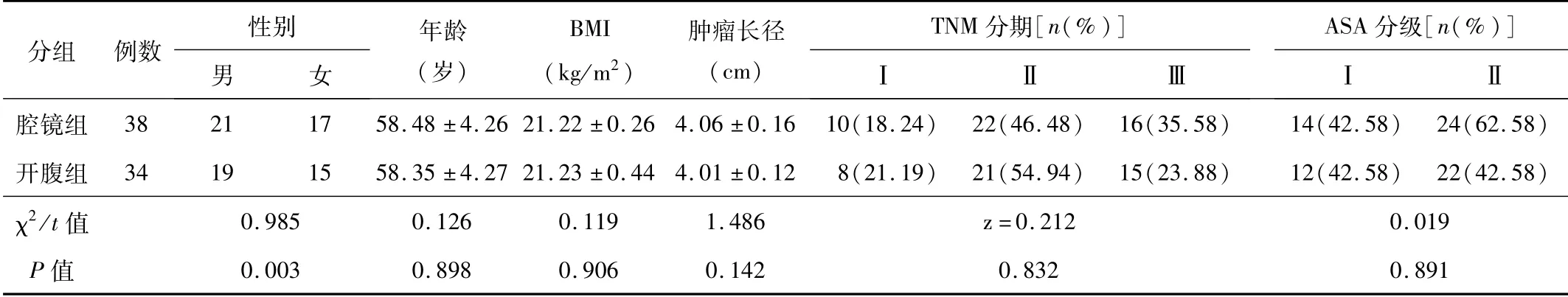
表1 2组患者基线资料比较
2 结果
2.1 术中情况 2组手术时间、淋巴结清扫数差异无统计学意义(P>0.05)。腔镜组术中出血量、吻合口距齿状线距离明显少(短)于开腹组,差异有统计学意义(P<0.05)。见表2。
2.2 术后恢复指标 腔镜组术后VAS评分、首次排气时间、首次进食时间等指标均短(少)于开腹组,差异有统计学意义(P<0.05),见表3。
表2 2组患者术中情况比较(±s)

表2 2组患者术中情况比较(±s)
表3 2组术后恢复指标比较(±s)

表3 2组术后恢复指标比较(±s)
2.3 术后并发症 腔镜组术后并发症发生率低于开腹 组,差异有统计学意义(P<0.05),见表4。
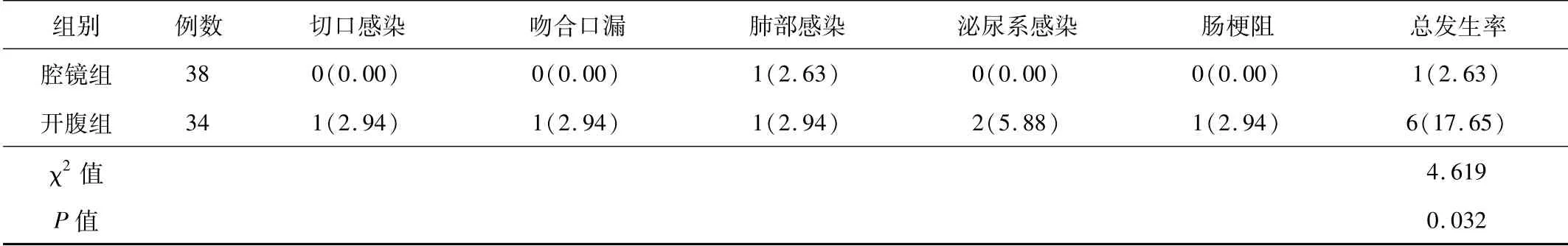
表4 2组术后并发症发生率比较[n(%)]
3 讨论
我国直肠癌的发病率占结直肠癌的60% ~70%,且常位于直肠中下段,故当肿瘤破溃、感染时患者可出现黏液便、脓血便、便意频繁、里急后重、排便不尽和下坠感,而且绝大多数肿瘤可在直肠指诊时触及。肛门镜和结肠镜定期筛查通过活检获得病理学诊断,是制定治疗方案的依据[6-7]。
以根治性切除、保留器官功能、改善患者生活质量,以及延长其生存时间为目的的手术是直肠癌的主要治愈方法。依据肿瘤距齿状线的距离及患者对手术的耐受力,有Miles手术、Dixon手术及其衍生的Hartmann手术。传统开腹手术创伤大,术后患者恢复慢,不符合微创理念。近年来随着腹腔镜技术的发展和普及,腹腔镜直肠癌手术因具有创伤小、恢复快等优势,已成为治疗直肠癌的主要术式。但直肠癌的手术复杂、创伤大、并发症发生率高,为此国内外多位直肠癌专家和医疗单位针对腹腔镜直肠癌手术质控提出了共识,以指导腹腔镜TME手术的培训、质控及临床研究[8]。
葛国祥[9]等对106例结直肠癌患者分别实施腹腔镜与开腹手术,结果表明,两种术式的淋巴结清扫数量相当,但腔镜的手术时间、术中出血量均优于开腹手术,差异有统计学意义。近年来我们依据有关直肠癌手术质量评分标准和专家组的建议[9],开展了5孔法腹腔镜直肠癌手术。经与既往实施的开腹手术比较,结果显示,两种术式的手术时间、淋巴结清扫数量差异无统计学意义。但腹腔镜手术的术中出血量以及术后VAS评分、首次排气时间、首次进食时间、首次下床活动时间、拔除引流管时间、吻合口距齿状线距离、并发症发生率和住院时间等指标,均优于开腹组,差异有统计学意义。充分表明了只要遵循TME的手术原则和质控要求实施手术,在基层医院开展腹腔镜直肠癌手术是安全、有效、可行的。
在二氧化碳气腹下采用腹腔镜5孔法施术,操作空间大,尤其对盆腔狭窄的男性肥胖患者,较开腹手术更有助于在良好的手术视野下进行精准手术操作,有利于对盆腔自主神经、输尿管等重要解剖结构的识别与保护。因此,降低了术后相关并发症的发生率,患者恢复快。但值得注意的是,腹腔镜直肠癌手术的技术难度较大,对操作者的技能要求较高,学习曲线较长;而且需要昂贵的医疗设备和价格不菲的耗材;加之基层医院直肠癌病例数目有限,故开展腹腔镜直肠癌手术有一定的难度。我们的对应措施是:(1)成立腹腔镜手术病区,手术团队成员相对固定。平常加强腹腔镜手术的基本功训练和相互配合。(2)术前准确评估手术的难易程度,严格掌握腹腔镜手术的指征;术中规范进行手术操作和默契配合。一旦发生腹腔镜操作困难,或出现腔镜下难以处理的副损伤,应果断中转开腹手术。
目前关于腹腔镜直肠癌手术辅助切口的选择、术中是否高位结扎肠系膜下动脉及保留左结肠动脉、侧方淋巴结是否清扫及清扫范围,以及是否行保护性造口等诸多问题,临床尚存在争议[10]。确切的结论还需进一步大样本量、随机对照和长期随访研究。
综上所述,与开腹手术比较,腹腔镜直肠癌手术出血量少、术后患者的VAS评分低,有利于胃肠道功能的恢复和降低并发症发生率,在临床有推广价值。

