术前红细胞分布宽度联合乳酸脱氢酶对结直肠癌肝转移术后患者预后的预测价值
杨星朋,李松岩,胡时栋,宋建霖,何长征,李宇轩,刘逸尘,许晓蕾,杜晓辉,董光龙
解放军总医院第一医学中心 普通外科,北京 100853
全球范围内结直肠癌的发病率位列所有恶性肿瘤的第3位,并且在肿瘤致死病因中同样高居第3位[1]。肿瘤转移是造成肿瘤相关死亡的主要原因,肝是结直肠癌最常见的转移部位之一[2]。近1/3的结直肠癌患者在初诊时就已发生肝转移,其余结直肠癌患者中有近50%会在病程中的某个时刻发生肝转移[3-4]。对于结直肠癌伴同时性肝转移的患者手术治疗仍是首选策略[5]。红细胞分布宽度(red cell distribution width,RDW)是反映外周血红细胞体积异质性的参数,近年研究发现,红细胞分布宽度在乳腺癌、肺癌等多种癌种中具有诊断及预后意义[6-10]。同时多项研究[11-16]表明,乳酸脱氢酶(lactate dehydrogenase,LDH)也可作为进展期黑色素瘤、消化道肿瘤等多个癌种的预后指标,但RDW及LDH在转移性结直肠癌中的预后价值鲜有报道。结直肠癌伴同时性肝转移的患者行同期手术切除后,患者的复发率及死亡率参差不齐[17-18],目前尚无有效的预测预后的手段。本文旨在寻找简单易行的预后评价方法,探讨术前RDW联合LDH对于同时性结直肠癌肝转移(colorectal liver metastases,CLM)行同期根治性手术患者预后的预测价值,为晚期结直肠癌治疗方案的选择及术后康复管理的实施提供参考。
资料与方法
1 资料来源 选取2016年1月- 2017年10月于解放军总医院第一医学中心住院治疗的结直肠癌肝转移患者。纳入标准:术前影像学检查提示肝转移,且行同期根治性手术,术后病理证实肠道原发病灶为腺癌或黏液腺癌。排除标准:合并严重心肺疾病患者,合并血液病及自身免疫系统疾病患者,行非根治性手术的患者,术前接受新辅助治疗的患者,既往其他恶性肿瘤病史患者。共纳入符合要求患者34例,其中男性21例,女性13例,平均年龄(59.82±7.34)岁。
2 研究方法 收集入组患者的人口学及临床资料、术前1周内的RDW、LDH。从出院之日起,每两个月对患者进行1次电话随访,了解患者的生存状态,直至患者死亡或随访时间满2年。根据患者术后两年的生存状态,将患者分为生存组和死亡组,比较两组RDW、LDH及相关指标,并进行预后影响因素的单因素及多因素分析。将多因素分析所得影响预后的独立危险因素纳入ROC曲线分析,研究其对预后的预测价值。根据最佳临界值将患者分为预后不良低风险组及预后不良高风险组,比较两组术后两年的总生存期,进一步验证联合指标对于术后患者预后的预测价值。
3 统计学分析 数据采用SPSS25.0进行统计学分析。计量资料以-x±s或Md(IQR)表示,组间比较采用两独立样本t检验或Mann-Whitney检验。计数资料以例数(百分比)表示,组间比较采用χ2检验。多因素分析采用Cox比例风险模型。采用受试者工作曲线(receiver operating characteristic,ROC)评价术前RDW、LDH及联合指标(RDW+LDH)对结直肠癌肝转移术后患者预后的预测价值。生存分析采用Kaplan-Meier法。P<0.05为差异有统计学意义。
结 果
1 患者随访两年的生存情况 34例中,生存12例,死亡22例,生存组与死亡组术前RDW及LDH有统计学差异(P<0.05),而性别、年龄、体质量指数(BMI)、术前血红蛋白、术前中性粒细胞计数、术前淋巴细胞计数、术前血清白蛋白、肿瘤直径、癌胚抗原及CA199均无统计学差异(P>0.05)。见表1。
2 CLM术后患者预后影响因素的单因素及多因素分析 单因素分析显示,术前中性粒细胞计数>7×109/L、RDW≥14.5%和LDH≥215 U/L是影响行同期根治性手术的CLM患者预后的危险因素。将这四个指标进一步纳入多因素分析,结果显示LDH ≥ 215 U/L(HR=3.064,95%CI:1.179 ~ 7.961,P=0.022)、RDW ≥ 14.5%(HR=2.372,95%CI:1.004 ~5.600,P=0.049)为CLM术后患者预后的独立危险因素 (表 2)。
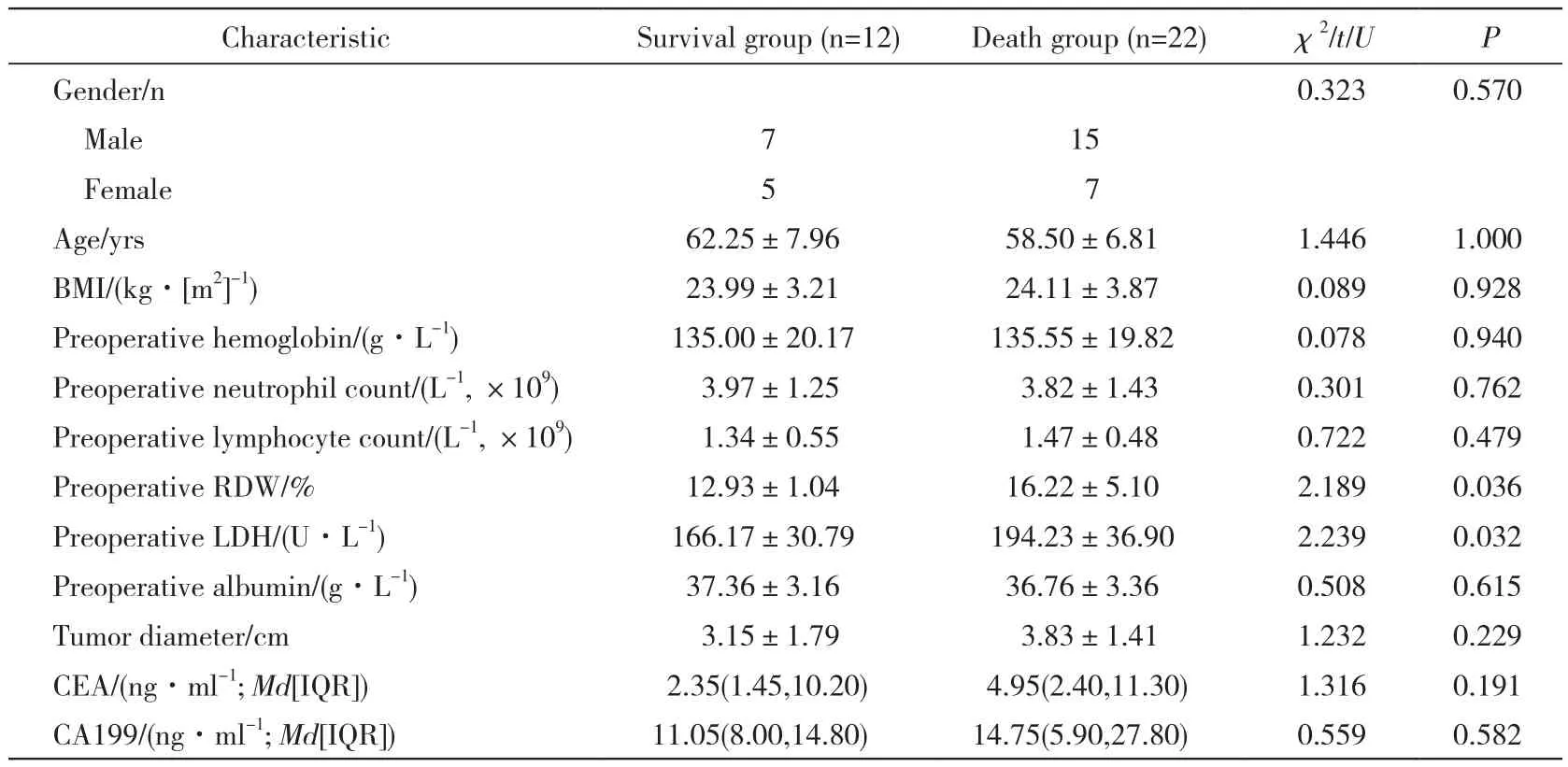
表1 生存组与死亡组临床基本资料比较Tab. 1 Comparison of basic and clinical data between the survival group and the death group
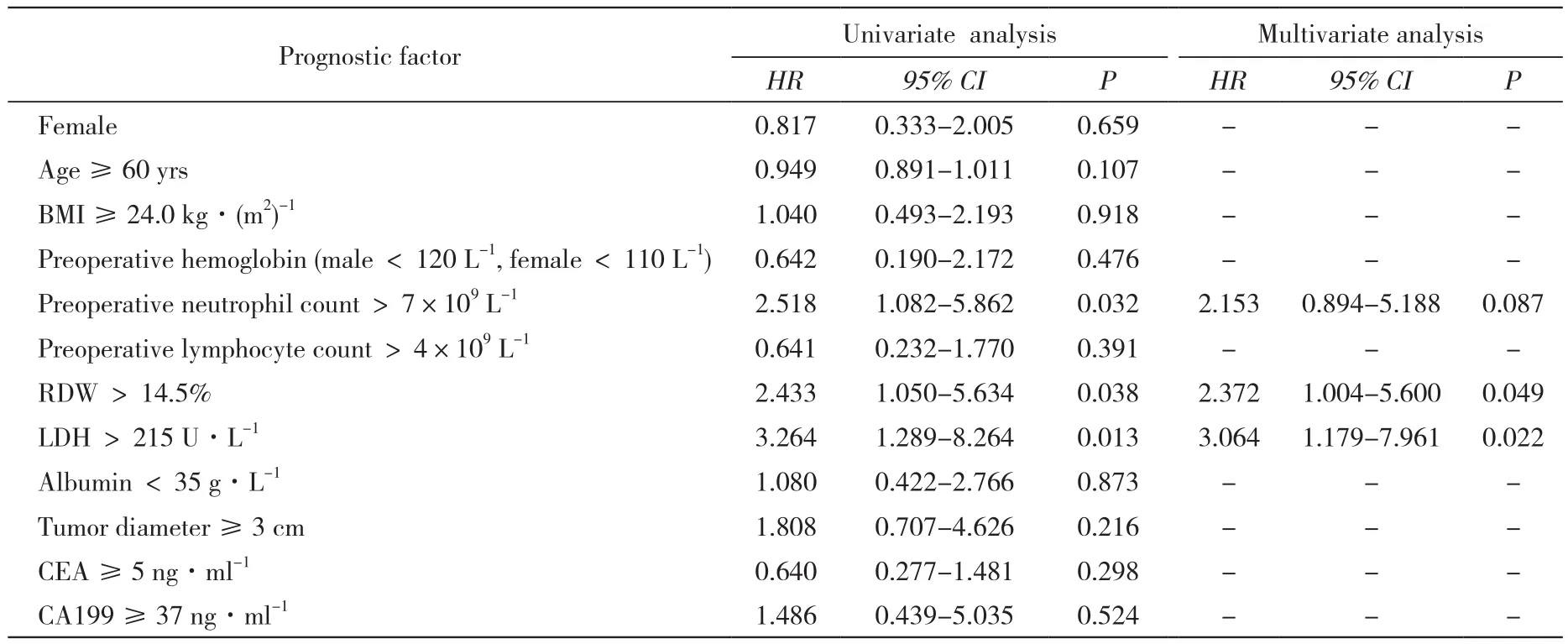
表2 转移性结直肠癌术后患者预后的单因素及多因素分析Tab. 2 Univariate and multivariate analysis of prognostic factors of CLM
3 RDW、LDH及联合指标的ROC曲线分析 进一步探讨RDW、LDH及RDW+LDH对结直肠癌肝转移术后患者预后的预测诊断价值。1)两指标的单独应用:以死亡组为阳性样本,以生存组为阴性样本,建立ROC诊断分析模型。经ROC分析知:该两指标具有较高的预测价值,AUC(95%CI)分别为 0.750(0.582 ~ 0.981)、0.742(0.572 ~ 0.913)。 分析结果列于表3,ROC分析曲线见图1。2)两指标的联合应用:采用SPSS软件的联合应用ROC理论模式(LogP模式:对各单独应用指标进行logistic综合回归,再依据所得回归系数B,归一化加权计算并对应处理各样本资料,并据其进行联合应用的ROC分析)。结果:联合应用对结直肠癌肝转移术后患者预后的预测价值,AUC(95%CI)为0.814(0.666 ~ 0.963)。显然其预测效能较单一指标均有明显提高。见表3和图1。
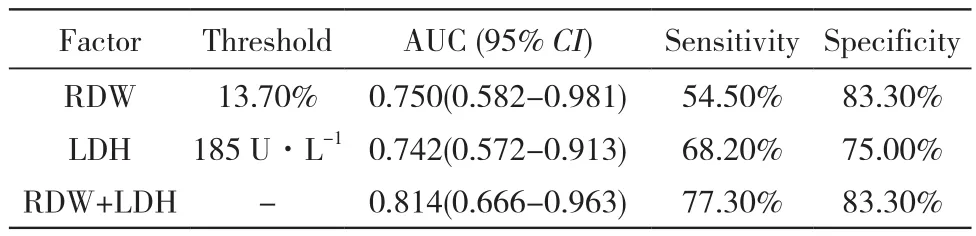
表3 RDW、LDH及联合指标对CLM患者预后的预测价值Tab. 3 Prognostic value of RDW, LDH and the combined indicator in patients with CLM
4 CLM术后患者预后风险分组及生存分析 将RDW≥13.7%且LDH≥185 U/L的CLM患者归入预后不良高风险组,其余患者归入预后不良低风险组,得到高风险组8例,低风险组26例,高、低风险组患者的中位生存期分别为8个月(95%CI:2.5 ~ 13.5)及 16 个月 (95%CI:9.8 ~ 22.2),log-rank检验P=0.032。高风险组患者两年的总生存率为12.5%,而低风险组为42.3%(图2)。
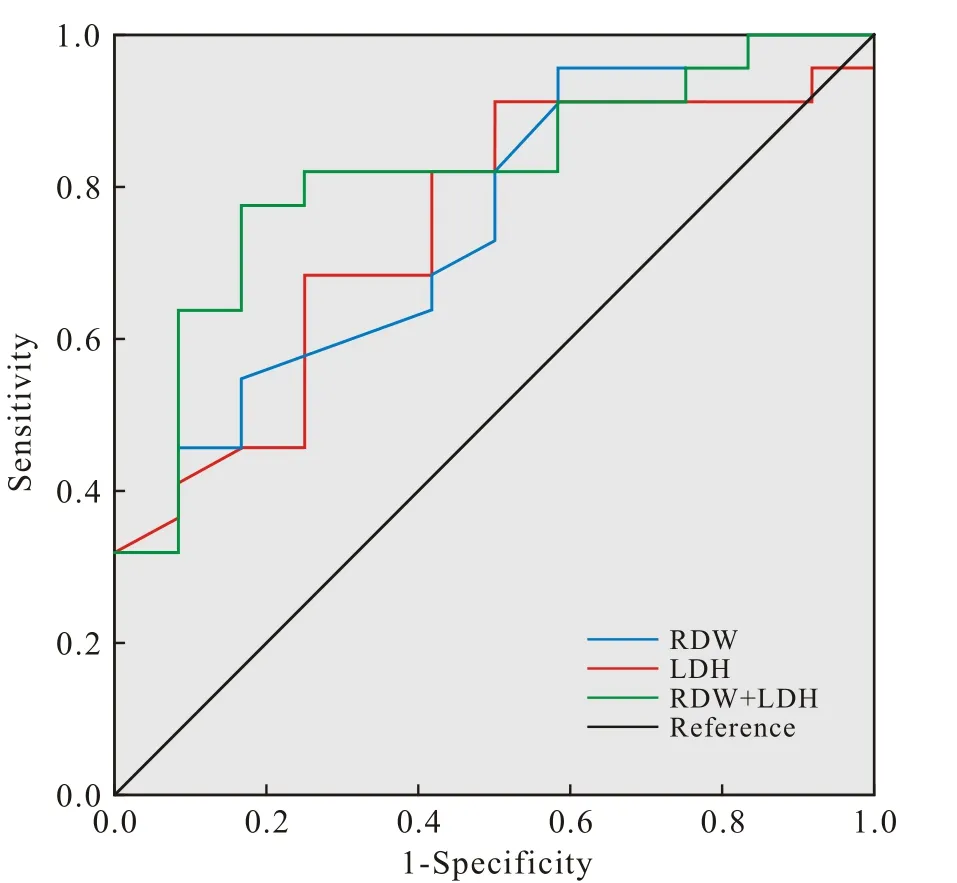
图1 RDW、 LDH及联合指标对CLM患者预后预测的ROC曲线Fig. 1 ROC curves of RDW, LDH and the combined indicator in predicting the prognosis of patients with CLM
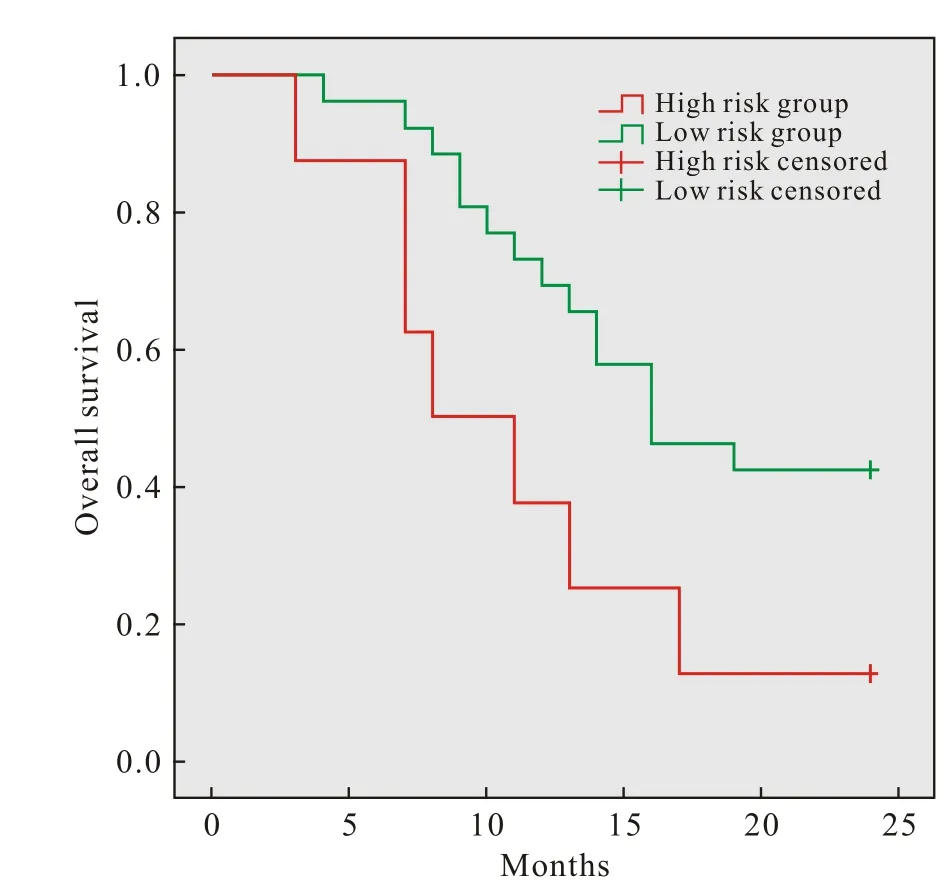
图2 高风险组与低风险组总生存期的Kaplan-Meier曲线Fig. 2 Kaplan-Meier curves of overall survival between the high risk group and the low risk group
讨 论
对于可切除的同时性结直肠癌肝转移,根治性手术始终是首选的方案,若能简单有效地预测术后患者的预后结局,则会为临床治疗策略的选择提供有力参考。本研究通过对比,发现生存组患者的术前RDW及LDH显著低于死亡组(P<0.05),多因素分析也显示LDH≥185 U/L、RDW≥13.7%同时LDH≥185 U/L为影响患者预后的独立危险因素。ROC曲线分析结果显示RDW、LDH对于结直肠癌肝转移行同期根治性手术患者的预后均具有预测价值,但两者联合的预测效能更胜一筹。为进一步验证联合指标对于术后患者预后的预测价值,将患者重新分为高风险组(RDW≥13.7%且LDH≥185 U/L)和低风险组(RDW<13.7%或LDH<185 U/L),结果显示高风险组患者术后两年的OS显著低于低风险组。本研究结果提示,对于术前RDW≥13.7%且LDH≥185 U/L的患者,需严格评估手术适应证,适当提高术后复查频率,尝试联合免疫治疗、新辅助治疗等先进手段。
虽然RDW及LDH影响结直肠癌肝转移患者预后的具体机制仍不十分明确,但有学者研究发现,肿瘤患者RDW的升高与患者营养不良及慢性炎症导致的铁元素、叶酸、维生素B12的代谢异常有密切关联[19-21]。RDW升高导致外周血红细胞携氧能力降低,加之肿瘤局部的缺氧环境,多种原因造成LDH的累积。乳酸浓度的升高会抑制单核细胞迁移运动能力,抑制CD8+T细胞的增殖能力,减少IFN-γ的分泌,抑制NK细胞的杀伤活性,使机体的免疫状态受损,肿瘤进展难以得到控制,进而对患者预后造成不良影响。
综上所述,术前RDW联合LDH对同时性结肠癌肝转移行同期根治性手术患者的预后具有良好的预测价值。然而本研究为单中心、回顾性研究,且样本数量较小,存在一定局限性。结果需开展多中心、大样本量、前瞻性研究予以进一步证实。

