胰腺神经内分泌肿瘤的多层螺旋CT影像表现
田 宁,张洪涛,裴仁玲,盛复庚
(解放军总医院第五医学中心放射诊断科,北京 100071)
0 引言
胰腺神经内分泌肿瘤(pancreatic neuroendocrine neoplasms,pNENs)是一类少见的起源于胰腺导管上皮多能干细胞、具有神经内分泌标志物且可以产生多肽激素的肿瘤,其发病率较低,占胰腺肿瘤的1%~2%[1]。近年来,随着影像诊断技术和血清标志物检测技术的不断更新,该病的诊断准确率有所增加[2]。临床上多数为无功能性pNENs,因其发生隐匿、生长缓慢,生物活性又具独特性,所以早发现、早诊断难度很大。部分pNENs(高、中分化)恶性程度低,如能早确诊并治疗,其预后效果较好[3-4]。影像学检查,尤其是多层螺旋 CT(multi-slice spiral CT,MSCT)在这一方面发挥了重要作用[5]。本文回顾性分析48例pNENs的MSCT和临床资料,探讨MSCT诊断pNENs的价值及与常见胰腺肿瘤的鉴别诊断,以提高早期诊断准确率,并协助临床进行术前评估。
1 资料和方法
1.1 一般资料
回顾性分析我院2011年8月至2019年5月在放射科进行CT检查并经手术病理证实的48例pNENs患者的临床和影像资料,其中男28例、女20例,年龄21~76岁,中位年龄49岁。28例患者因上腹部疼痛、腹泻、面部潮红、血糖升高等症状就诊发现胰腺占位,8例患者因其他疾病意外发现,12例患者为体检时发现。42例患者行肿瘤标志物检查,糖类抗原 19-9(CA19-9)、糖类抗原 125(CA125)、血清癌胚抗原(CEA)等均为阴性,6例患者未行相关检查。纳入标准:(1)经病理证实为 pNENs。(2)术前在我院行腹部CT平扫及动态增强扫描,必须至少在其中一期能明确观察到肿瘤。(3)术前未经过任何抗肿瘤治疗。排除标准:图像质量差,无法清晰观察肿瘤,无法准确测量CT值等。本研究获得了我院伦理委员会批准。
1.2 扫描方法
采用GE LightSpeed VCT 64排螺旋CT进行扫描,扫描参数:螺距1.0,准直器宽度0.625 mm,管电压120 kVp,管电流250 mA,层厚 5 mm,重建层厚0.625 mm,矩阵512×512。检查前患者禁食、禁水4 h,采用非离子型对比剂碘佛醇(320 mgI/mL),注射速率3.0 mL/s,注射剂量1.5 mL/kg,分别于注射对比剂后30、60、180 s时进行动脉期、静脉期、延迟期扫描。部分疑似pNENs患者在20和40 s行动脉早期和动脉晚期扫描,扫描前行呼吸训练,保证每次扫描均在吸气末屏气时进行。
1.3 图像分析
所有CT图像薄层重建上传至GE ADW4.6工作站进行观察分析。由2名10 a以上擅长腹部肿瘤影像诊断的高年资主治医师对图像进行独立观察分析,不同意见经协商后达成一致。主要观察肿瘤的部位、单发或多发、大小、边界、密度、强化特点、囊实性以及是否存在钙化、胰管扩张、邻近结构受侵、远处转移等征象。肿瘤大小的测量方法是选取轴位最大截面,测量最长径。囊实性的判定标准:实性成分大于90%为实性,实性成分为10%~90%为囊实性,小于10%为囊性。胰管扩张的判断标准是主胰管直径超过4 mm。强化程度通过测量不同时相肿瘤和周围正常胰腺实质的CT值来定义[6],可分为等密度强化、低密度强化、高密度强化和无强化,判断标准:增强后肿瘤与周围正常胰腺实质CT值的差值小于10 HU为等密度强化,增强后肿瘤CT值低于周围正常胰腺实质10 HU以上为低密度强化,增强后肿瘤CT值高于周围正常胰腺实质10 HU以上为高密度强化,增强后肿瘤CT值与平扫CT值差值小于10 HU为无强化。测量时选取实性成分,尽量避开钙化和坏死区域及远离实性成分的边缘,以减少部分容积效应的影响,每个病灶每一期测量3次CT值,取平均值,并记录标准差。
2 结果
2.1 肿瘤的基本影像学信息
经手术病理证实48例患者共50个肿瘤,其中1例有3个病灶(均位于胰头颈部),其余均为单发(1例表现为弥漫性病灶);肿块长径最大者163 mm,最小者15 mm,平均46.9 mm。肿瘤位于胰头颈部15例(17个)、胰体部11例、胰尾部21例、弥漫分布1例,结合临床症状及对应激素水平确定功能性pNENs 9例、无功能性pNENs 39例。
2.2 肿瘤MSCT平扫及增强表现
典型pNENs患者的CT和病理图像如图1~3所示。48例患者中肿瘤实性部分与邻近正常胰腺实质对比,呈等密度34例、高密度9例、低密度5例。实性肿瘤28例,其中4例等密度肿瘤体积较小且无明显占位效应,导致平扫漏诊,如图1(a)所示,动脉期明显强化,充分显示病灶轮廓,如图1(b)所示;囊实性肿瘤17例;囊性肿瘤3例。29例肿瘤边界清楚,其中11例肿瘤门脉期或延迟期边缘可见包膜强化;19例肿瘤边界不清,与正常胰腺或邻近结构分界不清或表现为胰周脂肪层密度增高。9例肿瘤内部可见钙化,多为斑点状钙化,1例为类圆形钙化,1例为不规则形钙化,如图2(a)所示。12例患者出现不同程度胰管扩张,多为肿瘤后方的胰管扩张,如图2(b)所示。动脉期肿瘤呈高密度强化 21 例[如图 3(b)、(c)所示],等密度强化20例,低密度强化7例。
2.3 肿瘤侵犯周围结构及远处转移情况
肿瘤侵犯邻近结构7例,其中门静脉受侵4例,胃、脾、左肾及十二指肠受侵 2 例[如图 2(c)、3(a)所示],左肾上腺受侵1例。肿瘤包埋血管7例[如图3(c)所示],远处脏器转移30例,淋巴结转移24例,转移性淋巴结多位于腹腔及腹膜后,颈胸部及盆腔少见。肿瘤合并肾癌2例,合并VonHippel-Lindau病1例。
3 讨论
3.1 pNENs的临床及病理特征
神经内分泌肿瘤(neuroendocrine neoplasms,NENs)起源于胚胎的神经内分泌细胞,具有神经内分泌标志物,可以产生多肽激素[7]。该病以胰腺最为好发,也可发生在全身其他各个脏器,甚至有很多原发不明而仅表现为转移瘤。发生于胰腺的NENs,又被称为pNENs。
pNENs可发生于任何年龄,高峰年龄为40~69岁[1],本组病例中位年龄为49岁,40~69岁32例(占66.67%)。该病可发生于胰腺的任何部位,男女比例约 1.33∶1[1],本组病例男女比例为 1.4∶1。该病临床症状复杂多样,一般认为其分泌的激素能引起相应临床症状的肿瘤是功能性的,否则是无功能性的。功能性pNENs最常见的症状是由胰岛素瘤分泌的胰岛素过多引起的低血糖和中枢神经系统症状,以及胃泌素瘤分泌胃泌素引起的难治性消化道溃疡、上腹部疼痛、腹泻等卓艾综合征[6]。无功能性pNENs则多数是意外发现或肿瘤压迫或侵犯周围结构引起相应症状时发现。正是由于患者的临床症状和体征多不典型,且呈多样性,临床医师往往难以识别[8],导致误诊。无功能性肿瘤占全部pNENs的75%~85%[9]。本组病例中,结合临床症状及对应激素水平确定功能性pNENs 9例、无功能性pNENs 39例。

图1 胰腺体部pNENs的CT和病理图像
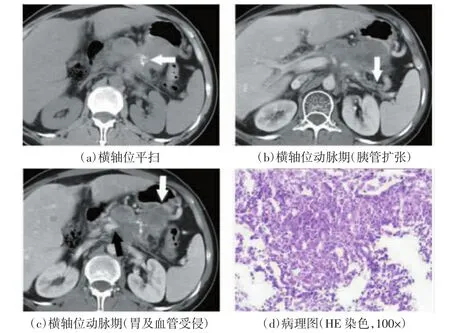
图2 恶性pNENs的CT和病理图像
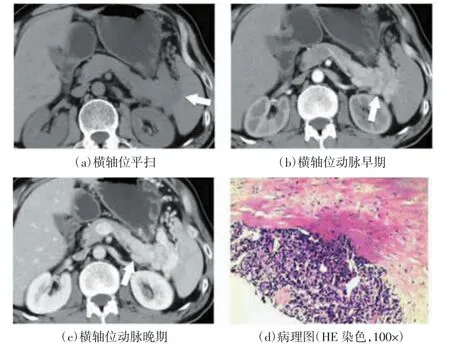
图3 胰尾部pNENs的CT和病理图像
3.2 MSCT平扫及动态增强扫描
MSCT是神经内分泌肿瘤最重要的检查方法之一[10],主要用于定性诊断和术前评估。pNENs在CT平扫上多表现为等或稍低密度影,本组病例中有4例肿瘤体积较小,呈等密度且占位效应不明显,导致平扫时漏诊。多数肿瘤边界清晰,大部分有完整或部分的包膜;少部分中低分化肿瘤边界不清。本组病例中边界清楚29例(60.43%)、边界不清19例(39.58%)。
根据肿瘤内部实性和囊性成分的比例不同,可以分为实性、囊性和囊实性,以实性多见[11]。本组病例中,实性肿瘤28例(58.33%),与文献报道[11]一致。pNENs钙化较为少见,有文献报道pNENs的钙化发生率约为40%[12-13],本组有9例肿瘤内可见钙化,发生率为18.75%,低于文献报道[12-13],可能与样本量少有关。钙化形态为团块状和微小点状钙化[14],且在CT和超声上观察最佳,本组病例中7例为斑点状钙化、1例为不规则形钙化、1例为类圆形钙化,与文献报道基本一致[14]。pNENs较少出现胰管扩张,且程度相对较轻[15],本组病例中胰管扩张12例(25.00%),均不超过8 mm。中低分化的pNENs较容易侵犯邻近的结构和发生远处转移,提示肿瘤存在侵袭性生物学行为,肝脏和肿瘤周围淋巴结是最容易出现转移的部位[16]。本组病例中胃、脾、左肾及肾上腺、十二指肠部分或全部受侵3例(6.25%),邻近血管受侵4例(8.33%),合并肾癌2例(4.16%),合并Von Hippel-Lindau病1例(2.08%);发生远处转移30例(62.50%),淋巴结转移24例(50.00%),转移部位多出现在腹腔及腹膜后,较少有颈胸部及盆腔淋巴结转移,提示肿瘤侵袭性偏低。
MSCT动态增强扫描很好地反映了肿瘤的血供情况,在病理学上pNENs内部具有丰富的新生毛细血管网,尤其是高中分化的肿瘤,提示与肿瘤为动脉供血且富含毛细血管有关;低分化肿瘤毛细血管网分布较少。因此,pNENs的增强扫描可有多种强化方式[17-18],多数肿瘤实性成分一般呈明显不均匀强化,囊变坏死区无强化。本组病例中肿瘤实性部分动脉期高密度强化21例(43.75%)、等密度强化20例(41.67%)、低密度强化7例(14.58%),强化方式无明显特点,与文献报道[17-18]基本一致。
3.3 鉴别诊断
乏血供的pNENs与胰腺癌鉴别困难,当瘤内发生囊变时应与实性假乳头状瘤、胰腺囊腺瘤和囊腺癌相鉴别:(1)胰腺癌常发生于40岁以上人群,男性多于女性,常好发于胰头部,临床上常有腹痛、黄疸、体质量减轻等症状或体征。胰腺癌通常小于5 cm,边界模糊,罕见钙化,多为乏血供肿瘤[19],恶性程度高,有嗜神经生长及围管性浸润的生长特征,易侵犯胰周血管、发生邻近脏器及远处转移[20],常伴胰管扩张,CA19-9一般明显增高。pNENs一般好发于胰腺体尾部,动脉期强化明显,胰管扩张少见,CA19-9一般正常,血清嗜铬粒蛋白(CgA)水平增高,其灵敏度和特异度可达70%~100%[6]。(2)胰腺实性假乳头状瘤好发于年轻女性,肿瘤体积一般较大,多呈囊性或囊实性,小于3 cm者可呈实性,通常无胰管扩张,增强扫描呈渐进性强化,各期强化程度都低于胰腺实质,可见包膜强化。(3)胰腺囊腺瘤和囊腺癌中老年女性多见,与胰管无交通。浆液性囊腺瘤CT特点为胰腺内见蜂房状囊泡围绕中心纤维瘢痕簇状排列,约1/3患者囊内可见钙化,微囊性者增强扫描分隔及包膜可见延迟强化;寡囊性者囊壁薄,分隔一般不强化。黏液性囊腺瘤单发多见,病灶较大,边界清楚,囊内分隔菲薄呈线状,不均匀增厚时提示恶变。CT平扫时囊腺癌与pNENs不易鉴别,但可从其强化程度一般低于pNENs来区分。
综上所述,pNENs是一类相对少见的肿瘤,MSCT是重要的检查方法之一,尤其对于瘤体较小的pNENs,CT平扫容易漏诊,增强扫描尤为重要。高中分化肿瘤CT增强扫描特征是动脉期明显强化,肿瘤分化程度不同其影像表现有所不同,胰管扩张、肿瘤侵犯邻近脏器及血管则提示肿瘤恶性程度高,对于术前评估具有重要意义。病灶不典型时鉴别诊断存在一定困难,确诊还需要依靠病理学诊断。

