双胎妊娠羊膜腔穿刺23 例分析*
黄婷婷,刘艳秋,刘丹平,周吉会
(江西省妇幼保健院产前诊断中心,南昌330006)
近年来,随着辅助生殖技术的发展,促排卵药的广泛应用及高龄孕妇增多, 双胎妊娠的发生率逐年升高。 双胎妊娠是常见的高危妊娠之一,其流产率、早产率、母胎并发症及胎儿出生缺陷率的发生率均较单胎妊娠要高[1],为防止先天缺陷胎儿出生, 双胎妊娠的产前筛查及产前诊断需求量日益增多。 但由于双胎妊娠特殊性、产前诊断手术风险大、家属期望值高及后续临床处理困难等特点,增加双胎产前诊断难度, 且目前我省双胎产前诊断技术仍属空白。 本研究通过对23 例在我院产前诊断中心行羊膜腔穿刺的双胎孕妇进行回顾性分析, 探讨羊膜腔穿刺术用于双胎妊娠的产前诊断的临床意义。
1 资料与方法
1.1 临床资料 选取2019 年12 月至2020 年7 月在我院产前诊断中心因各种指征行羊膜腔穿刺术的双胎妊娠孕妇23 例,共45 个胎儿。 所有病例无穿刺禁忌症,具体穿刺指征见表1。
1.2 研究方法
1.2.1 术前准备 孕妇及家属均在羊膜腔穿刺术前经过详细的遗传咨询,充分交代穿刺风险及后续处理情况,慎重考虑并签署术前知情同意书,完善术前相关检查。
1.2.2 羊膜腔穿刺术 孕妇取平卧位, 术前应用超声再次核实确定胎儿绒毛膜性、性别、所属胎盘的位置、胎儿结构特征和羊水情况等,在超声引导下定位穿刺点,在实时超声引导下,使用2 根22G 的PTC 针在腹部的2 个不同的位置,分别进入两个羊膜囊进行连续2 次穿刺,各抽取30ml 羊水,均行染色体核型分析及染色体微阵列分析(CMA)。
1.2.3 选择性减胎术 当产前诊断结果提示双胎之一异常时,建议孕妇行选择性减胎,充分告知减胎目的及风险性,孕妇及家属签署知情同意书。 术中结合染色体结果用超声再次核对被减胎儿,常规消毒铺巾, 在超声引导下用22G PTC 针经腹快速刺入异常胎儿的心脏,拔出针芯,回抽到血后快速注入3 ml 10%氯化钾溶液, 观察被减胎儿心跳减慢至停止,继续观察20min,被减胎儿心跳未恢复且保留胎儿心跳正常,术后密切随访。
2 结果
2.1 双胎羊水穿刺结果 23 例双胎妊娠孕妇均穿刺成功,术后2 周随访均无异常。 共对45 个胎儿取样,标本行染色体核型分析及微阵列分析,核型分析提示1 例18 三体,2 例21 三体,CMA 提示2例Xp22.33 缺失694Kb, 考虑致病性,2 例Xq22.1重复,考虑致病性,致病性染色体异常检出率15.56%(7/45);1 例13q12.12 微重复, 目前考虑多态性,1 例胎儿CMA 提示11p15.1p14.3 微重复(意义不明确),建议夫妇行CMA 对照,告知孕妇结合超声定期观察。 详见表1。
2.2 双胎之一异常的选择减胎术结果 在我院行介入性产前诊断的23 例双胎中6 例双绒毛膜双羊膜囊双胎行中晚孕期心内注射氯化钾减胎术,其中2 例因双胎之一21-三体综合征,1 例因双胎之一18 三体综合征, 另3 例产前诊断结果正常,因双胎之一结构畸形减异常胎儿。5 例在本院减胎成功,术后随访孕妇均未出现宫缩、羊水溢漏、阴道流血、凝血障碍等并发症,1 例在外院减胎,术后1 周流产,具体原因不详。 6 例减胎孕妇的减胎情况和妊娠结局,见表2。
3 讨论
目前,随着我国二孩政策的放开,双胎妊娠的发生率也逐渐增高。 双胎妊娠孕妇发生妊娠期并发症、 围产儿患病率和死亡率及胎儿出生缺陷发生率均高于单胎妊娠, 染色体疾病是出生缺陷最常见原因之一[2,3,4]。 然而对于染色体疾病临床上缺乏有效的治疗手段, 因此加强双胎妊娠的产前筛查及产前诊断、 对减少此类患儿的出生具有重要的临床意义[5]。
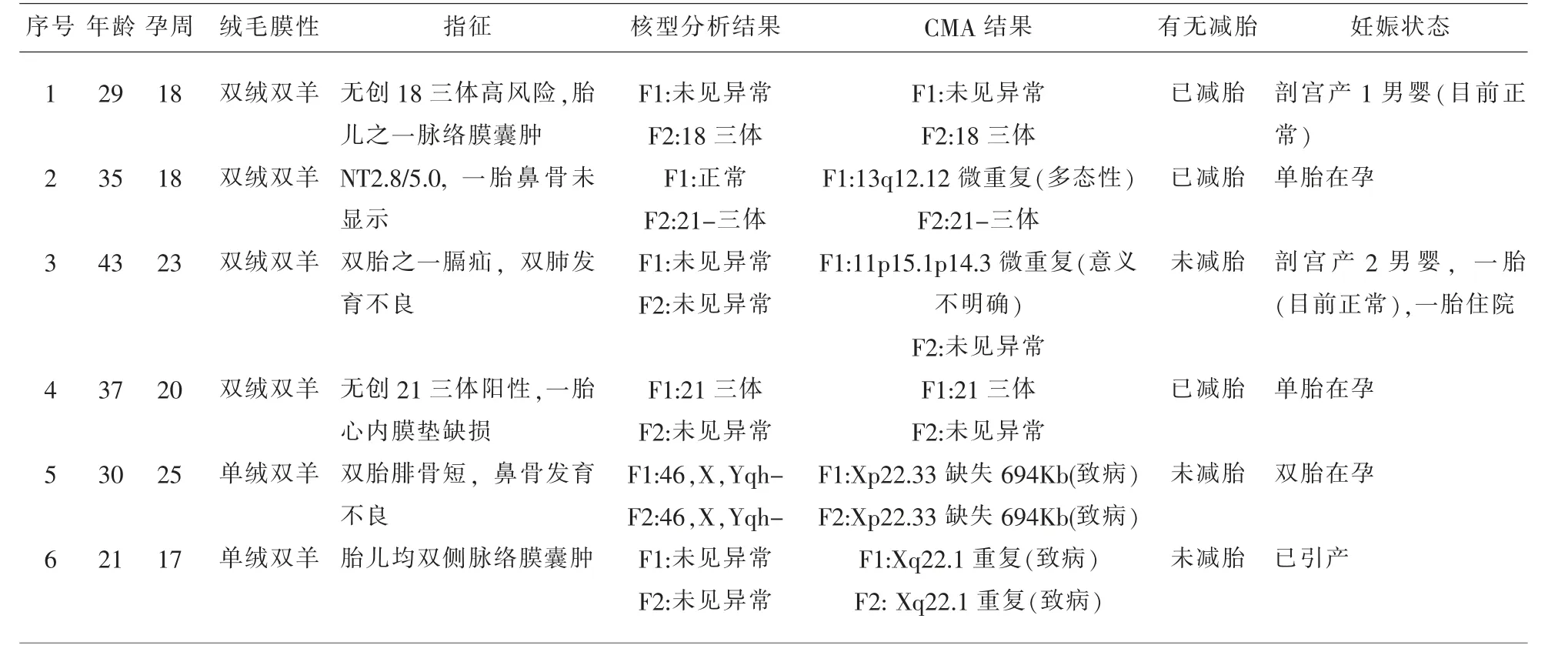
表1 胎儿产前诊断染色体数目和结构异常结果

表2 6 例减胎的双胎妊娠孕妇的资料减胎指征和妊娠结局
胡晶晶等[6]研究中184 例双胎374 个胎儿样本中, 染色体核型分析的异常率为8.29% (31/374),CMA 的异常率为9.63%(36/374)。董兴盛等[7]研究中中120 例双胎孕妇,获取218 个胎儿样本,和14 例染色体核型异常, 异常检出率6.4%(14/218)。 饶腾子等[8]对174 例双胎妊娠孕妇进行介入性产前诊断, 总共对283 个胎儿取样, 共检出29个异常,异常检出率10.2%(29/283)本研究中,对23 例双胎妊娠孕妇行羊膜腔穿刺,共取样45 个胎儿标本,核型分析提示1 例18 三体,2 例21 三体,CMA 提示2 例Xp22.33 缺失694Kb,考虑致病性,2 例Xq22.1 重复,考虑致病性,致病性染色体异常检出率15.56%(7/45), 具体数据还需后续进一步研究。
在双胎妊娠产前诊断及后续选择性减胎中,产前超声明确双胎妊娠的绒毛膜性至关重要。 大部分学者认为妊娠10-13+6 周是判断双胎绒毛膜性的最佳时机[9],双胎妊娠根据其绒毛膜性质可分为双绒毛膜双羊膜囊双胎(DCDA)、单绒毛膜双羊膜囊双胎 (MCDA) 和单绒毛膜单羊膜囊双胎(MCMA)。双绒双胎,大多属于双卵双胎,两个胎儿的遗传物质不一致, 而理论上单绒双胎中两胎儿遗传物质应该完全一致, 但由于单卵双胎不同一性的存在,故临床上应分别对两个胎儿取样[10]。 在本研究中有16 例孕妇为DCDA, 均对两个胎儿取样,7 例孕妇为MCDA, 其中1 例由于胎儿胎位影响只对1 个胎儿取样,余对2 个胎儿取样。
双胎妊娠介入性产前诊断方法有绒毛膜活检、羊膜腔穿刺及脐静脉穿刺,但大部分中心考虑术后并发症的发生概率, 最常用孕中期羊膜腔穿刺术产前诊断方法[11]。羊膜腔穿刺最常见的并发症是流产, 单胎羊膜腔穿刺后自然流产率为0.13%-0.33%[12],但在双胎妊娠中,羊水穿刺术后流产率研究较少,Hanprasertpong 等[13]报道双胎妊娠羊膜腔穿刺术后流产率为6.6%, 而大样本的统计研究双胎羊穿术后流产率约为3.07%[14]。 美国加州多中心的研究17221 例双胎羊膜腔穿刺的孕妇, 整个孕期胎儿丢失率为3.2%[15]。 本研究中的23 对双胎羊水穿刺后14d 随访均未发生流产、 感染及阴道出血等并发症,1 例孕妇在术后5 周流产, 因离穿刺时间较久且导致双胎流产因素较多, 目前该流产不考虑为手术所致。 该研究中未出现术后并发症,首先这与本研究中样本数量少有关, 其次与严格消毒、规范化操作和由有经验、技术熟练的医生实施手术有关。
双胎产前诊断后结果的遗传咨询可以分为三种:⑴双胎产前诊断检测结果均正常,嘱孕妇定期产检;⑵双胎之一染色体异常,需进行非意向性、无偏倚的信息提供和咨询, 由孕妇及其家属决定是否进行选择性减胎, 应充分告知孕妇及家属选择性减胎术的益处及风险[16];⑶双胎诊断均异常,与单胎异常处理一致。 在本研究中,有6 例孕妇行选择性减胎,5 例减胎后正常,1 例减胎后流产,该流产孕妇为外院减胎,具体情况不详。
双胎羊膜腔穿刺术胎儿产前诊断是发现胎儿染色体及遗传基因是否正常的有效手段, 为双胎孕妇是否需要行孕期选择性减胎术提供临床依据。 我院产前诊断中心率先开展此项技术,为江西省双胎妊娠产前诊断技术发展奠定基础。

