MRI联合超声诊断卵巢癌的价值观察
南阳市中心医院妇科(河南 南阳 473000)
姜 平
卵巢癌为妇科最常见的恶性肿瘤之一,其发病率较高,仅次于子宫颈癌与子宫体癌,致死率在妇科肿瘤中列居首位[1]。卵巢癌种类多,且组织成分复杂,预后较差,近年来,随着人们生活习惯与生活方式的改变,加之女性吸烟率增加,卵巢癌筛查的普及,其发病率呈现年轻化趋势[2]。临床中,卵巢癌早期并无典型症状,多数确诊时已为中晚期,预后不理想,中晚期卵巢癌五年生存率仅为35%[3]。因此,早期诊断、准确诊断与治疗对于提高卵巢癌患者生存率具有重要意义。超声检测可重复性高,在早期卵巢癌中的检出率也较高,但准确率低;核磁共振成像(MRI)为临床应用较广泛的影像技术,具有较高的软组织分辨率。本研究将MRI与超声检测联合应用于卵巢癌的诊断,现报告如下。
1 资料与方法
1.1 病例资料 回顾性分析2018年1月至2019年1月期间我院经手术病理证实的106例卵巢癌患者的病例资料。纳入标准:均经手术病理检查确诊为卵巢癌;均行盆腔MRI、超声检查;术前病灶信息、影像学检查结果等资料完整明确。排除标准:二次手术者;3个月内接受过放化疗、激素治疗、其他生物治疗者;合并盆腔、后腹膜其他来源恶性肿瘤者;病例资料不完整者。此次入组受试者中,年龄为28~65岁,平均(47.82±7.61)岁;主要临床表现:腹痛或伴有血性腹水59例,附件区包块22例,盆腔包块12例,不规则阴道流血13例。
1.2 检查方法
1.2.1 病理分期标准[4]:所有患者均行手术切除病灶,并明确病理类型。临床分期标准:I期:病灶局限在单侧卵巢;II期:盆腔内可见扩散的病灶;III期:单侧或双侧卵巢病灶,盆腔外腹膜转移,以及组织学或细胞学证实的部分淋巴结转移;IV期:腹腔外部远处转移。
1.2.2 MRI检查:采用飞利浦1.5T核磁共振成像系统,腹部相控表面线圈,加预饱和脂肪抑制技术。检查时患者需保持膀胱充盈,取仰卧位,由耻骨联合处开始,扫描至髂棘及更高处,盆腔肿块若合并腹水,经腹部扫描至膈顶,观察腹腔是否存在种植病灶。若平扫见病灶,则进行增强扫描,经肘静脉注射0.1mmol/Kg钆喷酸葡胺注射液(生产企业:上海旭东海普药业有限公司,规格:20mL:9.38g,批准文号:国药准字H19991368),分别进行横断位、矢状位、冠状位T1WI扫描。扫描参数设置:T2WI/FSH:TR/TE=1650/95ms;T1WI/FSH:TR/TE=550/15ms;TR/TE=4550/125ms;T2WI/FSH冠状位或矢状位,加SPIR脂肪抑制技术,FOV300~500ms,扫描层厚5mm,矩阵256×256,3~4次激励。
1.2.3 超声检查:采用Agilent Image Point HX彩色多普勒超声诊断仪,探头频率为3.5~7.5MHz。患者膀胱保持适度充盈,取仰卧位,进行下腹部检查。首先进行常规妇科超声测量,探查肿瘤的部位、数量、大小、形态、回声特点、边界与周围脏器关系,并对腹腔积液情况进行观察;采用彩色多普勒观察病灶周围,包括病灶分布、血管丰富程度、血流分布情况等,将彩色增益调整至最大灵敏度,减少噪声,壁滤波调整至低滤波,脉冲重复频率调整为1000Hz。
1.3 观察指标 以术后病理检查作为“金标准”,评估MRI对卵巢癌病理类型、临床分期的诊断准确率。
2 结 果
2.1 MRI、超声单项以及联合诊断卵巢癌病理类型的准确性分析 病理检查结果显示,106例卵巢癌患者中囊腺癌41例、子宫内膜样腺癌16例、交界性癌16例、内胚窦瘤13例、无性细胞瘤12例、库肯勃瘤8例,MRI对卵巢癌病理类型诊断准确率为64.15%,其中囊腺癌、子宫内膜样腺癌、交界性癌、内胚窦瘤、无性细胞瘤、库肯勃瘤分别为65.85%、62.50%、68.75%、61.54%、58.33%、62.50%;超声诊断卵巢癌病理类型准确率为59.43%,其中囊腺癌、子宫内膜样腺癌、交界性癌、内胚窦瘤、无性细胞瘤、库肯勃瘤分别为63.41%、62.50%、75.00%、53.85%、41.67%、37.50%。MRI联合超声诊断病理类型准确率为90.57%,高于MRI、超声单独诊断,见表1。
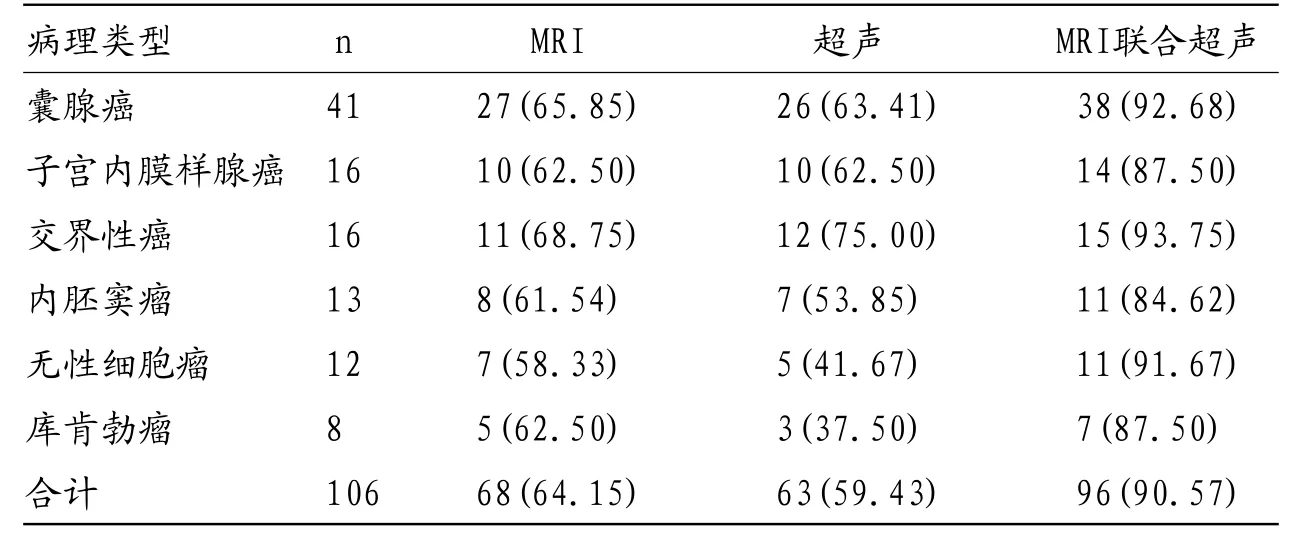
表1 MRI、超声单项以及联合诊断卵巢癌病理类型的准确性分析(n%)
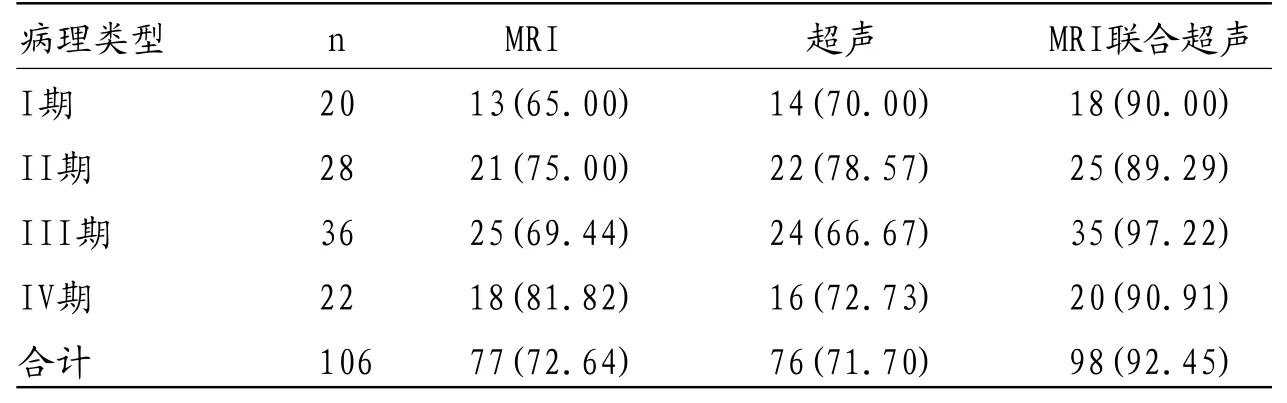
表2 MRI、超声单项以及联合诊断卵巢癌临床分期的准确性分析(n%)
2.2 MRI、超声单项以及联合诊断卵巢癌临床分期的准确性分析 病理检查结果显示,106例直肠癌患者中I期、II期、III期、IV期分别为20例、28例、36例、22例,MRI诊断临床分期准确率为72.64%,其中I期、II期、III期、IV期分别为65.0%、75.00%、69.44%、81.8%、72.64%;超声诊断临床分期准确率为71.70%,其中I期、II期、III期、IV期分别为70.00%、78.57%、66.67%、72.73%、71.70%.MRI联合超声诊断准确率为92.45%,显著高于MRI与超声单独诊断,见表2。
3 讨 论
卵巢癌为妇科生殖系统常见恶性肿瘤之一,发病率与死亡率较高。由于卵巢组织位于盆腔深处,且易移动,因此早期不易被发现,当患者自觉明显症状时,肿瘤多数已发生转移。据相关报道显示,超过70%的卵巢癌患者就诊时已发展至晚期,错过了最佳治疗时机,导致预后不佳[5]。因此,卵巢癌早期做出准确的诊断以及及时有效的治疗,对于提高患者预后,降低死亡率具有意义。
妇科检查通常具有较强的主观性,且对于周围浸润情况难以做出准确判断,故卵巢癌的诊断很大程度上依赖影像学检查。当前的常用非侵入性影像学检查方法包括超声、MRI、正电子发射断层扫描(PET)、计算机断层扫描(CT)等,但单一诊断手段的应用通常存在局限性,多种检测手段的联合诊断目前仍在探索中。超声检查具有无创、可重复性高、操作简单,且多角度、可移动、动态实时等优势,因此在卵巢癌的早期诊断中广泛应用。超声检查常被应用于腹腔积液的定位穿刺,可有助于诊断,同时减轻患者的痛苦。在卵巢病变的检测中,经腹超声可充分展示病灶与周围组织的关系,但其缺陷在于,超声诊断受到肺气、肠气、伪像、衰减等多种因素的干扰,因此易造成误诊[6]。影像学征象方面,卵巢癌患者的主要超声表现为肿瘤呈实性,多乳头型、多房、囊壁与分隔薄厚不均,有结节样改变,且常伴腹水,肿块实质内可见团块状、树枝状或点条状血流,阻力指数多小于0.4,且可检测到高速低阻动脉血流频谱[7]。本研究结果显示,单独超声检查诊断病理类型与临床分期准确率较低,主要是由于不同分期、不同病理类型的病理改变存在交叉,且由于卵巢癌较为隐蔽,而超声难以分辨直径1cm以内的肿瘤,易将囊性恶性肿瘤误诊为囊腺瘤或卵巢囊肿。
MRI可多层面、多方位探查病变部位,且对比分辨率良好。MRI诊断过程中,MRI可充分展示肿瘤形态、大小、内部结构[8]。MRI发现的卵巢癌通常为囊实性或实性,早期以囊性为主,肿瘤多大于3cm,肿瘤壁多有结节,盆腔或腹膜浸润时常见明显肿瘤血管[9]。尽管MRI具有良好的软组织分辨率,且其多方位成像功能可在一定程度上提高微小病灶的检出率,但其单独诊断仍然存在一定局限性,如无法凭借强化率鉴别良恶性,转移癌与原发性癌在MRI上并未显现出显著差异[10]。MRI与超声联合应用是临床医学诊断的新趋势,本研究结果亦显示,MRI联合超声诊断卵巢癌病理类型与分期准确率显著高于两者单独诊断。联合检查综合两种不同原理的诊断方法优势,大幅提高诊断准确率。未来,联合诊断需针对医师的耐心与经验、成像质量控制等方面予以评价,且需在良恶性肿瘤影像征象重叠的困境中寻找新的突破。
综上所述,MRI联合超声可提高卵巢癌准确性,有助于提高卵巢癌病理类型以及临床分期的准确率,可为术前分期诊断、术后降期评估提供有效依据。

