探究不同年龄层小儿发育性髋关节脱位股骨颈前倾角的临床特点及意义
艾力?热黑 曹力
【摘要】 目的:探究与分析不同年龄层小儿发育性髋关节脱位股骨颈前倾角的临床特点及意义。方法:选取我院自2017年12月至2019年12月收治的98例发育性髋关节脱位患儿作为观察组,另选择同时期收治的健康小儿87例作为对照组,两组小儿均按照不同年龄分组,分为1至2岁组、3至4岁组、5至6岁组、7至8岁组、9至10岁组、11至12岁组,对比不同年龄层下股骨颈前倾角,同时对比观察组不同年龄组下的髋关节功能,利用直线分析探讨年龄与小儿发育性髋关节脱位股骨颈前倾角的相关性。结果:对照组与观察健侧在不同年龄层下的股骨颈前倾角分别相比均无明显差异(P>0.05)。观察组患侧与观察组健侧不同年龄层下的股骨颈前倾角分别相比均较高,组间差异具有统计学意义(P<0.05)。随着患儿年龄组的增加,组别越高的患儿髋关节功能越差,各个组别之间的髋关节功能存在差异性,组间差异具有统计学意义(P<0.05)。经过直线分析可见,患儿的年龄与发育性髋关节患侧股骨颈前倾角之间存在正相关性,随着年龄的增加,股骨颈前倾角也增大。结论:小儿发育性髋关节脱位股骨颈前倾角与年龄层之间具有一定的关系,表现为股骨颈前倾角随着年龄的增长而增大,但一般不超过650。
【关键词】 年龄层;小儿发育性髋关节脱位;股骨颈前倾角;临床特点;意义
【中图分类号】R543 【文献标志码】B 【文章编号】1005-0019(2020)12-023-01
小儿发育性髋关节脱位(Pediatric Developmental Hip Dislocation ,DDH)作为临床上一类发病率较高的小儿骨科疾病,在一般情况下,随着疾病程度的加重,患儿的生长发育及日常生活质量均受到了较大的影响[1]。结合当前研究发现能够引起DDH的因素较多,包括了先天因素及后天因素等,但直接诱因尚未明确,仍然值得进一步的探讨。在对DDH治疗时,通常需要结合患儿的不同年龄以及不同的病情程度的病理特点进行判断,以此选择合理的个体化治疗方案。DDH中股骨颈前倾角增大被认为是骨科医生人所共知的病理变化之一,在治疗DDH的方案当中(切开复位所涉及的股骨截骨治疗)也同样需要对股骨颈前倾角进行判断是否需要矫正。另外,有研究表明,DDH患儿较大的前倾角能够对髋臼发育带来不良影响,包括变浅、变形以及关节囊拉长等,因此,通过对股骨前倾角进行判断则可帮助判断DDH的病情[2]。现本次研究则现针对不同年龄层小儿发育性髋关节脱位股骨颈前倾角的临床特点及意义展开分析,结果总结报告如下:
1 资料与方法
1.1 一般资料
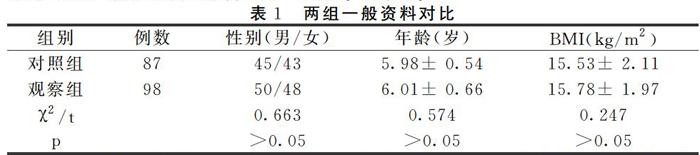
取我院自2017年12月至2019年12月收治的98例发育性髋关节脱位患儿作为观察组,纳入标准:年龄在1岁至12岁之间;符合小儿发育性髋关节的诊断标准[3];均为单侧病变;完全脫位;在手术前对2侧的髋关节拍摄了3个位置(包括了外旋、内旋以及中立位置)的DR片并完成了三维CT重建;具有完整的临床资料;全部患儿家属签署了关于本次试验的知情权同意书。排除标准:随访时间不够1年,CT以及DR片资料并不完整者;存在着明显的诱因以及外伤导致的髋关节脱位者;因其他类型的疾病导致的继发病理性脱位者;合并了其他因素能够对髋关节疾病发育着;在观察治疗期间使用了其他方法治疗者。另选择同时期收治的健康小儿87例作为对照组,该组小儿经上述常规检查可见髋关节发育良好。两组性别、年龄、身体质量指数(BMI)相比无明显差异(P>0.05),具有可比性。见表1。
1.2 方法
两组小儿均按照不同年龄分组,分为1至2岁组、3至4岁组、5至6岁组、7至8岁组、9至10岁组、11至12岁组,对比不同年龄层下股骨颈前倾角,利用直线分析探讨年龄与小儿发育性髋关节脱位股骨颈前倾角的相关性。股骨颈前倾角的测量方法为:利用SIEMENS Sensation 128层CT机对全部小儿的相关部位进行扫描,测量时指导小儿仰卧为检查台面上,并保持双脚并拢,使得双侧股骨踝与检查台面想接触,期间确保扫描时小儿的股骨盆无倾斜,操作期间注意使用防护衣保护小儿隐私[4]。扫描参数的设定值为:电压100Kv、层距1mm、层厚3.2mm、电流的基础值在50至100mAs之间,随着年龄的增长,对电流值进行调整,最多不超过200mAs。扫描的范围:从髋臼上缘至股骨小转子部位进行扫描,随后对双侧股骨远端股骨内外侧踝进行扫描。图像处理:将经过扫描所获得的图像与数据传输到3DCT工作站,通过使用表面遮盖成像以及多平面重建完成对股骨颈前倾角的测量。
1.3 观察指标
采用Mckay临床标准对髋关节功能进行评定[5],评价标准如下:(1)优:髋关节无明显的疼痛感、未出跛行步态、关节活动不受限、Trendelenburg征(-);(2)良:髋关节无明显的疼痛感、轻度跛行步态、关节活动稍微受限、Trendelenburg征(-);(3)可:髋关节无明显的疼痛感、明显跛行步态、关节活动明显障碍、Trendelenburg征(+);(4)差:髋关节疼痛、严重跛行步态、关节活动明显受限、Trendelenburg征(+);以优及良之和作为优良率。
1.4 统计学处理
采用SPSS18.0统计软件对本次研究所取得的数据进行分析,计数资料采用χ2检验,计量资料采取t检验,以均数±标准差(x±s)的形式对数据进行表示,以 P<0.05代表有统计学意义。
2 结果
2.1 两组一般资料对比两组性别、年龄、身体质量指数(Body mass index,BMI)相比无明显差异(P>0.05)。见表1。
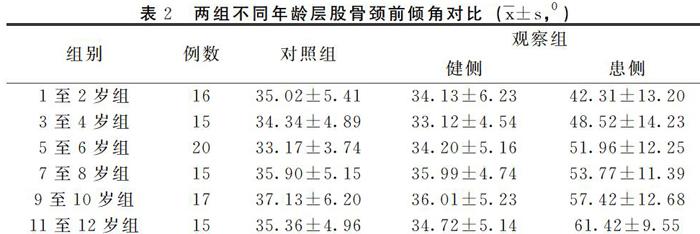
2.2 两组不同年龄层股骨颈前倾角对比
对照组与观察健侧在不同年龄层下的股骨颈前倾角分别相比均无明显差异(P>0.05)。观察组患侧与观察组健侧不同年龄层下的股骨颈前倾角分别相比均较高,组间差异具有统计学意义(P<0.05)。见表2。
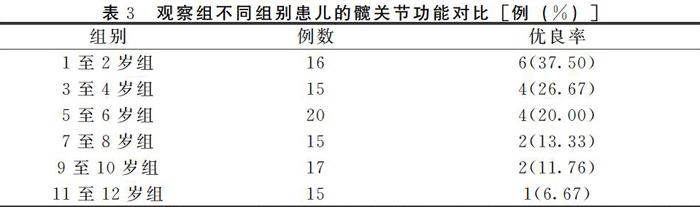
2.3 观察组不同组别患儿的髋关节功能对比
随着患儿年龄组的增加,组别越高的患儿髋关节功能越差,各个组别之间的髋关节功能存在差异性,组间差异具有统计学意义(P<0.05)。见表3。
2.4 观察组患儿年龄与股骨颈前倾角相关性
经过直线分析可见,患儿的年龄与发育性髋关节患侧股骨颈前倾角之间存在正相关性(r=0.983,P<0.05),表现为随着年龄的增加,股骨颈前倾角也增大。
3 讨论
发育性髋关节脱位作为临床上一类发病率较高的婴幼儿骨骼系统疾病,能够对患儿的日常行走能力及生活质量均造成较大的影响[6]。近年来随着对该病研究的不断深入发现,当患儿的年龄增大时,治疗难度也随之提高,与此相对应的,治疗效果也随之降低,以此同时,患儿还需要面临股骨头无菌性坏死、髋关节骨性关节坏死等诸多风险[7-8]。
结合以往研究报道指出,发育性髋关节脱位中的一个重要病理变化即为股骨颈前倾角增大。在正常情况下时,股骨颈前倾角与人体负荷力线要求基本一致,一旦出现前倾角增大的情况时,股骨头水平偏心距与垂直偏心距则也会发生相应的改变[9-10]。与此同时,股骨头臼之间的相互适应的关系也会发生改变,最终可随着病理改变的加重而引起髋关节载荷传导出现紊乱,加快关节软骨发生退变,进而增大股骨颈前倾角,严重时甚至有部分患儿的股骨颈前倾角甚至可达到900,严重的对患儿的日后生长发育造成影响[11-12]。有研究报道指出,股骨颈前倾角在300以上时,需要结合患儿的具体情况选择性的给予股骨旋转截骨术进行矫正治疗,从而有效的促进髋臼覆盖股骨头,以此促进恢复髋关节力量的传递,避免引起再次脱位[13-14]。由此认为,对股骨颈前倾角进行测量与观察能够为小儿发育性髋关节脱位的治疗及预后判断提供有利的参考依据[15]。
在本次研究中,我院对不同年龄层小儿发育性髋关节脱位股骨颈前倾角的临床特点及意义进行探讨,结果显示,对照组与观察健侧在不同年龄层下的股骨颈前倾角分别相比均无明显差异(P>0.05)。观察组患侧与观察组健侧不同年龄层下的股骨颈前倾角分别相比均较高(P<0.05)。经过直线分析可见,患儿的年龄与发育性髋关节患侧股骨颈前倾角之间存在正相关性,随着年龄的增加,股骨颈前倾角也增大。分析结果可见,当患儿年龄较低时,股骨颈前倾角的角度较低,原因是年龄较低的患儿还尚未具备独立行走的能力,不容易受到外界环境或生物力学的影响及刺激,加之年龄较低的患儿体重较低,髋关节尚未持重,因此,在日常生活行动当中形成的剪切应力与扭转应力尚不会对股骨颈带来影响 [16-17]。不过随着年龄的增加,小儿开始形成并具备了独立行走的能力,加之生长发育速度较快,骨骼的可塑性也较强,为此,可受到较大的生物力学的影响,长此以往则会引起髋关节力的传递力发生改变,股骨颈前倾角也随之发生了变化。另外,当患儿成长到4岁之后,患儿的股骨颈前倾角开始表现出明显增大的趋势,不过增长速度随后放缓,原因是随着年龄的进一步增长,骨骼当中的机质含量明显减少,无机质的含量有所增加,此时患儿的骨骼可随性也较低,但股骨颈前倾角的角度也会随之增大。
综上所述,小儿发育性髋关节脱位股骨颈前倾角与年龄层之间具有一定的关系,表现为股骨颈前倾角随着年龄的增长而增大,但一般不超过650。在今后的研究中可进一步扩大研究样本的比例深入分析。
参考文献
[1]谭小欣.综合护理干预对全膝关节置换术患者疗效的影响[J].国际医药卫生导报,2016,22(6):90-91.
[2]蔡威,孙宁,魏光辉. 小儿外科学[M]. 5 版. 北京: 人民卫生出版社,2014: 476 - 485.
[3]温东栋,梁瑞德.发育性髋关节发育不良治疗进展[J].广西中医药大学学报,2015,18(2):94-97.
[4]欧阳龙,尹东,彭昊.肢体恶性骨肿瘤治疗研究进展[J].临床外科杂志,2016,24(2):123-124.
[5]张力思,刘敏.负面情绪对全膝关节置换术后患者功能恢复及生活质量的影响[J].河北医药,2016,38(8):89-90.
[6]肖凯,张洪,罗殿中,等.髋关节发育不良患者股骨颈前倾角的影像学观察[J].中华外 科杂志,2015,53(5):353-354.
[7]吴显奎,李培,吴伟平.儿童股骨颈前倾角的数字化三維重建与解剖测量[J].解剖学研究,2015,37(6):475-478.
[8]贾文芳,李卫平,张天太.可调节式人体支架治疗小儿发育性髋关节脱位30例护理观察[J].西部中医药,2012,25(7):456-457.
[9]孙付杰,汪明星,张振华,等.髋臼成形联合股骨近端截骨治疗发育性髋关节脱位[J].实用骨科杂志,2016,22(7):597-598.
[10]周宗科,翁习生,曲铁兵,等.中国髋、膝关节置换术加速康复-围手术期管理策略专家共识[J].中华骨与关节外科杂志,2016,9( 1) : 1-9.
[11]程珂,翟培杞,黎立.股骨转子下内翻截骨术治疗DDH对预防术后再脱位的作用[J].世界最新信息文摘,2018,18(38):137-138.
[12]完玛南杰,李成棽.手术治疗发育性髋关节脱位的临床分析[J].中国地方病防治杂志,2017,37(10):1189-1190.
[13]李宝丰,李凭跃,沈洪园,等.应用S-ROM假体行全髋关节置换治疗CroweⅣ型髋臼发育不良近期疗效观察[J].中国矫形外科杂志,2015,23(9):773-774.
[14]邱国良,邱轩,张长青,等.改良 Chiari 截骨髋臼加盖延伸成形术治疗发育性髋关节脱位远期生物力学分析[J].中国矫形外科杂志,2015,23(2):10-11.
[15]赵军,牛永祝,裴生太.小儿髋部手术架在发育性髋关节脱位手术中的临床应用[J].中国医疗设备,2015,30(4):89-90.
[16]唐力,廖军义,黄伟.三维空间法在股骨颈前倾角测量中的应用[J].中华创伤杂志,2015,31(7):641-644.
[17]张维强.小儿发育性髋关节脱位不同年龄股骨颈前倾角变化的分析[J].中国社区医师,2017,33(2):109-110.
基金项目:新疆维吾尔自治区自然科学基金(2017D01C327)
项目名称:长链非编码 RNA在新疆地区不同民族先天性髋关节脱位患儿中的差异表达研究

