房角分离联合白内障超声乳化术对急性闭角型青光眼的治疗价值分析
海宝
急性闭角型青光眼是一种常见的眼科急症,起病急、症状重、视力损伤大,表现为视力降低、视野减小,可伴有偏头痛、恶心等症状,若未得到及时治疗,可加重视野缺损和视盘萎缩,甚至损伤神经,短期内造成失明。本病由于膨胀期晶状体占用的眼部空间增大,使房角逐步减小,最终导致前房角突发性关闭,房水无法正常进出,眼压急剧升高而发[1]。急性闭角型青光眼常合并白内障,两病可相互作用,导致病情发展更为迅速,对视力损害更为明显,需要及时治疗。手术是治疗本病的主要方式,以往临床多采用小梁切除联合白内障摘除术,但术后易致眼压波动增大,不利于病情的改善[2]。随着白内障手术技术的成熟,房角分离联合白内障超声乳化术在本病的治疗上获得了确切的疗效[3]。本研究进一步分析房角分离联合白内障超声乳化术对急性闭角型青光眼的治疗价值,现报告如下。
1 资料与方法
1.1 一般资料 选择2018年10月~2019年10月在本院眼科行手术治疗的84例急性闭角型青光眼患者,随机分为对照组和观察组,每组42例。观察组患者中男22例,女20例;年龄54~82岁,平均年龄(64.2±9.6)岁;眼压17~31 mm Hg,平均眼压(24.6±4.5)mm Hg。对照组患者中男23例,女19例;年龄55~84岁,平均年龄(64.6±9.4)岁;眼压17~30 mm Hg,平均眼压(24.9±4.8)mm Hg。两组患者性别、年龄等一般资料比较差异无统计学意义(P>0.05),具有可比性。所有患者均经裂隙灯、眼底、房角、视野眼科等确诊为急性闭角型青光眼,均处于急性发作期,晶状体核硬度均为Ⅲ级核;排除其他原因继发的青光眼、合并严重躯体疾病、精神障碍、有手术禁忌等患者。
1.2 方法 两组术前均进行裂隙灯检查、眼底检查,并进行裸眼视力、最佳矫正视力检查,测定眼压、视野、前房深度、房角、眼轴长度等。患者均给予硝酸毛果芸香碱滴眼液缩瞳,必要时可用甘露醇静脉滴注、眼部使用卡替洛尔滴眼液、布林佐胺滴眼液等控制眼压。
对照组采用小梁切除术治疗,行盐酸丙美卡因眼球表面麻醉,利多卡因局部球结膜下浸润麻醉,固定上直肌,沿角巩膜缘剪开球结膜,暴露巩膜面,适当止血,制作巩膜瓣,大小约4 mm×5 mm,从角膜基底越过角巩膜缘1 mm左右,根据患者的具体情况在巩膜瓣下使用抗代谢药物;穿刺前房,放出适量房水,降低眼压,咬除巩膜瓣下角巩膜缘2.0 mm×2.5 mm大小的组织,适量切除虹膜,缝合巩膜瓣顶角各1针,确保松紧适宜,当眼压升高时房水能从瓣下引流出,将平衡盐溶液从侧切口注入,维持前方稳定,缝合Tenon囊和结膜瓣,结束手术[4]。
观察组行房角分离联合白内障超声乳化术治疗,术前20 min使用复方托吡卡胺滴眼液散瞳,术前用盐酸丙美卡因滴眼液行表面麻醉,部分患者可联合球周麻醉,切口选择透明角膜切口,将粘弹剂注入前房,行连续环形撕囊,充分水分离,将晶状体核拦截劈核,用超声乳化去除,吸除皮质,注入粘弹剂,植入人工晶状体于囊袋内;再行房角分离,沿房角向后将透明质酸钠压入虹膜根部,范围>180°,重复2次,吸除粘弹剂,密闭切口,结束手术[5]。
1.3 观察指标 对比两组视力及眼压、视野损失、角膜散光值、前房深度、并发症发生情况。术前及术后1周、1个月、3个月检查视力、眼压、视野、散光度、前房深度等;观察有无角膜水肿、浅前房、前房出血、前房渗出、眼内炎等并发症发生。
1.4 统计学方法 采用SPSS19.0统计学软件对研究数据进行统计分析。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05表示差异具有统计学意义。
2 结果
2.1 两组手术前后视力及眼压比较 术前,两组视力、眼压比较差异无统计学意义(P>0.05);术后1周、1个月、3个月,观察组视力明显高于对照组,眼压明显低于对照组,差异具有统计学意义(P<0.05)。见表1。
2.2 两组手术前后视野损失、角膜散光值、前房深度比较 术前、术后1个月、术后3个月,两组视野损失、角膜散光值、前房深度比较差异无统计学意义(P>0.05)。见表2。
2.3 两组术后并发症发生情况比较 观察组术后并发症发生率为7.14%,明显低于对照组的23.81%,差异具有统计学意义(P<0.05)。见表3。
表1 两组手术前后视力及眼压比较()
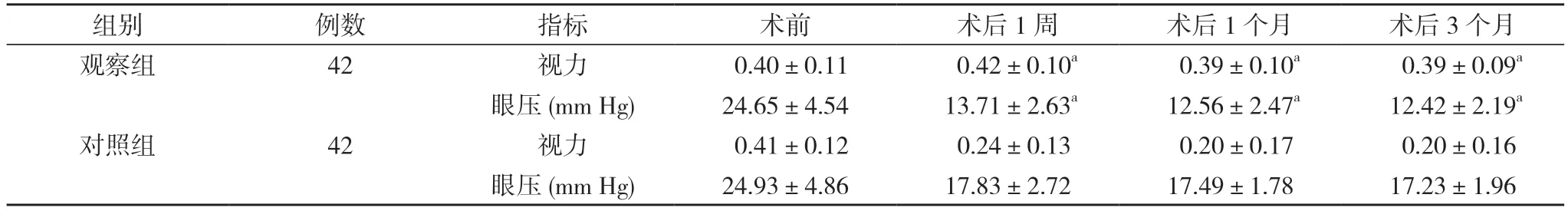
表1 两组手术前后视力及眼压比较()
注:对照组比较,aP<0.05
表2 两组手术前后视野损失、角膜散光值、前房深度比较()
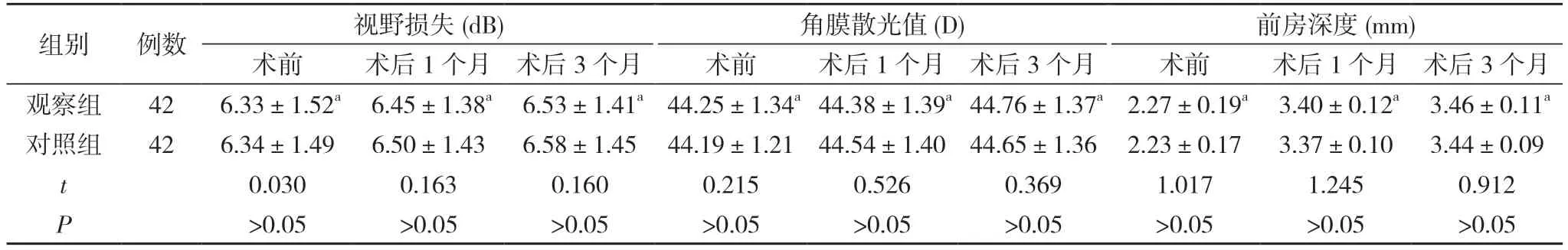
表2 两组手术前后视野损失、角膜散光值、前房深度比较()
注:与对照组比较,aP>0.05
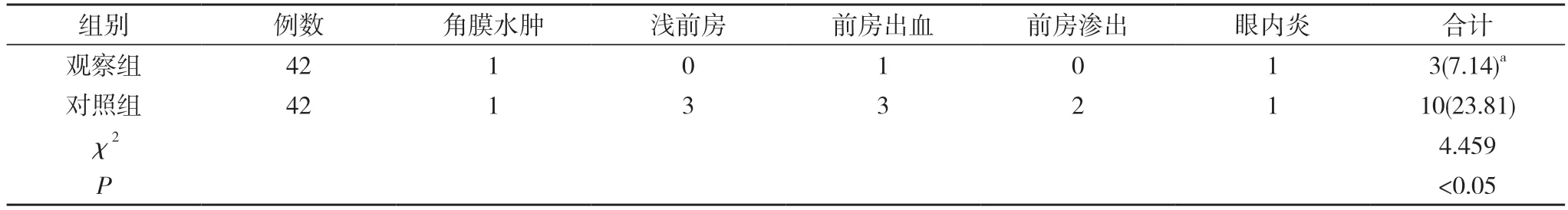
表3 两组术后并发症发生情况比较[n,n(%)]
3 讨论
原发性急性闭角型青光眼的发病与白内障有一定关联,晶状体的膨胀挤压前房,逐渐缩小房角,直至房角关闭,导致房水外流受阻,眼压明显升高,引发本病[6]。手术是治疗本病的主要方法,不同分期采取的治疗方案有所差异,但临床可供选择的手术方法较多,小梁切除术、白内障摘除人工晶状体植入联合房角分离术均是常用术式。
小梁切除术是经典的青光眼手术方法,可用于多种青光眼的治疗,可优先用于晶状体透明或者轻度混浊的急性闭角型青光眼。该术式通过改变房水流出方式,从根切孔将房水引流至上方滤过泡,但是术中需要损伤小梁、切除虹膜根部,导致术后并发症发生率较高[7]。最为常见且严重的并发症为前房积血、引流过畅引起的低眼压及浅前房等,且术中眼压波动大,容易引起脉络膜脱离、脉络膜上腔出血等严重并发症[8]。其次,瘢痕增生可导致滤过通道再次堵塞,使得病情复发。另外,人工制作的上睑下方滤过泡可引起异物感,时间延长可致滤过泡变薄,甚至发生穿孔[9]。
近年来,超声乳化技术发展迅速,房角分离联合白内障超声乳化术的技术已十分成熟,成为急性闭角型青光眼治疗的主流术式。其作用机制如下:①超声乳化摘除病变晶状体后,置入人工晶状体,解除了前房拥挤,避免了晶状体再次膨胀,明显增加了前房空间,使虹膜变得平坦,前房深度增加,房角开放[10]。②术中使用大量粘弹剂,能够保护前房,并增加了前房压力,对房角也有一个外力,能促进房角分离。③超声乳化过程中灌注液能冲洗房角,并产生振荡超声乳化晶状体核块的作用,使房角更加开放,增大小梁网网孔,提高小梁网的通透性,使房水更加容易流出[11]。④联合房角分离术,钝性分离虹膜周围粘连,增加了小梁网的通透性,确保充分打开房角,有效释放眼压。因此,房角分离联合白内障超声乳化术在整体疗效及安全性上具有明显优势。尤其在术后并发症的控制上,能明显降低眼压,减少眼压波动,且不会损伤小梁及虹膜,明显减少了前房积血、浅前房等并发症几率,并能避免严重并发症的发生,达到了提高视力及控制眼压的双重目的。
临床应严格选择急性闭角型青光眼的手术适应证,对于药物治疗能控制眼压、房角未完全关闭者,选择房角分离联合白内障超声乳化术可获得理想效果。而对于晶状体混浊,但房角完全关闭者,或药物及前房穿刺后仍不能控制眼压者,应选择小梁切除术,虽有一定并发症几率,但能够确保疗效。
综上所述,房角分离联合白内障超声乳化对急性闭角型青光眼的治疗价值确切,能够降低眼压,降低并发症发生率,且随着手术适应证的不断扩大,有助于进一步提升疗效。

