不同入路联合选择性关节突融合治疗A型胸腰椎骨折的临床效果
万晓宏
(慈利县中医院骨科,湖南 张家界 427200)
高能量损伤(高坠、车祸等)和骨质疏松者低暴力损伤(滑到、跌倒等)是胸腰椎骨折发生的主要原因[1]。采用后路短节段椎弓根钉棒系统内固定是治疗胸腰椎骨折,可以达到恢复伤椎高度、矫正后凸畸形和重建脊柱序列的治疗目的。张良民等[2]研究指出,椎体终板对维持脊柱序列具有重要意义,合并终板损伤而没有采用融合治疗的患者,固定取出后局部凸起进行性加重,但针对没有合并终板损伤的患者,选择性融合终板损伤节段并适时取出内固定有利于保留非融合节段运动功能。与此同时,有文献报道手术入路也是影响手术效果的重要因素[3],应尽量选择损伤小的入路方式。本研究回顾性分析了我院接受选择性关节突融合治疗的胸腰椎骨折患者的资料,比较Wiltse入路和后正中入路分别联合选择性关节突融合治疗胸腰椎骨折的临床效果。
1 资料和方法
1.1 一般资料
对我院2013年1月至2019年6月期间收治的59例A型胸腰椎骨折患者临床资料进行回顾性分析。纳入的患者胸腰椎损伤评分≥4分,病程≤12 d,无明显神经症状,影像学检查发现椎管内占位比例≤20%,排除各种原因所致的病理性骨折患者及合并其他系统重大疾病者。59例患者中31例Wiltse入路联合选择性关节突融合治疗(A组),28例行后正中入路联合选择性关节突融合治疗(B组)。A组中男性20例、女性11例,年龄21~67岁,平均年龄47.3±10.6岁,骨折至手术时间1~9 d,平均7.1±4.6 d,骨折部位:T12例、L19例、L28例、L36例、L44例、L52例,损伤部位:上终板15例、下终板13例、上终板+下终板3例。B组中男性22例、女性6例,年龄24~66岁,平均年龄48.0±11.2岁,骨折至手术时间2~11 d,平均7.6±5.3 d,骨折部位:T11例、L18例、L29例、L37例、L41例、L52例,损伤部位:上终板13例、下终板13例、上终板+下终板2例。两组患者的性别、年龄、骨折至手术时间、骨折部位和损伤部位比较差异无统计学意义(P>0.05)。
1.2 方法
1.2.1 Wiltse入路联合选择性关节突融合治疗
A组行Wiltse入路联合选择性关节突融合治疗。具体操作:(1)患者全身麻醉俯卧,透视定位;术前行体位复位,以促进恢复椎体高度。(2)以伤椎为中心做一长约6 cm的后正中切口,将皮肤和皮下组织切开;当到达腰背筋膜后,从其表面向两侧分离牵开,然后在棘突旁约1.5-2 cm位置将其切开,采用钝性分离方式暴露多裂肌和最长肌间的间隙,以充分将关节突和横突基底部显露。(3)在伤椎上、下位各1个椎体的位置将定位针置入两侧椎弓根,C型臂透视置入效果,待显示置入位置良好后,再将椎弓根螺钉置入。(4)将术前预弯的连接棒安装好,使用撑开器纵向撑开,适当复位骨折椎体,然后拧紧螺帽。(5)采用C型臂透视显示椎体高度基本恢复正常。上终板破坏,破坏伤椎及上位正常椎体的关节突关节,清除关节软骨,行选择性关节突融合;下终板破坏,破坏伤椎及下位正常椎体的关节突关节,清除关节软骨,行选择性关节突融合;如伤椎上下终板均未破坏,只固定不需融合。术后给予常规抗感染治疗。
1.2.2 后正中入路联合选择性关节突融合治疗
B组行后正中入路联合选择性关节突融合治疗。具体操作为:作腰椎后正中切口,逐层切开,从棘突及椎板两侧剥离椎旁肌至关节突外缘,注意保护关节囊,余下操作同A组。术后给予常规抗感染治疗。
1.3 观察指标
1.3.1 记录手术情况
记录患者手术时间、术中出血量、术后引流量和术后卧床休息时间。
1.3.2 术后疼痛情况
采用视觉模拟评分(Visual analogue scale,VAS)法对患者术前和术后3 d的疼痛程度进行评价,得分0-10分,0分表示无痛,10分代表难以忍受的最剧烈的疼痛。
1.3.3 Cobb角变化
采用医用关节测量尺测量治疗前、后伤椎后凸Cobb角变化。
1.4 统计学方法
采用SPSS22.0统计学软件对数据进行统计分析,计数资料用率(%)表示,采用卡方(X2)检验,计量资料用均数±标准差(±SD)表示,采用t检验,P<0.05为有统计学意义。
2 结果
2.1 手术情况比较
A组患者术中出血量、术后引流量以及术后卧床休息时间均短于B组患者,(P<0.05),两组手术时间比较显示差异无统计学意义(P>0.05),见表1。
表1 两组手术情况比较(±SD)
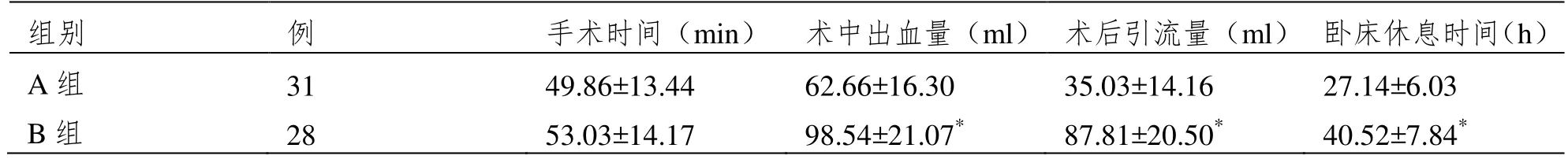
表1 两组手术情况比较(±SD)
注:与B组相比,*P<0.05。
组别 例 手术时间(min) 术中出血量(ml) 术后引流量(ml) 卧床休息时间(h)A 组 31 49.86±13.44 62.66±16.30 35.03±14.16 27.14±6.03 B 组 28 53.03±14.17 98.54±21.07* 87.81±20.50* 40.52±7.84*
2.2 术后疼痛情况比较
术前两组VAS评分无统计学差别(P>0.05)。与术前相比,A组和B组术后1 d、3 dVAS评分均下降,具有统计学意义(P<0.05),A组术后1 d、3 d时的VAS评分低于B组,差别显著(P<0.05),见表2。
表2 两组手术前后VAS评分比较(±SD)

表2 两组手术前后VAS评分比较(±SD)
注:与B组相比,*P<0.05;与术前相比,#P<0.05。
组别 例 术前 术后1 d 术后3 d A 组 31 8.6±1.4 3.6±1.3# 1.3±0.6#B 组 28 8.0±1.1 5.5±1.0*# 2.4±0.7*#
2.3 伤椎后凸Cobb角变化
术后1周和术后3个月,两组椎后凸Cobb角均低于术前(P<0.05),但组间比较差异无统计学意义(P>0.05),见表3。
表3 两组手术前后伤椎后凸Cobb角比较(±SD)

表3 两组手术前后伤椎后凸Cobb角比较(±SD)
注:与术前相比,#P<0.05。
组别 例 术前(°) 术后1w(°) 术后3m(°)A 组 31 26.8±5.4 5.2±3.3# 4.8±2.6#B 组) 28 27.9±6.1 5.4±4.0# 4.9±3.7#
3 讨论
临床常用的胸腰椎骨折的融合策略尚无统一定论,后方韧带复合体的完整性、神经功能情况都是影响是否融合的重要因素[4]。然而,终板在椎间盘营养中起着重要作用,终板损伤与椎间盘退变密切相关,终板损伤在极大程度上会加速邻近椎间盘的退变,导致出现运动相关背痛,严重时引起神经功能障碍[5]。因此,专家建议对于终板无骨折或者终板骨折范围局限、局部后凸畸形角度小、目标椎间隙无退变加速或者仅有轻度退变加速的患者,保守治疗或者因其他原因(如多发伤或矫正局部畸形)手术治疗时可采用非融合策略,术后6~12个月取出内固定后,有望部分恢复骨折椎体与上、下位椎体椎间盘的运动功能。然而,一旦出现如伤椎上下终板均有破坏或后凸畸形角度大,伤椎上下椎间隙退变会明显加速。为防止术后出现伤椎邻近椎间盘退变加速、伤椎与邻近椎体不稳定、伤椎进一步塌陷致局部后凸畸形加重造成长期腰背部疼痛,术中需融合伤椎及与其邻近的上下椎体[2]。
传统后正中入路手术的患者,通常在术后经原切口将内固定所用的椎弓根螺钉取出。但由于初次手术中广泛剥离了椎旁肌肉,造成瘢痕大量增生,解剖层次严重破坏。这会导致两个后果:①二次剥离多裂肌造成牵拉损伤,进而影响肌肉功能,增加术后顽固性腰背痛发生率;②破坏了解剖结构,使再次手术的难度变大,手术时间延长,术中创伤和出血量增加[7]。Wiltse入路手术适合不需减压的胸腰椎骨折,该方法从多裂肌和最长肌间隙显露,优势在于可有效避免损伤多裂肌的血管和营养神经,也有助于保护脊柱后方竖脊肌维护脊柱的动态稳定[8]。同时,Wiltse入路不需要剥离椎旁肌,由于没有椎旁肌的阻挡,操作更加方便,可以减少手术损伤,如减少出血、缩短手术时间、减少并发症等。另外,Wiltse入路对周围软组织的损伤较小,利于保护椎旁肌和其相关的支配神经的功能。
我们的研究结果显示,Wiltse入路联合选择性关节突融合治疗胸腰椎骨折患者,虽然手术前后伤椎后凸Cobb角变化与后正中入路联合选择性关节突融合治疗一致,但其术中出血和术中引流更少,术后卧床时间更短,术后疼痛更轻。提示Wiltse入路联合选择性关节突融合治疗胸腰椎在保证手术效果的同时对患者的损伤更小,符合创伤外科的微创理念。

