急性ST段抬高型心肌梗死后新发心房颤动与长期心血管不良事件的关系
王宇星,李 闯,高元丰,王 欣,王乐丰,杨新春,张大鹏
0 引 言
急性ST段抬高型心肌梗死是临床常见危重症。约50%急性ST段抬高型心肌梗死患者合并多支血管病变,且临床预后较差。随着急诊再灌注治疗技术不断地发展,多数患者能够得到更及时治疗;但多支血管病变患者仍具有更加复杂的临床情况、多种并发症以及较高的心血管不良事件发生率[1]。较早识别高风险急性心肌梗死患者可更有效地制定个体化治疗策略,有助于改善临床预后[2]。
急诊经皮冠状动脉介入治疗(percutaneous coronary intervention,PCI)术后开通闭塞冠状动脉,能够最大限度地挽救濒死心肌,但是由于心肌细胞缺血坏死,心肌细胞电活动不稳定,心肌梗死PCI术后容易出现各种心律失常[3]。心房颤动(简称“房颤”)是心肌梗死后常见的并发症。急性ST段抬高型心肌梗死患者更易并发房颤,发生率甚至高达13.9%[4-6]。与严重的并发症如室性心动过速或心脏衰竭相比,通常心肌梗死后房颤的发生并不认为是急性期的关键事件[7]。
目前关于心肌梗死后房颤的发生对预后影响仍然存在争议。有些研究认为心肌梗死后房颤的发生是心血管死亡等不良事件的独立危险因素[6,8];但也有研究认为心肌梗死后房颤的发生与心血管死亡等不良事件无关[9-10]。随着PCI技术不断发展,急诊PCI术后院内各类不良事件逐年降低[11];但术后新发房颤是否减少尚不明确。本研究旨在探讨目前急诊PCI治疗策略背景术后新发房颤对30 d心血管死亡及长期心血管不良事件的关系。
1 资料与方法
1.1研究对象回顾性分析2014年1月至2017年5月因急性心肌梗死就诊于我院行急诊PCI的ST段抬高型心肌梗死患者602例。参照2015年中国急性ST段抬高型心肌梗死诊断和治疗指南诊断标准,本研究入选标准设定为:急性ST段抬高型心肌梗死行急诊PCI术患者,既往无房颤史且住院期间发作房颤[12]。排除标准:既往房颤病史;心电图或心电监测是一过性房颤持续时间<30 s。剔除标准:术中死亡。通过冠状动脉造影及入院心电图筛选,排除既往房颤病史109例,并剔除术中死亡10例,研究最终纳入急性ST段抬高型心肌梗死合并多支血管病变纳入483例。其中新发房颤患者纳入房颤组(n=52),未发房颤患者纳入非房颤组(n=431)。
1.2数据收集所有入选的患者术后入我院冠心监护室行24 h床旁心电监护,监护期间每日行常规行心电图及肝肾功能检查。新发房颤定义为既往无房颤病史,住院期间心电图或心电监测记录到持续时间>30 s房颤。根据2014AHA/ACC指南推荐,合并低血压、心原性休克等血流动力学不稳定的新发房颤患者接受50~100 J的同步电复律治疗[13];静脉给予血流动力学稳定的新发房颤患者胺碘酮药物复律。CHA2DS2-VASc评分≥2分患者接受长期口服华法林或新型口服抗凝药物;CHA2DS2-VASc评分<2分患者接受常规双联抗血小板治疗。收集患者一般情况,包括年龄、性别、身高、体重、高血压史、糖尿病史、心肌梗死病史、外周血管疾病病史、既往PCI病史、慢性肾功能不全史、慢性心功能不全史、吸烟史、慢性阻塞性肺疾病病史等;实验室检查包括入院24 h内血常规、总胆固醇(TC)、低密度脂蛋白(LDL)、高密度脂蛋白、三酰甘油、超敏C反应蛋白(hs-CRP)、红细胞沉降率(ESR)、肌酐、空腹血糖、脑钠肽(BNP)、肌钙蛋白I峰值等指标;入院24 h心脏彩超记录的左心室射血分数(ejection fraction,EF);PCI术中干预情况包括罪犯血管和是否植入主动脉内球囊反搏术(intra-aortic balloon pump, IABP),以及住院期间用药情况。
根据年龄、出院前心率、收缩压、肌酐水平、是否发生充血性心衰、心肌梗死病史、肌钙蛋白I升高、心电图改变以及PCI治疗情况,计算患者出院前GRACE评分及SYNTAX评分。
1.3终点事件的定义及随访临床主要终点事件为长期心血管不良复合事件,包括心血管死亡和急性心衰发作或缺血性脑卒中入院;次要终点事件定义为30 d内心血管死亡。通过电话或查看患者住院记录,对所有患者进行临床随访并记录终点事件发生情况。
1.4统计学分析采用STATA 15.0进行数据的统计学分析。对符合正态分布的计量资料以(均值±标准差)形式表示组间比较采用独立样本t检验;对不符合正态分布的计量资料以M(P25,P75)表示,组间比较采用Kruskal-Wallis秩和检验。对计数资料以n(%)表示,组间比较采用χ2检验。应用Kaplan-Meier法估计生存函数,并使用Log-rank检验比较两组间的长期心血管不良事件的分布差异。采用比例风险回归分析模型分析长期心血管不良事件的危险因素。使用逐步Logistic多因素回归模型分析新发房颤是否为30 d内心血管死亡的独立危险因素。应用受试者工作曲线研究新发房颤是否可增加GRACE评分对于长期不良临床事件的预测效能。以P≤0.05为有统计学意义。
2 结 果
2.1房颤组与非房颤组的基线水平特征比较本研究纳入的483例急性ST段抬高型心肌梗死且行急诊PCI患者中,52例患者术后新发房颤,发生率为10.8%。与非房颤组相比,新发房颤组患者年龄、合并COPD发生率、hs-CRP、ESR、肌钙蛋白I峰值、入院空腹血糖、BNP水平、GRACE评分显著增高,射血分数值、LDL以及TC水平显著降低,差异均有统计学意义(P<0.05)。2组间高血压、糖尿病、高脂血症、外周血管疾病、吸烟史、既往PCI病史以及心肌梗死病史患者占比差异无统计学意义(P>0.05)。而罪犯血管方面,房颤组左主干病变占比及SYNTAX积分显著增高(P<0.05)。房颤组应用β受体阻滞剂及ACEI/ARB药物比例更低(P<0.001),其他药物应用差异无统计学意义(P>0.05)。见表1。
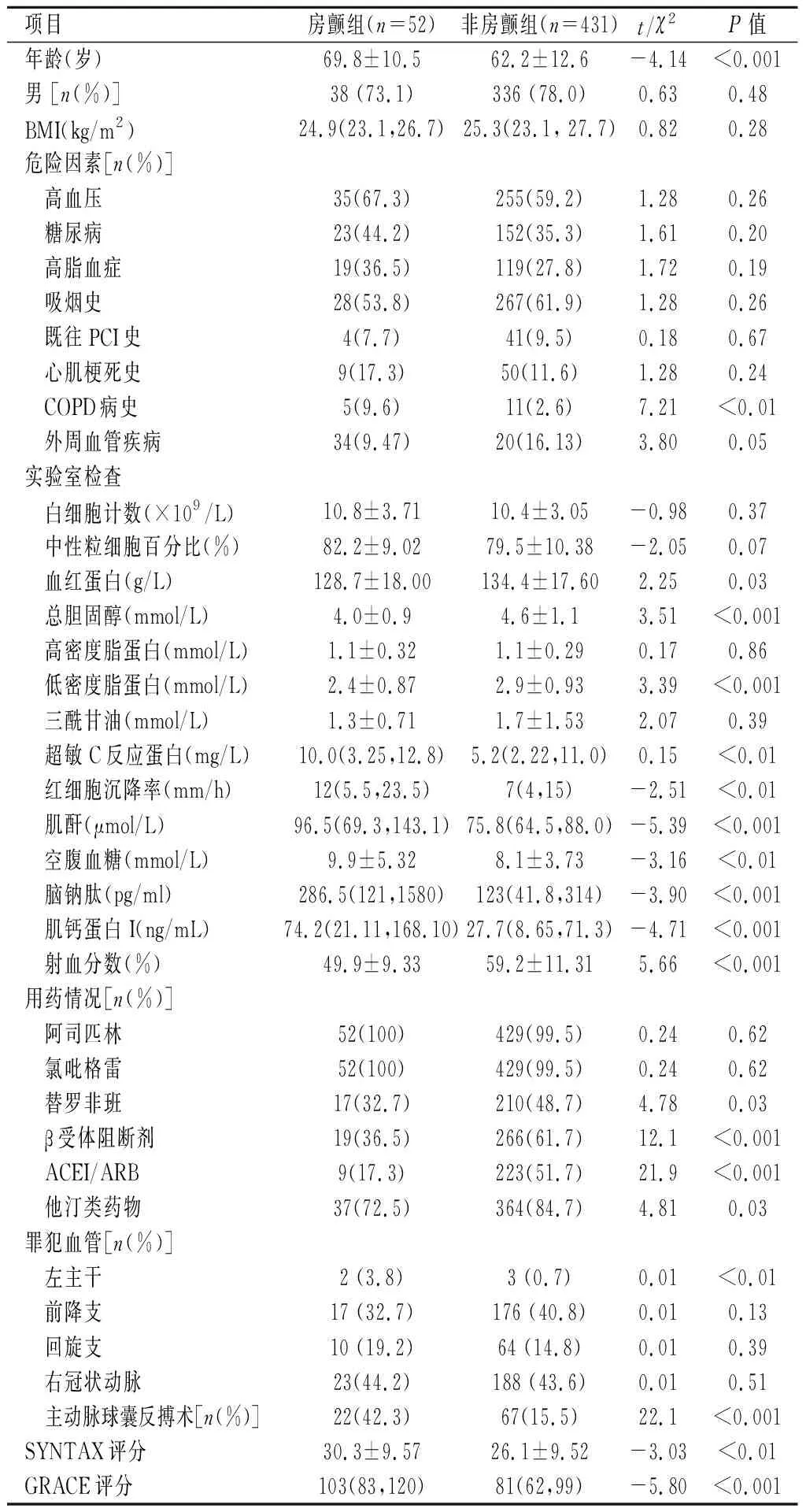
表 1 行急诊PCI的心肌梗死新发房颤组与非房颤患者基线特征比较
2.2房颤组与非房颤组生存分析房颤组患者发生不良事件时间较非房颤组更短[(26.0±8.87)个月vs(29.6±2.95)个月,P<0.001],且组间生存时间分布差异有统计学意义(χ2=39.34,P<0.001)。见图1。
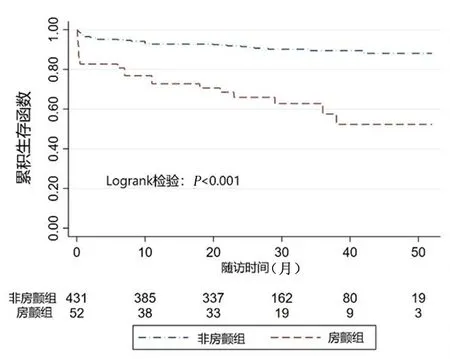
图 1 房颤组与非房颤组生存曲线分析
2.3终点事件危险因素的回归分析在平均26个月的随访时间内,与非房颤组相比,房颤组心血管死亡、急性心衰发作以及缺血性脑卒中发作的发生率均显著增高(P<0.05);次要终点事件方面,房颤30 d内心血管死亡发生率亦显著增高(P<0.05),见表2。
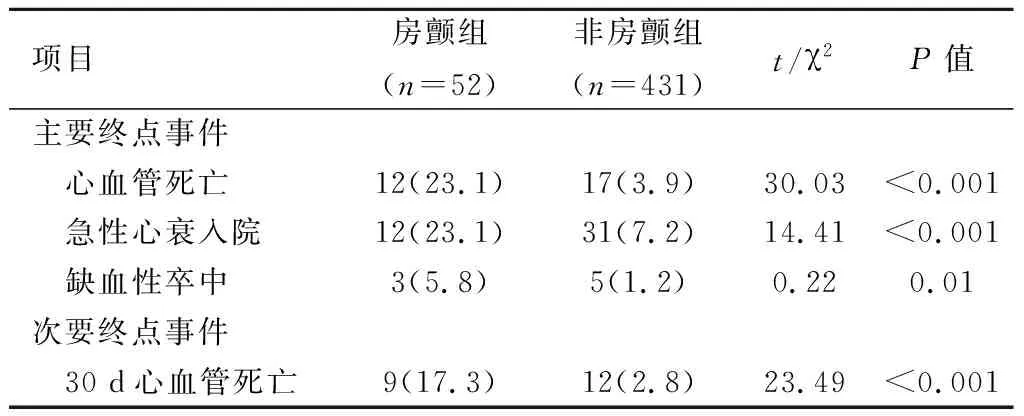
表 2 行急诊PCI的心肌梗死新发房颤组与非房颤患者终点事件随访结果比较[n(%)]
在COX回归分析模型中,新发房颤、高龄、超敏C反应蛋白、红细胞沉降率、肌酐升高、空腹血糖升高以及SYNTAX评分均为复合心血管不良事件的独立危险因素(P<0.05),其中新发房颤相关性最高(HR=1.983,95%CI=1.036~3.795,P=0.04),见表3。在多因素logistic回归分析模型中,新发房颤亦为30 d心血管死亡的独立危险因素(OR=3.709,95%CI=1.064~12.937,P=0.04),见表4。
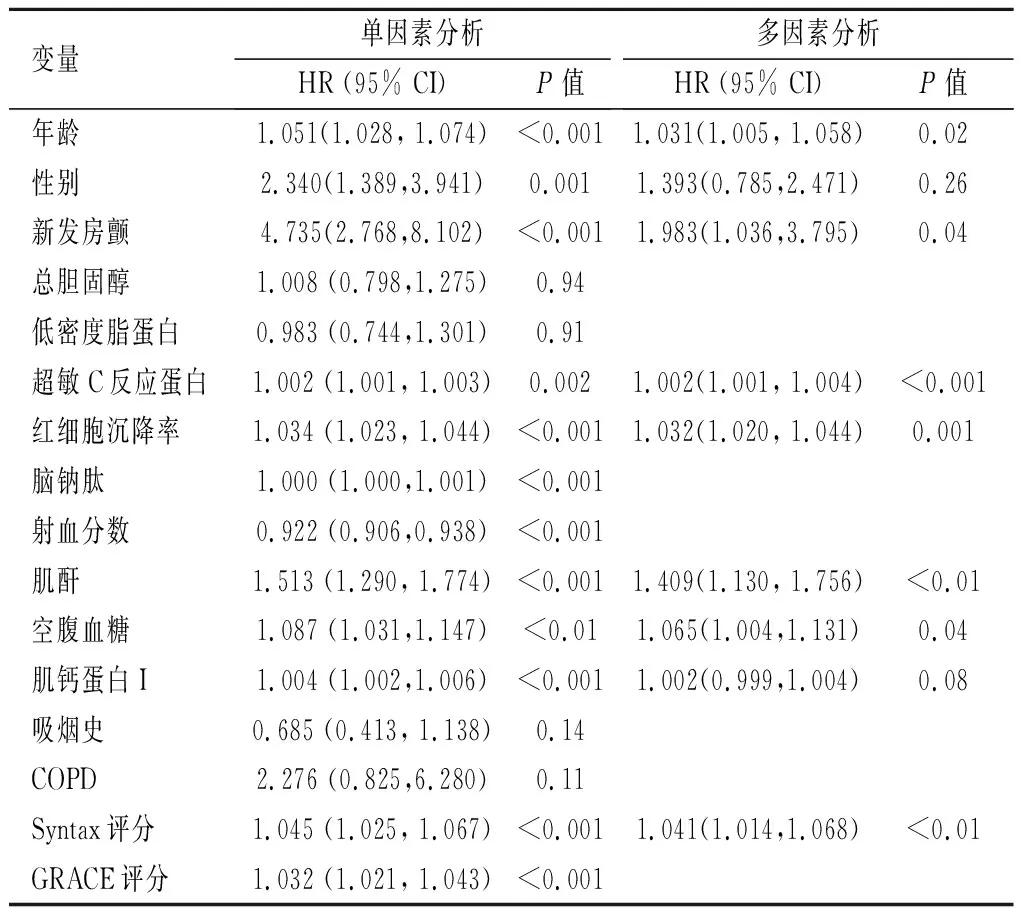
表 3 新发房颤患者长期心血管不良事件的Cox风险比例回归分析
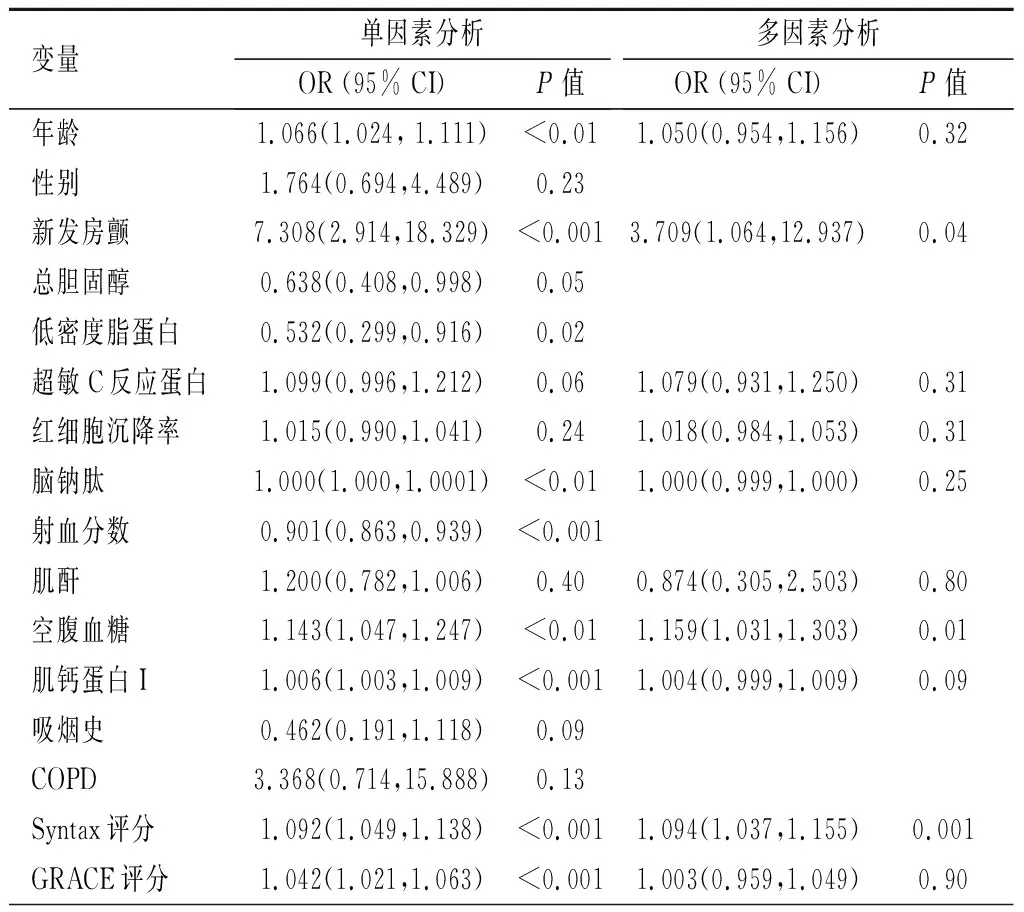
表 4 新发房颤患者30 d心血管死亡的Logistics回归
2.4新发房颤联合GRACE评分模型对于长期心血管事件受试者工作曲线新发房颤联合GRACE评分的曲线下面积为0.788,95%CI为0.718~0.859;GRACE评分的曲线下面积为0.767,95%CI为0.695~0.838。两组模型诊断效能差异无统计学意义(P=0.08),见图2。
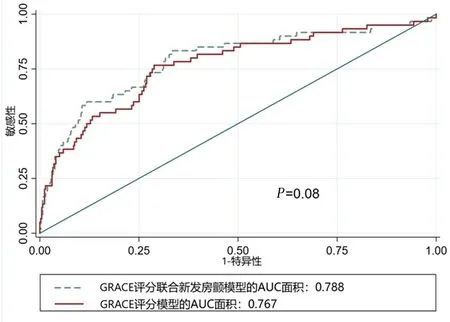
图 2 新发房颤联合GRACE评分对长期心血管事件的预测ROC曲线
3 讨 论
新发房颤是急性心肌梗死后常见的心律失常。急性冠状动脉综合征合并房颤的发生率2.3%~37.0%,且急性心肌梗死类型及冠脉病变严重程度存在差异,临床情况差,冠状动脉病变重,术后合并新发房颤概率增加[14-16]。本研究发现,在目前急诊PCI策略下,STEMI合并多支血管病变患者术后新发房颤的发生率仍高达10.8%,合并新发房颤的STEMI患者年龄高,冠状动脉解剖SYNTAX评分更高,冠脉病变更严重,临床情况更复杂。在调整各种危险因素后,新发房颤仍为STEMI后30 d心血管死亡及长期心血管不良事件的独立危险因素。因此,急性STMEI合并新发房颤的患者在急诊PCI治疗后短期及长期预后仍不理想。
急性心肌梗死后房颤的发生机制主要包括心房梗死、心房内张力增加、炎症因子活动、自主神经调节以及内分泌因素[14, 17-18]。本研究亦发现新发房颤组ESR及hs-CRP水平明显增高,合并房颤STEMI患者全身炎症活动更剧烈。炎症反应是房颤发生和持续的重要危险因素之一。研究报道,CRP、hs-CRP、ESR以及IL-6等炎症活动标记物均与阵发性房颤存在一定相关性[19-21]。在急性心肌梗死的病程中,炎症反应被进一步激发且并不局限于梗死部位。房颤的发生使急性心肌梗死后全身炎症反应更强烈。房颤后心房收缩力减低、快速心室率、房室不同步等新发的血流动力学改变导致心脏收缩功能减低,进而导致临床预后不良[22]。
研究发现,STEMI合并新发房颤患者占2%~20%[22-23]。本研究发病率甚至有着明显增加趋势。值得注意的是,本研究中STEMI患者均合并多支血管病变,冠脉病变更严重,多支血管病变是急性心肌梗死后新发房颤的独立危险因素[19, 24]。近期国外研究发现冠脉解剖积分SYNTAX评分和SYNTAXⅡ评分均是院内新发房颤的独立危险因素[25]。同时房颤患者BNP明显升高,射血分数显著减低,导致AECI类药物及β受体阻滞剂无法早期应用,而β受体阻滞剂具有抗肾上腺素、抗缺血以及抗心律失常作用[26]。有研究已发现卡维地洛能够显著减少急性心肌梗死患者房颤的发生以及降低左心室收缩功能[27]。因此,复杂的冠脉病变、药物治疗的欠充分及不稳定的血流动力学改变导致心房缺血以及梗死范围延展,心房腔内压力增加,诱发出房颤。房颤的发生同样会进一步恶化血流动力学,导致非梗死相关血管灌注不足,最终导致或加重急性心衰、心原性休克的发生,总体临床预后不佳。
对于急诊PCI术后新发房颤与心血管死亡率的相关性存在一定争议。有研究认为心肌梗死后房颤的发生与死亡等不良事件无关,在CULPRIT-SHOCK研究和IABP-SHOCK研究的亚组分析均发现AMI合并心原性休克患者院内新发房颤与30 d及1年的全因死亡率并无明显相关性[28-29]。而有些研究认为急性心肌梗死后房颤的发生是死亡等不良事件的独立危险因素。国外荟萃分析中发现房颤与死亡存在相关性,且在调整多种危险因素后院内新发房颤仍与院内死亡存在明确相关性[7]。本研究发现急性心肌梗死PCI术后房颤与30 d心血管死亡存在相关,也是长期心血管死亡及急性心衰的独立危险因素。但通过受试者工作曲线发现新发房颤并不能增加GRACE评分对于长期不良事件的预测价值,其原因可能是房颤的发生与GRACE评分中的年龄、心肌酶升高、肌酐水平、心功能不全等因素存在内在联系[9, 30],因此两者间存在交互作用。
本研究显示,房颤组STEMI患者TC、LDL以及三酰甘油均较非房颤组明显降低,这一特征不符合冠心病的流行病学特点。急性心肌梗死合并房颤患者体内炎症剧烈活动可能导致出现“血脂悖论”现象[31-32]。在大规模流行病学研究中,发现合并类风湿关节炎患者中低密度脂蛋白与心血管事件发生无相关性,同时高密度脂蛋白越高,心肌梗死及卒中发生率明显增加[33]。近期另一项前瞻性研究中发现在不使用他汀药物的年龄≥70岁老年男性中总胆固醇水平下降与长期心血管事件增加有关[34]。其中机制尚不明确,炎症活动可能引起不良心血管事件的发生,仍需要进一步研究。
总之,在目前急诊PCI治疗策略下,急性ST段抬高型心肌梗死合并多支血管病变患者新发房颤发生率仍较高,且与短期心血管死亡以及长期临床心血管不良事件相关。

