胎盘植入患者剖宫产术中剥离胎盘时机选取及妊娠结局分析
李允广 尹忠侠 霍娜娜
山东省枣庄市妇幼保健院(277110)
胎盘植入是导致产后出血的胎盘因素之一,也是急诊切除子宫的重要指征[1]。诊断胎盘植入主要依赖术前影像学检查、术中确诊、术后病理学检查[2]。术中发现胎盘植入时,若植入面积大、浸润肌层深、出血多且无生育要求,通常选择子宫切除;若植入面积小、浸润肌层浅、出血少且患者强烈要求保留生育功能,可尝试人工剥离胎盘[3]。胎盘剥离时机分为胎盘植入评估可以保留子宫时即刻进行和等待子宫收缩后延迟剥离。本研究探讨不同胎盘剥离时机选取对剖宫产术中出血、妊娠结局的影响。
1 资料与方法
1.1 一般资料
回顾性收集2016年5月—2018年5月本院行剖宫产术时为胎盘植入患者152例临床资料,胎盘植入以术中诊断为标准[4]。入组标准:年龄23~36岁,孕周37~41周,妊娠1~6次,产0~3次;符合剖宫产指征;手术方式均为子宫下段横切口剖宫产,术中发现胎盘植入;胎盘浸润子宫肌层较浅、出血不多预计可以保留子宫;均采取人工剥离胎盘术;无孕妇和新生儿死亡。排除标准:重度胎盘植入;合并糖尿病或妊娠期糖尿病;合并凝血功能障碍;合并多胎妊娠、子痫前期/子痫、巨大儿或羊水过多;术前因发热、胎膜早破等疾病应用抗生素;临床资料不全。本研究经本院医学伦理委员会审核通过。根据人工剥离胎盘时机不同分为即刻徒手剥离胎盘组(即刻组)80例和延迟徒手剥离胎盘组(延迟组)72例。即刻组年龄(29.7±5.6)岁,孕(274.6±8.1)d,孕(1.8±1.1)次,产(0.6±0.5)次;延迟组年龄(30.9±5.1)岁,孕(276.4±7.9)d,孕(1.9±1.0)次,产(0.5±0.4)次。两组资料比较无差异(P>0.05)。
1.2 治疗方法
剖宫产术中胎儿娩出后常规予以缩宫素20U静滴、20U宫体注射,探查发现胎盘植入面积小、浸润肌层浅、出血不多经评估可保留子宫后行人工剥离胎盘术。即刻组发现胎盘植入后立刻剥离胎盘,延迟组等待子宫收缩后剥离胎盘。胎盘剥离后出血采取止血方法:1-0可吸收缝线“8”字缝合;使用欣母沛、安列克等宫缩剂;纱布压迫后的少量渗血用可吸收止血材料覆盖,子宫背带缝合、介入等。术后常规予以抗生素预防感染。
1.3 观察指标
①分别于术前及术后2d检测血常规,记录血红蛋白(Hb)、红细胞比容(HCT)水平。②记录术中出血量、有无输血治疗、是否行B-lynch缝合术等。③记录术中使用马来酸麦角新碱、安列克、卡贝宫缩素、欣母沛等特殊宫缩药物情况。④记录患者妊娠结局(子宫切除、产后出血)和术后并发症(体温异常、宫体压痛、白细胞计数>15×109/L、切口感染)发生情况。
1.4 统计学方法
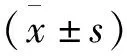
2 结果
2.1 两组手术前后血液指标比较
术后2d,两组Hb、HCT水平均较术前降低(P<0.05),但组间比较无差异(P>0.05),见表1。
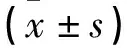
表1 两组手术前后血液指标比较
2.2 两组术中出血量及出血处理比较
即刻组术中出血量、实施B-lynch缝合术比例均多于对照组(P<0.05),而两组输血例数比较无差异(P>0.05),见表2。
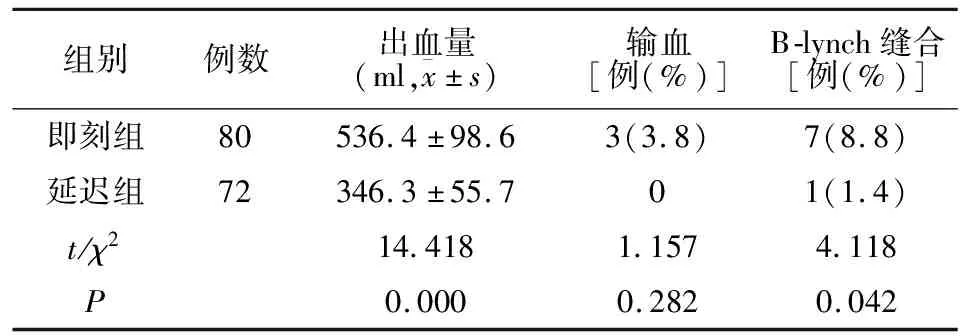
表2 两组术中出血及出血处理情况比较
2.3 两组特殊宫缩药物使用情况比较
即刻组术中特殊宫缩药物使用率高于延迟组(P<0.05),见表3。

表3 两组术中特殊宫缩药物使用比较[例(%)]
2.4 两组妊娠结局及术后并发症比较
两组子宫切除、产后出血、术后体温异常等发生率无差异(P>0.05),且均未出现白细胞计数>15×109/L、切口感染等。见表4。
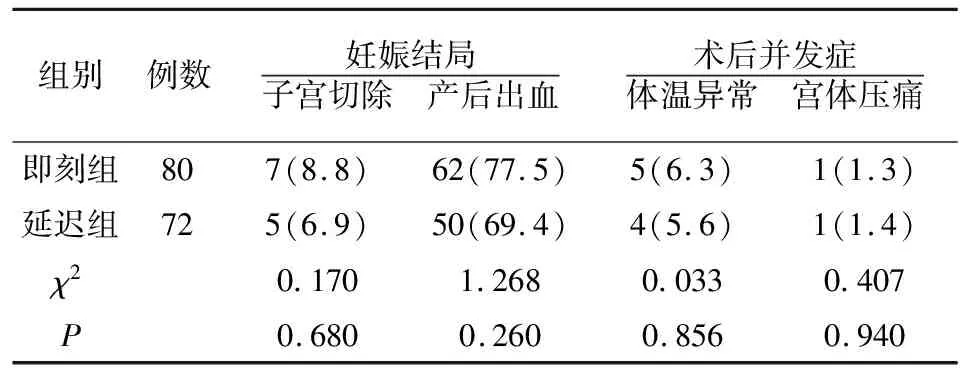
表4 两组妊娠结局及术后并发症发生率比较[例(%)]
3 讨论
胎盘植入发生机制尚不十分明确,目前临床达成共识认为,是由先天性子宫蜕膜发育不良或后天因素导致的子宫蜕膜缺失造成[5]。是导致产后出血、产褥感染、早产的重要胎盘因素,严重者甚至造成孕妇死亡。因此对合并有胎盘植入高危因素的剖宫产孕妇应予以高度重视,即使术前未能确诊,术中也需时刻警惕[6]。
临床认为胎盘植入是进展性疾病,选择合理的分娩时机对孕妇安全意义重要。分娩前影像学检查确诊为胎盘植入孕妇,准备充分后择期行分娩手术较急诊手术更为安全[7]。而本研究纳入病例均为孕周37~41周,因术前均未发现胎盘植入术中才确诊,因此需行急诊手术解除胎盘植入造成的危险。对胎盘植入患者或高度疑似者,术前应与患者及家属充分沟通,明确病情凶险程度,术前做好相应心理准备,一旦术中确诊为胎盘植入将采取人工剥离胎盘或子宫切除手术,以免因家属犹豫而耽误治疗时机[8]。本研究患者胎盘植入程度较轻、出血较少,经评估可保留子宫,因而尝试人工胎盘剥离术,术者根据临床经验和对病情判断,选择即刻剥离胎盘或子宫收缩后延迟剥离胎盘。此外,本研究排除了重度胎盘植入患者,也可避免其对产后出血发生率评估的影响。
人工剥离胎盘时必然伴随出血过程,本研究对手术前后Hb、HCT水平检测显示,两组术后2d上述指标均较术前降低,表明人工剥离胎盘确可造成患者失血,两种方法未见差异。剖宫产术后宫腔损伤为细菌繁殖和侵袭创造了条件,加之生殖道正常菌群平衡被手术打破,术后较易出现产褥感染[9]。本研究中,部分患者出现体温异常和宫体压痛,但无明显感染迹象,说明术后使用抗生素效果好。12例经胎盘剥离未能达到治疗效果或出血过多而行子宫切除术。两组子宫切除、产后出血、术后体温异常等发生率未见差异,说明人工剥离胎盘的治疗效果、妊娠结局和术后并发症发生均与胎盘剥离时机选取可能关系不大,而与胎盘植入程度、出血量多少有更直接关系。
手术医师剥离胎盘时常因子宫收缩乏力而造成出血现象,可采取多种止血措施以减轻手术对人体的伤害[10-11]。本研究中,即刻组术中出血量、实施B-lynch缝合术例数均多于延迟组,特殊宫缩药物使用率高于延迟组,表明即刻行人工剥离胎盘术更易造成术中出血,使用特殊止血方式也更多。提示,在术中发现胎盘植入若无特殊情况必须立即娩出胎盘时,可选择在子宫收缩后延迟剥离胎盘,以更好保障剖宫产手术的安全性。
综上所述,宫产术中发现胎盘植入需行人工剥离胎盘时,与即刻剥离胎盘相比,在子宫收缩后剥离胎盘可减少术中出血量和特殊宫缩药物使用,降低子宫行B-lynch缝合术的几率,因此在无特殊情况必须立即娩出胎盘时,建议在子宫收缩后延迟剥离胎盘。

