老年糖尿病周围神经病变临床特征及其影响因素
高鹏飞 韩颖
(天津海滨人民医院内分泌科,天津 300280)
糖尿病是内科临床常见的慢性非传染性疾病,胰岛素抵抗和(或)胰岛素分泌缺陷是糖尿病主要病理生理特征〔1,2〕。据相关报道显示,导致我国糖尿病患病率逐年上升的原因之一,即为日益加重的人口老龄化〔3〕。糖尿病是老年人较为常见的慢性病之一,糖尿病本身并不会对生命安全造成威胁,但其引发的各种并发症如心血管疾病、慢性肾病、眼底病变等均会给患者及家属造成极大的身心双重损害与经济负担〔4〕。因此,对糖尿病高危人群的筛查尤为重要,早发现、早诊断、早治疗对糖尿病的防治及并发症预防具有重要意义〔5,6〕。本研究通过观察糖尿病患者周围神经病变的特征,对其影响因素进行有效分析。
1 资料与方法
1.1纳入对象 本研究符合医院医学伦理委员会制定的相关规定,且在获取患者及家属同意后翻阅病历资料。回顾性分析2019年1~9月天津海滨人民医院收治149例老年糖尿病患者临床资料。男69例,女80例;年龄60~86〔平均(65.24±2.29)〕岁。将伴发周围神经病变患者107例纳入A组,将未发生周围神经病变患者42例纳入B组。
1.2入选标准 纳入标准:①符合《内科学》〔7〕中糖尿病相关诊断标准:随机血糖≥11.1 mmol/L或空腹血糖≥7.0 mmol/L或餐后2 h血糖≥11.1 mmol/L;②糖尿病病史明确;③伴疼痛、麻木、感觉异常等;④临床资料完整。排除标准:①伴糖尿病酮症酸中毒、感染等糖尿病急性并发症;②因其他疾病引起的神经性病变,如脑梗死、腰椎病变等;③伴心、脑等其他脏器严重疾病者;④恶病质者,如肿瘤等。
1.3一般资料 根据本研究目的及特点设计一般资料调查问卷,准确记录患者一般资料,主要包括年龄、性别、病程、既往病史(高血压、冠心病、脑梗死)、体重指数、实验室相关检查(三酰甘油、尿酸、糖化血红蛋白、24 h尿微量蛋白等)、视网膜动脉硬化及糖尿病视网膜病变等。
1.4观察指标 观察患者发生周围神经病变的临床特征,并分析可能导致老年患者发生周围神经病变的因素。
1.5统计学方法 采用SPSS20.0软件进行χ2检验、非条件多项Logistic回归分析。
2 结 果
2.1周围神经病变临床特征 A组临床特征主要表现为既往常伴高血压、冠心病、脑梗死病史〔有既往史者84例(78.50%)〕、体重指数较高〔≥24 kg/m2,84例(78.50%)〕,临床检查常见心电图异常〔50例(46.73%)〕、眼底病变〔98例(91.59%)〕、实验室检查三酰甘油升高〔≥1.7 mmol/L,44例(41.12%)〕,临床常表现为麻木、疼痛〔57例(53.27%)〕。
2.2单因素分析 性别、合并高血压、体重指数升高(≥24 kg/m2)、糖化血红蛋白升高(≥7%)、眼底视网膜病变均可能是导致老年糖尿病患者发生周围神经病变的相关因素,差异有统计学意义(P<0.05)。见表1。
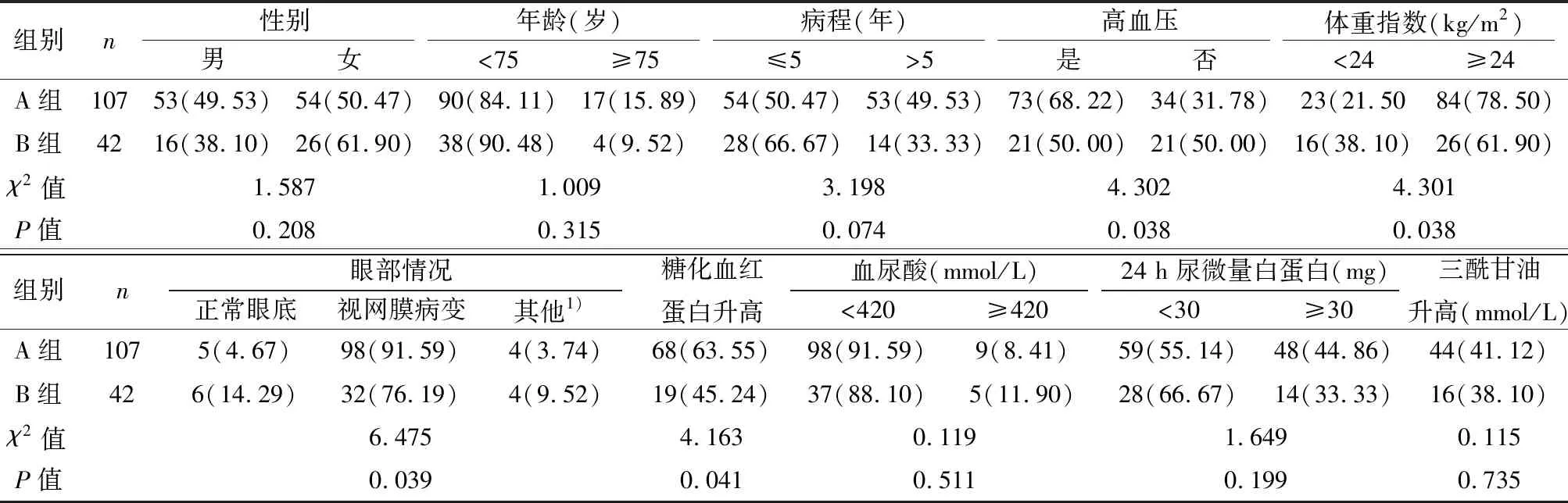
表1 老年糖尿病患者周围神经病变影响因素单因素分析〔n(%)〕
2.3多因素分析 将经χ2初次检验证实有差异的自变量纳入,并经非条件多项Logistic回归分析进行多因素检验分析证实,合并高血压、体重指数升高(≥24 kg/m2)、糖化血红蛋白升高(≥7%)、眼底视网膜病变均可能是导致老年糖尿病患者发生周围神经病变的危险因素(OR>1,P<0.05)。见表2。
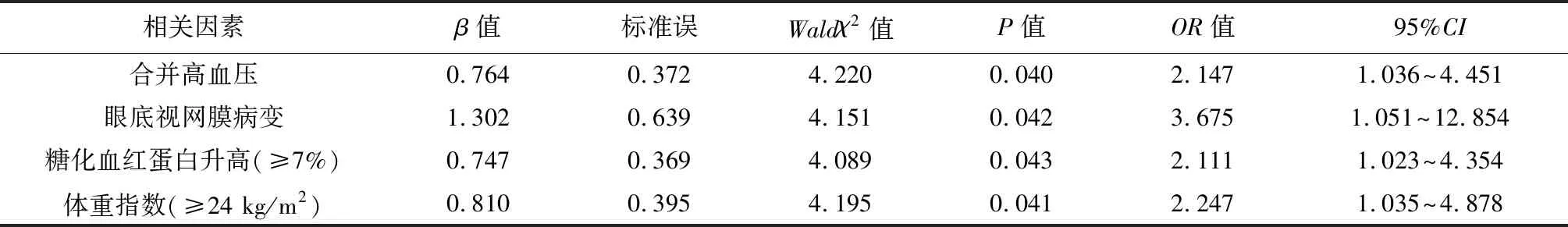
表2 老年糖尿病患者周围神经性病变影响因素多因素分析
3 讨 论
糖尿病常累及运动神经、感觉神经、自主神经等,其中感觉神经异常较常见,临床常表现为四肢麻木、疼痛等,患者常发生无痛性损伤,如烫伤、机械伤,最终造成足部溃疡、感染、坏疽等,严重降低患者生活质量〔8〕。因此,对糖尿病患者周围神经病变的高危因素进行筛查,利于降低老年患者发生周围神经病变的风险。
糖尿病周围神经病变的发病机制较复杂,具体包括以下几点:①代谢紊乱:机体代谢常包括糖代谢、脂代谢等,当糖代谢紊乱时,激活醛糖还原酶进而使多元醇通路激活,导致其代谢产物聚集在细胞内,造成局部渗透压升高,细胞外液进入细胞内,造成神经纤维肿胀、坏死,神经元生理功能受损,神经传导速度下降〔9,10〕。②氧化应激:机体在持续高血糖、缺氧等情况下,导致体内活性氮、活性氧等生成过多或清除减少,机体内活性氮、活性氧蓄积过多,容易导致神经髓鞘结构脂质损伤,诱发周围神经系统微血管断裂〔11〕。③炎症反应:高血糖、氧化应激反应容易诱发炎症、免疫反应,导致白细胞介素、肿瘤坏死因子-α等炎症因子水平增高,促进氧化应激反应,导致细胞损伤加重,导致神经元数量下降、传导速度缓慢,最终造成周围神经病变〔12〕。④生长因子减少:神经生长因子、胰岛素样神经因子等可增加神经元数量,刺激其发育,促进神经元再生,老年糖尿病患者机体内神经生长因子水平下降,导致神经元的再生及修复受到限制,最终导致周围神经病变发生〔13〕。⑤微循环障碍:糖尿病患者常伴发血管功能、结构、血流动力学等存在异常,其均会导致机体一氧化氮等血管活性因子分泌紊乱,造成血管收缩、舒张功能受限。上述机制之间相互影响、作用,最终造成糖尿病患者周围神经病变发生、发展〔14〕。
本研究结果显示,合并高血压、体重指数升高(≥24 kg/m2)、糖化血红蛋白升高(≥7%)、眼底视网膜病变均可能是导致老年糖尿病患者发生周围神经病变的危险因素。(1)糖化血红蛋白:糖尿病是临床慢性进展性疾病,随着病情发生、发展,血糖也随之升高,持续高血糖状态导致机体糖代谢途径被激活、紊乱,诸多代谢产物堆积无法有效排出,造成细胞内渗透压升高,神经纤维肿胀、变形、坏死;糖化血红蛋白水平升高导致血糖升高,血液黏稠度增高,流速随之下降,微血管收缩,周围神经缺血缺氧,在疾病逐渐进展下,诱发血管内皮增厚,最终诱发血栓,导致周围神经坏死、变性,促进周围神经病变发生〔15〕。(2)高血压、体重指数升高:高血压导致机体血管出现长期慢性损伤,加重机体小动脉硬化,导致神经缺血、缺氧,诱发周围神经病变;体重指数升高,表明机体较为肥胖,血脂代谢紊乱,血脂异常导致血液黏稠度升高,血流缓慢、红细胞聚集,导致微血管堵塞,循环灌注下降,最终导致组织缺血缺氧,周围神经受损〔16〕。(3)糖尿病视网膜硬化病变:糖尿病视网膜病变表明机体已存在微循环障碍,视网膜神经纤维厚度变薄,且随着病情进展越严重,彼此之间相互影响〔17〕。研究表明,发生糖尿病周围神经病变患者中男性患者占比相对较高,分析原因可能为,男性患者常伴有吸烟、酗酒等不良生活嗜好,长期吸烟、酗酒,容易造成机体微循环障碍,导致神经营养血管基底膜病态增厚,脂肪、多糖类沉积在管壁,影响微循环,如此形成恶性循环;此外,血小板聚集与黏附能力增强,组织纤溶酶激活物含量下降,血液处于高凝状态,机体神经组织灌注缺乏,神经纤维缺血、缺氧,最终引发功能异常,导致周围神经病变发作〔18〕。血尿酸水平也是导致糖尿病患者发生周围神经病变的独立危险因素,原因与以下几点有关:①血尿酸升高,导致PI3K有丝分裂激活蛋白激酶/细胞外信号调节激酶途径受损,血管内皮因子产生紊乱,造成血管内皮功能障碍,全身胰岛素抵抗加重,加速病情进展,导致周围神经病变;②血尿酸升高,尿酸盐析出并沉积在血管内壁,促进平滑肌细胞增殖,导致微血管病变;③血尿酸升高直接刺激血管内壁,导致血管收缩、组织缺血;④尿酸还可刺激内皮细胞及血小板活化,提高黏附性,诱发血栓,堵塞血管,损伤神经〔19,20〕。本研究老年糖尿病患者尿酸水平增高,在入组患者中占比9.40%,相对较低,可能与本次纳入的样本数量相对较少有关。

