床旁超声联合镇静躁动评分指导老年ICU机械通气患者拔管时机
刘凯凤 张郑平 杨劲松 王振华 杨宗瑜 杨潇 潘俊宇
(贵州省黔东南州人民医院 1重症医学科,贵州 黔东南 556000;2超声医学科)
机械通气能够通过机械装置达到代替、控制和改变自主呼吸。老年重症监护室(ICU)呼吸衰竭患者大多均需要实施机械通气支持治疗,以减小呼吸死腔,增加肺泡通气气量,改善机体状态,降低酸中毒发生率〔1〕。但是长期机械通气容易发生呼吸机依赖,且呼吸机相关性肺炎的发生风险较高,且会加重患者的经济负担〔2〕。床旁超声能够用以评估膈肌位移情况,镇静躁动评分(RASS)能够用以了解患者的镇静和躁动状态,指导镇静治疗〔3〕。本研究拟探讨床旁超声联合RASS对老年ICU机械通气患者拔管时机选择的指导作用。
1 资料与方法
1.1临床资料 贵州省黔东南州人民医院ICU 2016年3月至2018年4月收治的老年机械通气患者中筛选120例。纳入标准:均在治疗前检查符合机械通气指征〔4〕,拟行机械通气治疗时间均≥48 h;排除标准:存在先天性认知障碍者,肺大泡或囊肿,有窒息表现,活动性大咯血,低血压,张力性气胸,食管-气管瘘等,本人或家属拒绝配合本次研究者。随机分为研究组和常规组各60例。研究组男38例、女22例,年龄60~89岁,平均(69.71±5.20)岁,急性生理学与慢性健康评分(APACHE Ⅱ)18~26分,平均(22.41±2.05)分,疾病类型:急性呼吸窘迫综合征16例、慢性阻塞性肺疾病急性加重期20例、急性呼吸窘迫综合征合并呼吸衰竭8例、慢阻肺急性加重期合并呼吸衰竭12例、其他4例;常规组男36例、女24例,年龄60~89岁,平均(69.55±5.32)岁,APACHEⅡ评分18~26分,平均(22.39±2.07)分,疾病类型:急性呼吸窘迫综合征14例、慢阻肺急性加重期21例、急性呼吸窘迫综合征合并呼吸衰竭9例、慢阻肺急性加重期合并呼吸衰竭10例、其他6例。两组临床资料无统计学差异(P>0.05)。本研究在实施前已经获得医院伦理委员会审批。
1.2方法 患者均进行气管切开插管接呼吸机通气治疗,所用PB840型呼吸机购自美国Puritan Bennett公司。
常规组采用常规方法评估拔管时机,具体操作:参照相关文献〔5〕,首先观察呼吸衰竭的原发疾病是否有所好转,氧合是否充分,血流动力学是否稳定,若均满足,则进行自主呼吸试验。机械通气开始后每天早上8点进行自主呼吸试验,采用压力支持通气,压力支持水平6~8 cmH2O,维持时间为90 min;若自主呼吸试验成功,则常规撤机拔管,否则次日早上8点再次进行自主呼吸试验。
研究组在常规方法的基础上结合床旁超声联合RASS指导插管,具体操作:在早上8点进行自主呼吸试验发现成功后观察床旁超声对膈肌位移和RASS结果进行观察,①床旁超声检查方法:采用飞利浦CX50型便携式彩色超声诊断仪,探头频率为3.5 MHz,将其放置于左侧腋中线和右侧腋前线,探头向膈顶指角度>70°,肝脾为探测窗,在二维模式下探取最佳位置并以该角度利用M型超声对膈肌运动情况进行观察,每侧测量3次,取平均值;②RASS方法:对患者采用RASS,共7分,具体评分方法:拉拽气管内插管,试图将导管拔除,攻击医务人员,翻越床栏或在床上辗转挣扎,危险躁动7分;需要保护束博并反复语言劝住,咬气管插管,非常躁动6分;焦虑,身体躁动,经过语言提示和劝阻后安静5分;安静,容易嗜睡,对语言指令服从,安静合作4分;语言刺激或轻摇能够唤醒,服从简单的指令,但立即入睡,镇静3分;对躯体刺激有反应,难以交流,有自主运动,但不能服从指令,非常镇静2分;对恶性刺激有轻微反应或者无反应,不能交流,不能服从指令,不能唤醒1分。据此对患者的镇静躁动程度进行评定。③处理方法:见表1。

表1 处理方法
1.3观察指标 ①对比不良事件发生率:包括气管插管移位、输液外渗、谵妄、依赖综合征,其中谵妄:将兴奋性增高、定向力消失、感觉错乱、躁动、注意力无法集中、行为无章者为谵妄发生〔6〕;依赖综合征:将应用呼吸机>3 d,脱机后情绪激动,动脉血气异常,心率增快>20次/min,血压增高>2.7 kPa,或伴有胸闷、大汗者记为依赖综合征发生〔7〕;②对比撤机成功率、撤机成功患者机械通气时间:将气管导管拔除,且48 h内不需要呼吸机辅助通气者记为撤机成功;③对比机械通气治疗24 h后及撤机2 h后中心静脉压(CVP)、平均动脉压(MAP)、心率(HR)、呼吸频率(RR)变化:其中CVP、MAP、HR和RR均利用生命体征监护仪测得。
1.4统计学分析 采用SPSS24.0软件进行t、χ2检验,当理论频数T≤5时需要进行校正检验。
2 结 果
2.1不良事件发生率对比 研究组气管插管移位、输液外渗、谵妄、依赖综合征发生率均明显低于常规组(P<0.05),见表2。
2.2撤机成功率和撤机成功患者机械通气时间对比 研究组撤机成功率显著高于常规组(P<0.05);研究组撤机成功患者机械通气时间显著短于常规组(P<0.05),见表3。
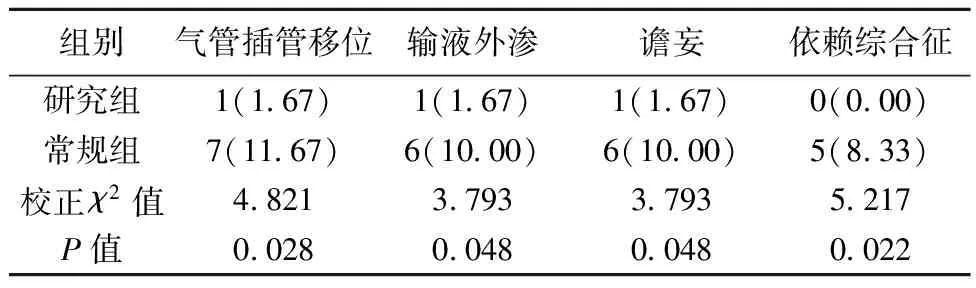
表2 两组不良事件发生率对比〔n(%),n=60〕

表3 两组撤机成功率和撤机成功患者机械通气时间对比
2.3两组撤机成功患者不同时刻CVP、MAP、HR和RR对比 两组撤机成功患者撤机2 h后CVP、MAP、HR和RR均有所升高(P<0.05),且撤机2 h后研究组撤机成功患者CVP、MAP、HR和RR均低于常规组(P<0.05),见表4。
表4 两组撤机成功患者不同时刻CVP、MAP、HR和RR对比
与常规组对比:1)P<0.05;与24 h后对比:2)P<0.05
3 讨 论
机械通气患者的拔管时机选择一直是临床研究的重点内容。有研究表明〔8〕,过早和过迟拔除气管导管均会对患者造成负面影响,过早拔除气管导管会导致撤机失败,达不到呼吸支持治疗的预期目标;过迟拔除则会增加呼吸机相关性肺炎、呼吸机依赖等不良事件的发生风险。但是目前人们对机械通气患者的拔管时机的认识尚未完全统一。目前常用的依据有自主呼吸试验、血流动力学、气道压、血气指标等,但是在临床实践中应用仍受到限制,如依据复杂,检测难度大,缺乏对患者进一步的干预指导等〔9~11〕。
本研究结果提示床旁超声联合RASS在老年ICU机械通气拔管时机的选择中具有良好的指导作用。床旁超声能够利用便携式超声诊断仪实现心脏以外的外周动脉血流动力学变化的实时监测,而呼吸肌群疲劳和无力是造成撤机失败的根本原因,考虑到呼吸主要的驱动力源于膈肌〔12〕,因此膈肌功能会对呼吸和撤机成功率均造成影响,与通气时间也存在紧密关联。有既往研究证实〔13〕,膈肌功能障碍不仅会增加机械通气患者撤机失败的风险,并且还可导致呼吸机相关性并发症的发生率明显增加,存在严重膈肌萎缩的机械通气患者死亡的风险极高,并且还证实机械通气时间与膈肌位移存在相关性。患者的膈肌位移越大,表明膈肌的收缩功能越理想,则呼吸的驱动力越强,呼吸肌群越有力量,因而撤机成功率越高。因而利用床旁超声监测膈肌位移变化情况能够评估老年ICU机械通气患者的不良事件发生风险,撤机成功率,并且还可预测机械通气时间。RASS是临床上常用的评估镇静和躁动状态的工具,具有较高的信度和效度,并且能够指导老年ICU机械通气患者镇静治疗方案的选择〔14〕。RASS有助于“适度”镇静,避免盲目性操作,达到维持镇静、提高拔管成功率的目的。有关RASS指导老年ICU机械通气患者拔管时机的选择研究显示〔15〕,借助RASS,临床医师能够评估患者撤机失败的风险,还可指导镇静治疗,为顺利拔管提供条件。由此可知,在老年ICU机械通气患者中联合应用床旁超声监测膈肌位移和RASS能够综合考量,指导个体化干预,减少不良事件,提高撤机成功率,还可缩短机械通气时间。
本研究结果可知老年ICU机械通气患者中拔管会对生命体征指标造成影响,使其产生一定的波动。床旁超声监测膈肌位移能够评估膈肌的收缩力和患者的耐力〔16〕。若患者膈肌位移较小,膈肌功能不全,收缩能力较低,潮气量较低,则难以满足维持呼吸的需求,拔管后患者还会在短时间内生命体征指标大幅波动,病情再次复发,需要再次进行气管导管机械通气治疗。RASS指导的个体化镇静治疗能够保证患者在平静状态下检测膈肌位移,提高准确性,且帮助患者保持在适度镇静的状态,避免撤机后CVP、MAP、HR和RR大幅波动〔17〕。另一方面,CVP、MAP、HR和RR的变化情况均是是否需要再次机械通气治疗的依据,而研究组撤机2 h后上述指标均明显优于常规组,也证实以床旁超声联合RASS指导老年ICU机械通气患者拔管时机能够提高撤机成功率。
综上,建议对老年ICU机械通气患者应用床旁超声联合RASS指导拔管时机,不仅有助于减少不良事件发生情况,提升撤机成功率,缩短机械通气时间,并且还可避免拔管后CVP、MAP、HR和RR的大幅波动,不失为一种理想的个体化拔管时机选择指导方案。

