关节镜治疗陈旧性固定性肩关节后脱位合并反Hill-Sachs损伤的疗效分析
贾学文 朱迎春 宓云峰 王哲洋 朱玉峰 顾春晓 王毳 金占萍
宁波市第一医院(浙江宁波315010)
肩关节后脱位临床罕见,仅占所有肩关节脱位的2%~5%左右[1],人群中发病率约为1.1/1000000 人/年,致病因素包括高能创伤、癫痫发作、电击伤等[2]。治疗上缺乏有力的循证医学依据。同时,肩关节后脱位存在较高的漏诊率,有统计显示初诊漏诊率高达50%~80%,故又有“诊断陷阱”之称[3]。以上因素均导致肩关节后脱位整体治疗效果不满意,漏诊后的陈旧性固定性肩关节后脱位的治疗更是棘手,往往需要切开复位手术治疗[4,5]。随着关节镜技术的进步,我们尝试采用肩关节镜下复位,镜下后方盂唇修补以及反向remplissage肩胛下肌腱填塞固定治疗陈旧性固定性肩关节后脱位患者9例,现将临床疗效报告如下:
2013年5月~2018年4月,共收治陈旧性肩关节后脱位患者9 例,其中男性7 例,女性2 例;年龄45~78岁,平均56.2 岁;右肩6 例,左肩3 例;病程6 周~16 周,平均10.4周。受伤原因:2例为车祸伤,2例为击打伤,2 例为高处坠落跌倒,1 例为跌倒,1 例为酒精戒断发作,1例为癫痫发作。7例患者为漏诊,2例为患者对切开治疗顾虑延迟手术(表1)。所有患者患侧肩关节均固定于极度内旋位,外旋外展受限明显(图1),手法复位困难。肩关节X线片显示异常(图2A、2B、2C),CT以及MRI均证实为肩关节后脱位,术前CT显示肱骨头前方缺损(反向Hill-Sachs损伤)均<50%(图3、4)。
1 一般资料
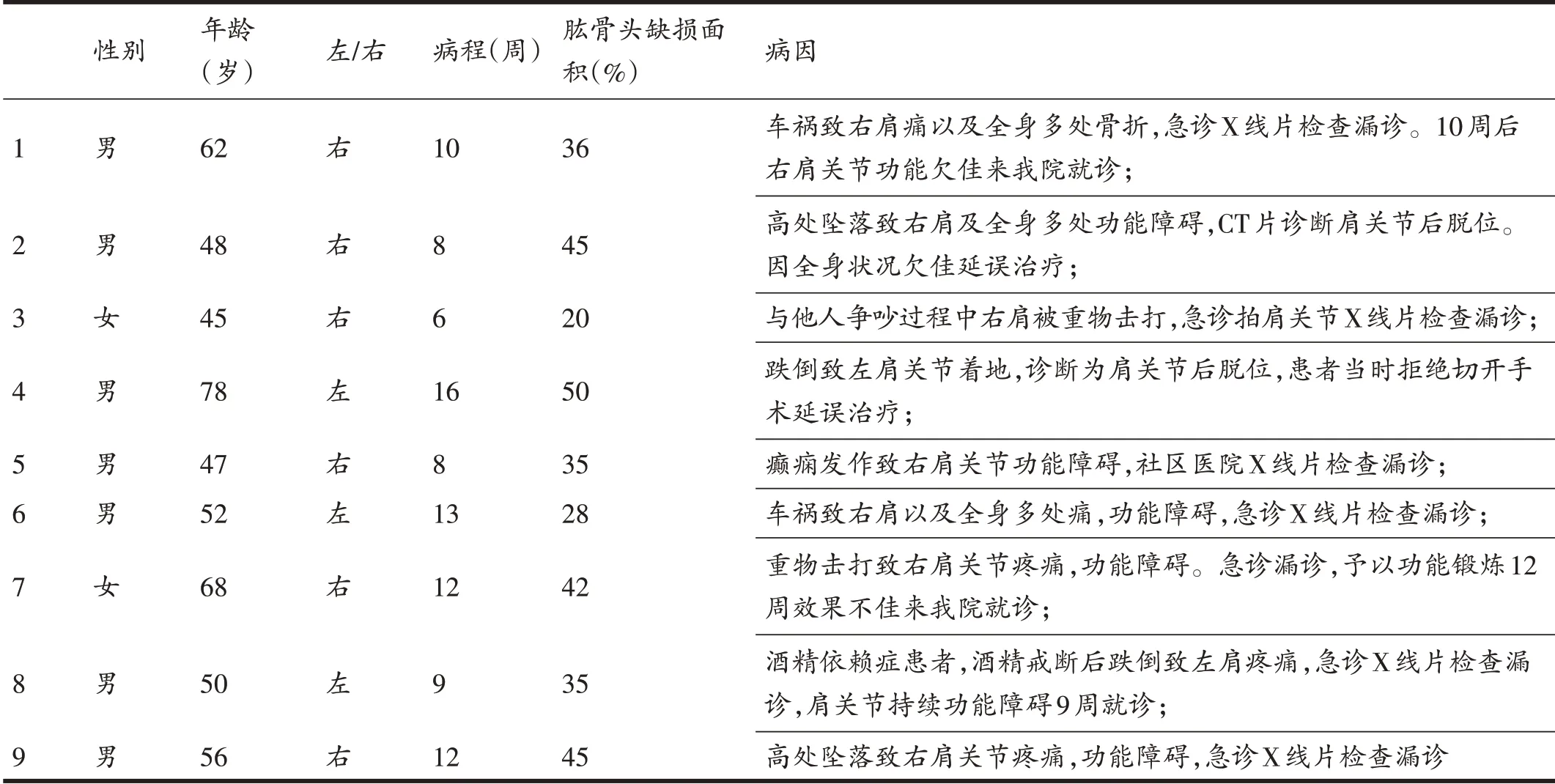
表1 9例陈旧性固定性肩关节后脱位患者一般资料
2 手术方法
患者全身麻醉状态下予以试复位,部分患者后脱位可复位,但稳定性均较差。手术取健侧卧位,肩关节外展45°、前屈30°以4 kg重物悬吊持续牵引。消毒铺单后标记肩关节解剖标志,肩关节常规后侧入路进关节镜,辅助后下方入路进刨削器,清理后方滑膜组织,辨认关节盂后缘以及后脱位于关节囊的肱骨头,助手纵向牵引扩大盂肱关节间隙,自后下入路置于关节镜鞘芯作为撬棒,置于肱骨头下方,以关节盂后缘为支点,配合手法外旋牵引,将其撬剥牵引复位。长时间固定性脱位或者老年患者需注意骨质疏松,切勿强行复位,以免造成医源性骨折。

图1 患者,女性,68岁,重物击打致右肩功能障碍12周,患者右肩关节处于极度内旋位,外旋受限明显

图2 患者右肩关节X线检查
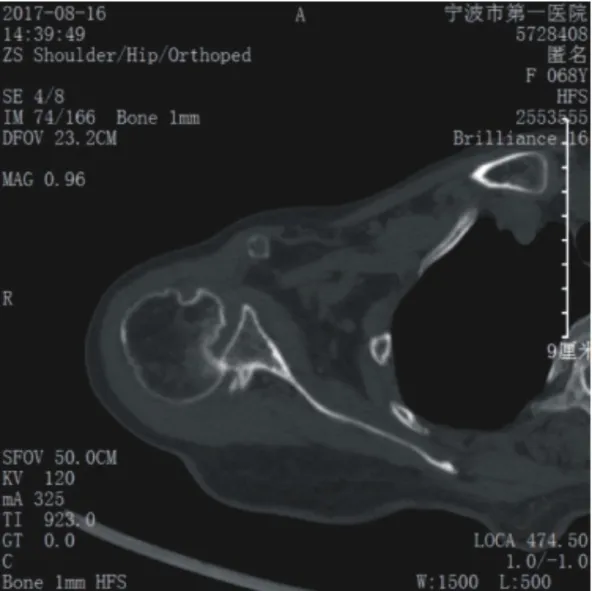
图3 CT显示肩关后脱位,伴有反向Hill-Sachs损伤

图4 MRI显示肩关节后脱位,反向Hill-Sachs损伤,同时伴有后方盂唇撕裂
复位后,助手予以适度牵引固定位置复位。若仍然复位困难者,采取前方入路清理关节盂前方疤痕组织,必要时松解前方挛缩关节囊以及肩胛下肌腱周围疤痕组织,边松解边复位,逐步复位盂肱关节。肩关节交锁解除后对盂肱关节进行全面探查,采取针对性处理措施:松解畸形愈合的后方盂唇,关节盂骨面予以新鲜化处理,以后方及后下方为工作通路,前方为观察通路,置入3.0 mm 盂唇锚钉(smith-nephew)2~3 枚,过线缝合固定后方撕裂盂唇。肩袖撕裂予以清理或者单排锚钉缝合。清理肱骨头前方缺损处疤痕组织,骨床予以新鲜化,辅助以前下方入路,在肱骨头缺损处置入2枚4.5 mm锚钉(smith-nephew),过线肩胛下肌腱,打结后将肩胛下肌腱填塞固定于肱骨头前方缺损区域(图5A、5B、5C、5D、5E、5F)。对于肱骨头软骨呈蛋壳样改变患者,肩胛下肌填塞置钉点可适度远离软骨面,置钉角度指向肱骨大结节方向,可增加锚钉把持力。

图5 术中关节镜下所见
3 术后处理
患侧肢体0 度旋转中立位固定6 周。术后麻醉过后开始肩关节周围肌肉力量训练以及腕、肘关节锻炼。2周后开始肩关节被动外旋外展功能锻炼,6周后开始内旋功能锻炼。术后3月开始主动内外旋以及外展功能锻炼。
4 疗效评估与随访
患者术前、术后随访均接受影像学以及临床功能评估,包括肩关节活动度、疼痛视觉模拟评分(VAS)、美国加州大学洛杉矶分校肩关节功能评分(University of California- Los Angeles Shoulder Score, UCLA Score)以及Constant评分。
疼痛VAS[6]:将疼痛程度用0~10 共11 个数字表示,0 表示无痛,10 表示难以忍受的剧烈疼痛,受试者根据自身疼痛程度在这11个数字中挑选1个数字进行记录。评分标准为1~10分。
UCLA 评分[7]包括疼痛(10 分)、功能(10 分)、向前侧屈曲活动(5分)、前屈曲力量(徒手,5分)、患者满意度(5分)等项目,总分0~35分,分数越高表示肩关节功能越好。
Constant 评分[8]由疼痛(15 分)、肌力(25 分)、功能活动(20分)、肩关节活动度(40分)等4个子量表组成,总分0~100分,总分越高表示肩关节功能越好。其中优:100~75分、良:74~50分、中:49~25分、差:24~0分。
分别于术后3月、6月、1年以及2年对患者进行随访,末次随访复查肩关节前后位片、腋位X 线片,肩关节CT 或者MRI 检查(图6A、6B;图7A、7B)。评估肩关节疼痛,肩关节活动度以及肩关节功能(图8A、8B)。

图6 术后肩关节X线片

图7 术后肩关节CT 影像

图8 术后3月,患者肩关节外旋前屈恢复良好
5 临床结果
术前患者VAS 5.4± 0.8 分,UCLA 评分11.4±1.8分,Constant 评分21.4± 4.8分。9例患者平均随访17.8月(6月~24月),随访期间以及末次随访均未发现肩关节再脱位。患者末次随访VAS 评分为0.8± 0.2分,UCLA 评分为29.8± 4.5 分,Constant 评分为76.8± 10.2 分,优6 例、良2 例、中1 例,优良率88.89%。末次随访肩关节活动度:前屈145.8°± 21.0°,外展110.5°± 10.8°,体侧外旋50.3°± 10.6°,内旋至(T9~L3)水平。1例患者术后6月出现肱骨头缺血坏死表现,肩关节活动受限,无明显疼痛,无肩关节再脱位(表2)。

表2 9例陈旧性固定性肩关节后脱位患者术前、术后末次随访功能比较(n=9)
6 讨论
肩关节后脱位的漏诊率极高,本研究中9 例患者有7 例为首诊漏诊患者,回顾分析漏诊原因包括首诊的急诊科医师对肩关节后脱位认识不足,体格检查不系统,肩关节固定于内旋位,Dugas征(-),仅仅拍摄肩关节正位片,对肩关节后脱位的影像特点缺乏认识。Cicak等[9]认为详细的病史询问对于诊断肩关节后脱位至关重要。笔者认为,对于有特殊受伤机制、肩关节正位片与患者体查不相符合的患者,建议行肩关节CT检查,可快速且明确诊断肩关节后脱位。本研究所有患者入院后均进行肩关节CT扫描,清晰显示了盂肱关节对位情况,同时可进一步提供肱骨头缺损信息。
对受伤时间大于6周的陈旧性固定性肩关节后脱位患者的治疗目前仍是临床上的难点[10]。研究显示[11]:患者受伤至手术时间对术后肩关节功能有显著影响。传统手术方法通常采用前方三角肌胸大肌入路,显露肩胛下肌腱,广泛松解,手术切口大,创伤大,术后恢复慢。近年来,随着肩关节镜技术的发展,有报道采用关节镜治疗肩关节后向不稳定取得良好治疗效果[12],但是对于大于6周的陈旧性固定性肩关节后脱位患者的关节镜治疗鲜有报道。本研究对9例陈旧性固定性肩关节后脱位患者采取镜下复位修复技术,术后肩关节功能评分(Constant评分、UCLA评分)改善明显,表明关节镜下治疗肩关节陈旧性固定性后脱位可行。镜下与传统切开手术比较具有以下优势:1)关节镜视野清晰,可多入路全面评价肩关节损伤情况;2)陈旧性肩关节脱位复位困难多由于前方肩胛下肌腱挛缩,疤痕组织增生,镜下可清理盂肱关节前方填充挛缩的疤痕组织,可对肩胛下肌腱进行彻底松解,且不需要对肩胛下肌腱进行切断,有利于肩关节复位;3)关节镜术中水压可充盈肩关节,亦有利于肩关节复位;4)关节镜可处理相关合并损伤,如反向Bankart损伤、肩袖撕裂、关节软骨损伤等,本研究中9例患者均存在反向Bankart损伤,予以镜下锚钉修复,而切开手术无法处理相关伴发损伤。5)关节镜创伤小,术后恢复快,微创美观。
肱骨头前内侧的反向Hill-Sachs 损伤是复位后肩关节不稳定的重要因素,是肩关节后脱位治疗的关键[13]。目前学界普遍认为:缺损面积在25%~50%之间需手术处理肱骨头前外侧缺损[14]。常见手术方式包括Mclaughlin 手术、改良Mclaughlin 手术、同种异体骨软骨移植术以及肱骨旋转截骨术等。王蕾等[15]采用肱骨关节面复位加大块植骨治疗缺损范围在20%~45%的陈旧性交锁肩关节后脱位,效果肯定,肩关节功能恢复良好。然对于陈旧性肩关节后脱位,Mclaughlin手术仍是主要治疗方式。Mclaughlin 手术将肩胛下肌腱从小结节止点处剥离,转位固定于肱骨前方缺损处,将关节内缺损转变至关节外,限制肱骨头内旋。改良的Mclaughlin 手术通过将肱骨小结节连同附着的肩胛下肌腱同时内移转位固定,可获得更好的骨性愈合以及肩关节稳定性。Dikilic 等[4]对13 例肱骨头缺损范围在25%~50%的新鲜肩关节后脱位患者采用切开改良Mclaughlin手术重建,平均随访2年,术后Constant评分达86.8 分。刘心等[11]同样采取改良Mclaughlin 手术治疗肱骨小结节骨折合并锁定性肩关节后脱位,术后患者功能满意。近年来,Lavender等[12]采用关节镜下反向remplissage 手术,将肩胛下肌腱固定于肱骨前方骨缺损处,治疗肩关节非锁定性后向不稳定,取得满意效果。本研究中,我们采用镜下反向remplissage 手术治疗陈旧性固定性肩关节后脱位,术后随访肩关节UCLA评分以及Constant 评分均较术前明显改善。我们的研究显示,镜下采用肩胛下肌腱填塞固定肱骨前方缺损可避免广泛剥离肩胛下肌腱,视野清晰,创伤小,操作简便。Duey等[16]采用镜下盂肱中韧带填塞固定于肱骨头缺损处,认为可以避免肩胛下肌腱填塞导致的肩关节内旋受限。本研究发现所有采用反向remplissage 手术肩胛下肌腱填塞固定的患者,肩关节外旋较对侧受限不明显,患者满意度均较高,这与术后功能锻炼以及肩胛下肌腱代偿性延展相关。
肱骨头缺血坏死是肩关节后脱位治疗重要并发症之一,文献报道肩关节后脱位后肱骨头缺血坏死发生率为4.5%~7.9%[17]。固定性陈旧性肩关节后脱位患者肱骨头长期锁定于盂肱关节后方可增加肱骨头缺血坏死风险。本研究中9例陈旧性固定性脱位患者,其中1例患者术中镜下发现肱骨头“蛋壳”样改变,软骨剥脱,骨质疏松明显,术后6月复查X线片发现肱骨头缺血坏死。这说明随着固定性脱位时间的延长,骨软骨剥脱以及骨质疏松与术后肱骨头缺血坏死存在一定关联。然而本研究的病例少,关于肱骨头缺血坏死的相关危险因素仍需大量病例进一步研究分析。
骨质疏松是陈旧性固定性肩关节后脱位手术面临的又一问题。我们在本组病例中发现,长期固定性后脱位常继发肱骨头骨质疏松,肱骨头“蛋壳样”骨软骨剥脱,我们认为这与废用性以及后脱位过程中血供破坏等原因相关。肱骨头骨质疏松容易造成医源性肱骨头压缩性骨折以及植入物拔出[18]。可见,对于长时间固定性后脱位或者老年患者,切勿强行复位,以免造成医源性肱骨头压缩性骨折,甚至肱骨近端骨折,复位后助手予以适度牵引维持复位位置。若仍然复位困难者,宜采取前方入路,自盂上向下清理关节盂前方疤痕组织,必要时松解前方挛缩关节囊以及肩胛下肌腱周围疤痕组织,边松解边复位,逐步复位盂肱关节。对于骨质疏松明显的患者,前方锚钉置入时避免对骨床进行过度新鲜化,保留表层骨皮质,对于肱骨头软骨呈蛋壳样改变患者,肩胛下肌填塞置钉点可适度远离软骨面,置钉角度指向肱骨大结节方向,可增加锚钉把持力,注意打结手法力度亦非常重要。文献报道的采用子母锚钉、骨水泥强化以及打压植骨等方法亦可以尝试采用[19-22]。
本研究存在一定局限性:由于陈旧性固定性肩关节后脱位发病率较低,本研究入选病例较少,难以通过统计学方法分析该手术方法治疗陈旧性固定性肩关节脱位的临床转归特点。其次,本研究病例随访时间相对较短,需更长时间的随访得出更具说服力的结果。
本研究结果显示:关节镜下复位陈旧性固定性肩关节后脱位可行,后方盂唇修补+反向remplissage手术可恢复关节稳定性,显著改善肩关节功能,具有微创美观,恢复快等特点。

